код по мкб 10 тромбоцитоз реактивный
Тромбоцитоз
Тромбоцитоз – это патологическое состояние, характеризующееся увеличением содержания в крови тромбоцитов. Причиной данного явления выступают инфекционные, воспалительные или аутоиммунные патологии, а также злокачественные опухоли кроветворной системы. У детей часто возникает на фоне железодефицитной анемии. Клиническая картина может быть различной и определяется основным заболеванием. Уровень кровяных пластинок, как часть общего анализа крови, исследуется в венозной или капиллярной крови. Для коррекции тромбоцитоза проводится лечение болезни, на фоне которой он развился.
Классификация
Верхняя граница нормального значения тромбоцитов варьирует от 350 000 до 400 000 в 1 мкл в зависимости от референсных интервалов конкретной лаборатории, выполняющей анализ. По степени увеличения различают следующие виды тромбоцитоза:
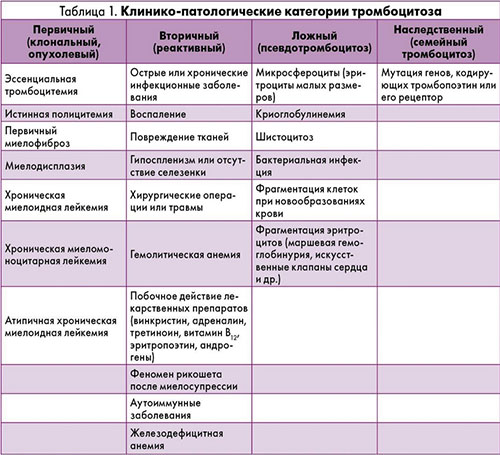
Причиной экстремального и тяжелого тромбоцитоза выступают онкогематологические патологии. По происхождению тромбоцитозы бывают:
Причины тромбоцитоза
Физиологические состояния
Повышенный уровень тромбоцитов не всегда свидетельствует о патологии. Существует физиологический (кратковременный, транзиторный) тромбоцитоз, обусловленный различными обстоятельствами, например, стрессом, интенсивной физической нагрузкой. Причиной является мобилизация кровяных пластинок, а точнее их переход от краевого стояния к центральному кровотоку в сосудах селезенки, легких.
Кроме того, незначительный физиологический тромбоцитоз наблюдается у детей, начиная с периода новорожденности до 11 лет. Также существует так называемый гемоконцентрационный тромбоцитоз, причиной которого является обезвоживание. Данное явление обусловлено уменьшением объема жидкой части крови (плазмы) и относительным повышением форменных элементов (тромбоцитов, эритроцитов, лейкоцитов). В этой ситуации необходимо ориентироваться на гематокрит – при обезвоживании он повышен.
Инфекции
Это наиболее частая причина тромбоцитоза (около 40%). Повышение уровня кровяных пластинок развивается при:
Существует два патогенетических механизма развития тромбоцитоза в ответ на инфекционное заболевание. Во-первых, во время борьбы с патогенами, лейкоциты продуцируют большое количество медиаторов воспаления, в том числе интерлейкина-6, который стимулирует костномозговой мегакарицитопоэз (образование предшественников тромбоцитов). Во-вторых, тромбоциты сами являются частью противоинфекционного иммунитета – они способны вырабатывать бактерицидные вещества, захватывать, нейтрализовывать, даже фагоцитировать некоторые виды бактерий, вирусов, чужеродных частиц.
Тромбоциты облегчают миграцию лейкоцитов к очагу инфекционного воспаления путем взаимодействия с эндотелиальными клетками сосудистой стенки. Тромбоцитоз при инфекциях возникает резко, коррелирует с тяжестью болезни, быстро разрешается после элиминации патогена из организма и стихания воспалительного процесса. Тромбоцитоз обычно мягкий или умеренный, при септическом состоянии может доходить до тяжелой степени, у детей несколько выраженнее, чем у взрослых.
Аутоиммунные заболевания
Другой частой причиной тромбоцитоза считаются хронические ревматологические патологии, протекающие с аутоиммунным воспалением. Механизм увеличения содержания кровяных пластинок заключается в гиперпродукции таких веществ, как интерлейкин-6, колониестимулирующие факторы, которые активизируют костномозговое тромбоцитообразование. Степень тромбоцитоза соответствует активности воспаления (минимальный в стадию ремиссии, максимальный во время рецидива).
При таких болезнях как ревматоидный артрит, системная красная волчанка (СКВ), воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит) наблюдается мягкая либо умеренная степень. При системных васкулитах с некротизирующей деструкцией стенок сосудов встречается тяжелый тромбоцитоз, так как при васкулитах, помимо прочих воспалительных медиаторов, в большом количестве синтезируется фактор некроза опухолей, также оказывающий стимулирующий эффект на тромбоцитообразование. Особенно часто высокие цифры тромбоцитов наблюдаются у детей.
Анемии
Нередко причиной тромбоцитоза, особенно у детей, выступает железодефицитная анемия. Точные механизмы этого явления до сих пор не выяснены, однако точно установлена обратная взаимосвязь между сниженными показателями метаболизма железа (ферритина, железосвязывающей способности сыворотки) и завышенным уровнем кровяных пластинок. Предполагается, что железо обладает подавляющим эффектом на созревание мегакариоцитов (клеток-предшественников).
Кроме того, часть плюрипотентных стволовых клеток костного мозга в условиях дефицита железа не способна превращаться в эритроциты. В результате происходит своеобразное «шунтирование» и больший процент стволовых клеток начинает созревать по мегакариоцитарному пути. Тромбоцитоз при железодефицитной анемии мягкий, иногда умеренный. Тромбоциты быстро приходят в норму после коррекции дефицита железа, увеличения гемоглобина.
Однако при усугублении анемии уровень тромбоцитов падает до состояния тромбоцитопении. Причиной железодефицита могут быть недостаток железа в пище, повышенный расход железа (период роста у детей, беременность, лактация) либо хронические кровопотери (длительные менструации, кровотечения из желудочно-кишечного тракта при язвенной болезни желудка).
Злокачественные болезни крови
Причиной примерно 15% всех тромбоцитозов являются гемобластозы – хронический миелоидный лейкоз, Ph-негативные миелопролиферативные патологии (эссенциальная тромбоцитемия, истинная полицитемия, а также первичный миелофиброз). Увеличение числа кровяных пластинок при этих болезнях обусловлено клональной (опухолевой) трансформацией мегакариоцитарного ростка костного мозга вследствие различных мутаций, что приводит к гиперпродукции тромбоцитов.
Данные болезни чаще встречаются у взрослых и людей пожилого возраста, у детей – лишь в исключительных случаях. Вначале тромбоцитоз умеренный, по мере прогрессирования он нарастает, достигая тяжелой или экстремальной степени, из-за чего часто возникают нарушения микроциркуляции, артериальные, венозные тромбозы различной локализации. Концентрация кровяных пластинок нормализуется очень медленно, только после курсов специфического миелосупрессивного лечения.
Спленэктомия
Селезенка, являясь органом, депонирующим кровь, удерживает большое количество форменных элементов, включая тромбоциты. Также селезенка принимает непосредственное участие в тромбоцитопоэзе, секретируя гормоны тромбоцитопенин, спленин, подавляющие костномозговое созревание мегакариоцитов. Поэтому тромбоцитоз после спленэктомии обусловлен двумя механизмами: выходом в циркулирующую кровь тромбоцитов, в норме находящихся в селезеночном депо, и феноменом «растормаживания костного мозга», т.е. усилением продукции тромбоцитов.
Увеличение количества кровяных пластинок возникает не сразу, а примерно через неделю после спленэктомии, достигает максимума к 13-14 дню (до 700-800 тыс.), нередко становясь причиной венозного тромбоза воротной вены, а затем медленно возвращается к норме за несколько недель или месяцев.
Травмы и операции
Массивное повреждение тканей (рана при полостной операции, перелом, обширные ожоги) вызывает активацию свертывающей системы крови, а именно сосудисто-тромбоцитарного звена, являющегося первым этапом гемостаза. Он подразумевает спазм сосудов, а также адгезию и агрегацию тромбоцитов в месте повреждения сосудистой стенки. Расход тромбоцитов стимулирует их активный выход из депо и компенсаторное усиление их костномозговой продукции. Объем повреждения коррелирует со степенью тромбоцитоза. Данный вид тромбоцитоза обычно не требует лечения.
Онкологические заболевания
Причиной тромбоцитоза при солидных (негемопоэтических) опухолях является способность раковых клеток продуцировать интерлейкин-6, стимулирующий тромбоцитопоэз. Такая особенность обнаружена при мелкоклеточном раке легких, аденокарциноме ободочной кишки, злокачественной мезотелиоме. Кроме того, распад опухоли часто вызывает кровотечения, приводя к железодефицитной анемии. Степень тромбоцитоза обычно умеренная, у детей может быть тяжелой, регрессирует после долгого лечения химиотерапевтическими средствами.
Редкие причины
Диагностика
Тромбоцитоз выявляется в клиническом анализе крови. Хотя очень высокие показатели тромбоцитов чаще наблюдаются при гематологических заболеваниях, лишь по одному только уровню кровяных пластинок невозможно определить причину тромбоцитоза. Поэтому при его обнаружении следует посетить терапевта. Врач внимательно расспрашивает о жалобах пациента, давности возникновения симптомов, проводит общий осмотр больного. Затем на основании полученных данных назначается дополнительное обследование, включающее:
Коррекция
Консервативная терапия
В большинстве случаев, чтобы скорректировать тромбоцитоз, достаточно искоренения причины, т.е. лечения основного заболевания. Кратковременный тромбоцитоз, развившийся на фоне стресса или введения лекарственных препаратов, не требует вмешательства. При стойком длительном тромбоцитозе необходима консультация гематолога для выявления причины, назначения соответствующего лечения. Терапия тромбоцитозов имеет несколько направлений, включающих:
Специализированное лечение
Единственный метод, позволяющий добиться полного исцеления от злокачественного гематологического заболевания – это аллогенная трансплантация костного мозга. Для этого необходимо проведение HLA-типирования для подбора совместимого донора. Однако по причине высокого риска развития жизнеугрожающих осложнений к данному способу прибегают только при неэффективности консервативного лечения.
Прогноз
Исход зависит как от основной патологии, так и от степени тромбоцитоза. Например, острая вирусная инфекция, железодефицитная анемия характеризуются доброкачественным течением. Больные эссенциальной тромбоцитемией при грамотном подборе патогенетического и симптоматического лечения могут прожить больше 80 лет. Люди с хроническим миелолейкозом, напротив, живут около 5-10 лет с момента постановки диагноза.
Так как у детей почти всегда встречается реактивный тромбоцитоз, у них прогноз благоприятный. Для мягкого и умеренного тромбоцитоза нетипично тромбообразование. При экстремальной или тяжелой степени существует очень большая вероятность фатальных тромбозов, приводящих к инфаркту миокарда, легкого, ишемическому инсульту.
Эссенциальный тромбоцитоз
Рубрика МКБ-10: D75.2
Содержание
Определение и общие сведения [ править ]
Синонимы: семейная тромбоцитемия, наследственная тромбоцитемия
Этиология и патогенез [ править ]
Семейный тромбоцитоз вызван зародышевыми мутациями в гене THPO (3q26,3-q27) или в гене MPL (MPL S505N) (1p34)
Клинические проявления [ править ]
Семейный тромбоцитоз обычно проявляется при рождении, но может быть обнаружен в любом возрасте. Пациенты часто выявляются при рутинном анализе крови. Клиническая картина схожа со спорадической эссенциальной тромбоцитемией и может включать в себя нарушения микроциркуляции, приводящие к кратковременным эпизодам обмороков и головокружений, повышенный риск тромботических осложнений, кровоизлияний, а также легкую спленомегалию. Пациенты с мутациями в гене MPL также часто демонстрируют наличие фиброза костного мозга, но, по-видимому, не имеют геморрагических осложнений. Ход заболевания более мягкий, чем при спорадической эссенциальной тромбоцитемии, и он лишен риска злокачественной трансформации или прогрессирования к миелофиброзу с миелоидной метаплазией.
Эссенциальный тромбоцитоз: Диагностика [ править ]
Диагноз основан на выявлении повышенного уровня тромбоцитов (более 450х10 9 /л) и исключении вторичных причин тромбоцитемии. Для подтверждения диагноза требуется генетическое тестирование.
Дифференциальный диагноз [ править ]
Эссенциальный тромбоцитоз: Лечение [ править ]
Лечение основано на использовании ацетилсалициловой кислоты в низкой дозе. Консенсус в отношении использования терапии снижения уровня тромбоцитов отсутствует, несмотря на повышенный риск тромбозов.
Профилактика [ править ]
Повышенный риск тромбозов и частое развитие фиброза костного мозга при мутации гена MPL может влиять на продолжительность жизни.
Другие болезни крови и кроветворных органов (D75)
Исключен: наследственный овалоцитоз (D58.1)
Исключена: эссенциальная (геморрагическая) тромбоцитемия (D47.3)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Тромбоцитоз
Общие сведения
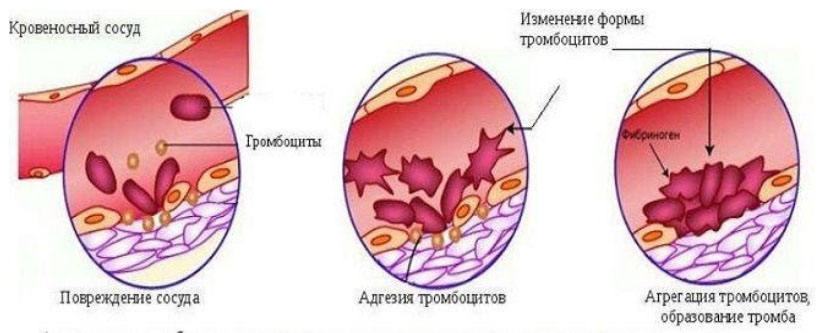
Тромбоциты — элементы крови, которые образуются в красном костном мозге из мегакариоцитов. Из одного мегакарикариоцита образуется 5-10 тысяч зрелых тромбоцитов, продолжительность жизни которых составляет 5-9 дней. Потом они разрушаются в селезенке и печени. Около 70% тромбоцитов находится в крови и располагаются они вблизи стенок сосудов, а 30% — в селезенке. В организме тромбоциты принимают участие в гемостазе (сложная система свертывания крови) и остановке кровотечений.
Соприкасаясь с раневой поверхностью сосуда, они активируются, изменяя форму, и склеиваются друг с другом, образуя тромб вместе с фибриногеном. У здорового человека количество тромбоцитов в норме 180-400 × 10 в 9/л. То есть верхняя граница нормы находится в пределах 350-400×10 в 9/л.
Тромбоцитоз — это увеличение количества тромбоцитов в крови выше 450×10 в 9/л, что не является нормой. Если при количестве тромбоцитов до 1000×109/л риска тромбозов и геморрагий не наблюдается, то гипертромбоцитоз (уровень кровяных телец более 1000×10 в 9/л) сопровождается высоким риском тромбогеморрагических осложнений. Тромбоцитоз отмечается при различных состояниях и заболеваниях.
Реактивный или вторичный тромбоцитоз является ответом на различные изменения в организме инфекционного, воспалительного и другого генеза. Он составляет 80-90% случаев тромбоцитозов и является результатом активации мегакариоцитопоэза. Устранение причины (например, лечение инфекционного заболевания или анемии) сопровождается нормализацией уровня тромбоцитов. Однако, есть и истинный первичный тромбоцитоз (синоним эссенциальная тромбоцитемия) — это патология крови, относящаяся к миелопролиферативным заболеваниям (клональная пролиферация мегакариоцитов). Код тромбоцитоза по мкб-10 D75.2 (эссенциальный тромбоцитоз). Данная патология встречается в возрасте 50-60 лет, а также у женщин до 30 лет. Очень редко диагностируется у детей (у них чаще встречается наследственный тромбоцитоз). Из группы миелопролиферативных заболеваний, протекающих с тромбоцитозом, можно так же назвать истинную полицитемию и первичный миелофиброз.
Патогенез
Основная гипотеза развития эссенциального тромбоцитоза — наследственная предрасположенность, которая реализуется в заболевание под действием факторов, повреждающих геном. В результате происходит злокачественное перерождение. Наследственная предрасположенность связана с носительством гена JAK2 и активацией определенного сигнального пути, который регулирует клеточный рост. Это путь передачи сигнала от рецепторов тромбопоэтина и эритропоэтина JAK2-киназой, который вызывает гиперплазию миелоидного ростка и объясняет патогенез миелопролиферативных заболеваний. Семейство JAK-киназы включает белки: JAK1, TYK2, JAK2, JAK3. У 4-8% больных первичным тромбоцитозом есть мутации в гене MPL, который кодирует рецептор тромбопоэтина, являющегося фактором роста и развития мегакариоцитов.
Реактивный тромбоцитоз связан с увеличением продукции тромбопоэтических факторов, которые активируют предшественников мегакариоцитов или зрелые мегариоциты. Основную роль в стимуляции тромбоцитопоэза играет интерлейкин-6. Реактивный тромбоцитоз имеет транзиторную форму (например, при травме, операциях, остром кровотечении) или длительно персистирующую (при злокачественных опухолях, железодефицитной анемии, хронические инфекционных и воспалительных процессах).
Классификация
Бывает трудно по клиническим проявлениям и лабораторным данным отличить опухолевый тромбоцитоз от реактивного, поскольку степень повышения тромбоцитов не всегда разграничивает эти состояния. Все же первичный тромбоцитоз встречается реже и составляет 10-15% среди больных, имеющих повышенный уровень тромбоцитов. Это опухоли системы крови, обусловленные клональной пролиферацией мегакариоцитов. Сегодня мы коснемся одного из миелопролиферативных новообразований — эссенциальная тромбоцитемия. Синонимом данного заболевания является идиопатический тромбоцитоз. Это заболевание костного мозга, которое протекает с пролиферацией мегакариоцитов и увеличением тромбоцитов до 1000-3000 х 10 в 9/л. Начальные формы заболевания имеют умеренный тромбоцитоз (450-600 х 10 в 9/л). Тромбоциты могут варьировать в размерах (анизоцитоз).
Эссенциальная тромбоцитемия достаточно редкое заболевание — встречаемость 1,5-2,5 случая на 100 тысяч населения. Проявляется периодическим тромбозом и неврологическими нарушениями (головная боль, головокружение, нарушение зрения).
Характерны жалобы на жжение и онемение пальцев кистей и стоп, перемежающуюся хромоту, нарушение зрения, кровотечения при незначительных травмах и перенесенные тромбозы в течение последнего времени. В течение нескольких лет подряд в анализах крови у больных отмечается стойкий тромбоцитоз. При длительном течении пролиферация мегакариоцитов приводит к замещению костного мозга коллагеном — развивается фиброз, который носит название вторичный пост-тромбоцитемический миелофиброз. У некоторых больных происходит прогрессирование и переход в бластную трансформацию (острый лейкоз).
Посетив форум, посвященный данному заболеванию, можно сделать вывод о том, что достигнуты успехи в лечении и прогнозировании рисков, в создании новых препаратов с патогенетическим действием. Это все стало возможным благодаря расшифровке молекулярно-генетических механизмов заболевания. Исследование молекулярно-генетических поломок позволяет выявить больных в молодом возрасте и назначить соответствующее лечение.
Причины тромбоцитоза
При наличии у взрослых хирургических, соматических или опухолевых заболеваний тромбоцитоз носит реактивный характер. Причинами реактивного тромбоцитоза являются:
Если у детей чаще всего встречается вторичный тромбоцитоз, то тромбоцитоз у взрослых может носить первичный характер и быть связанным с миелопролиферативными новообразованиями. В эту группу входят:
К критериям эссенциальной тромбоцитемии относится тромбоцитоз выше 450×10 в 9/л, преимущественная пролиферация в костном мозге мегакариоцитарной линии (увеличивается количество зрелых мегакариоцитов) и мутации CALR, MPL и JAK2.
Симптомы
Наследственные тромбоцитозы и реактивные чаще всего протекают бессимптомно и для них не характерны, как при первичных тромбоцитозах, нарушения микроциркуляции. У половины больных эссенциальным тромбоцитозом тоже отмечается бессимптомное течение, и только при выполнении анализа крови выявляется это заболевание. У других больных на первый план выступают симптомы тромбоза сосудов и кровоизлияния. На первоначальном этапе заболевания постепенно увеличивается опухолевая масса, и в течение первых лет развиваются тромбозы и тромбоэмболии, а у пожилых это происходит на фоне атеросклероза и сердечно-сосудистой патологии. Факторы, которые способствуют развитию тромбозов:
Нарушения микроциркуляции проявляются акроцианозом, болями, жжениями в пальцах, синдромом Рейно (похолодание конечностей). Нарушения кровоснабжения головного мозга проявляются ухудшением зрения, периодической хромотой или нарушением походки, транзиторными ишемическими атаками, нарушением речи и ясности сознания, головными болями или мигренью, головокружением. Развиваются тромбозы сетчатки глаза и кровоизлияния в стекловидное тело. С микротромбозами связаны неврологические проявления. Иногда, наоборот, заболевание начинается с геморрагического синдрома — кровотечения при незначительных травмах. У 50% больных увеличивается селезенка, а у 20% – печень.
Анализы и диагностика
Общий анализ крови с подсчетом тромбоцитов является первичным анализом, в котором выявляют патологию. Если выявлен тромбоцитоз в общем анализе крови необходимо провести повторный анализ через несколько недель. Если количество кровяных пластинок более 450×10 в 9/л во всех последующих анализах, больного тщательно обследуют для выяснения причины таких изменений. Для этого проводят следующие исследования:
Диагностическими критериями эссенциальной тромбоцитемии являются: постоянный тромбоцитоз (вышек 450×10 в 9/л) и пролиферация мегакариоцитарного ростка в костном мозге. Количество тромбоцитов нередко превышает 1000×10 в 9 /л. Для них характерен анизоцитоз (разные размеры) и появление атипично крупных форм. Иногда встречаются ядросодержащие обрывки мегакариоцитов. Уровень гемоглобина от 100-160 г/л. Появление гипохромных и маленьких эритроцитов связано с дефицитом железа вследствие хронических кровотечений.
Лечение тромбоцитоза
Нужно отметить, что при реактивном тромбоцитозе специального лечения не требуется, а уровень тромбоцитов нормализуется после лечения основного заболевания. Тем не менее, реактивные тромбоцитозы сопровождаются повышенной агрегацией тромбоцитов, поэтому больным назначаются дезагреганты (антиагреганты). Профилактика сердечно-сосудистых рисков одновременно снижает риск тромбозов, и она заключается в постоянном приеме препаратов ацетилсалициловой кислоты.
Что касается первичных форм заболевания, то лечение тромбоцитоза в этих случаях предусматривает сдерживание прогрессирования болезни и симптоматическую терапию для улучшения качества жизни пациентов. При адекватном лечении и проведении профилактики сосудистых осложнений можно добиться ремиссии и проявлений болезни не будет в течение многих лет.
Во всех случаях до получения результатов исследования костного мозга проводится симптоматическое лечение — профилактика тромбозов, нормализация давления, сахара крови. При признаках нарушения микроциркуляции (снижение зрения, энцефалопатия, почечная недостаточность, ухудшение кровообращения в конечностях) как симптоматическая терапия проводится тромбоцитаферез. Но эта процедура дает кратковременный эффект и для выраженного снижения тромбоцитов необходимо несколько сеансов. Из нежелательных эффектов тромбоцитафереза можно назвать усиление коагуляции, поэтому данная процедура рассматривается как временная симптоматическая терапия и не заменяет специфическую циторедуктивную терапию. Иногда при высоком тромбоцитозе уже на время постановки диагноза назначаются препараты гидроксикарбамида в дозе 15 мг/кг веса/сутки, которая в последующем корректируется.
Цитостатики сдерживают бурный рост опухолевых клеток и применяются в виде монотерапии. Стандартных схем их применения при данном заболевании не существует. Наиболее часто применяется гидроксимочевина (Гидреа, Гидкорсикарбамид Медак). Эффективность ее достаточно высокая, что доказано в клинических исследованиях. Чаще всего используется ежедневный прием или интермитирующий, если назначаются препараты цитарабина (Алексан, Цитозар, Цитостадин, Цитарабин-ЛЭНС, по 10-14 дней каждого месяца). Также возможно назначение препартов меркаптопурина (Меркаптопурин, Пури-Нетол). Доза подбирается индивидуально с учетом переносимости и улучшения показателей крови.
При установленном диагнозе эссенциальной тромбоцитемии лечение проводится с учетом риска появления тромбозов. Низкий риск определяется у молодых лиц с незначительным повышением тромбоцитов и нормальным содержанием или же незначительным повышением лейкоцитов.
Такие больные имеют низкий риск трансформации в бластную форму и длительную выживаемость (15-20 лет). В тоже время риск развития отдаленных нежелательных реакций циторедуктивной терапии у них превышает риск дальнейшего прогрессирования болезни. Этой группе больных проводится наблюдение и профилактика сосудистых осложнений антиагрегантами.
В группе высокого риска тромбозов, когда есть преходящая ишемия органов, тромбофлебиты вен конечностей, тромбоциты более 1000 х 10 в 9/л (или их количество увеличилось в течение трех месяцев на 300 х 10 в 9/л), назначается циторедуктивная терапия как монохимиотерапия, лечение интерферонами или сочетание химиотерапии и препаратов интерферонов. В группе промежуточного риска тромбоэмболических осложнений больным, в зависимости от клинической ситуации, предлагается различная терапия. У больных до 60 лет при тромбоцитах меньше 1000 х 10 в 9/л ограничиваются наблюдением и назначением антиагрегантов.
Если уровень тромбоцитов выше, то у молодых пациентов используют интерфероны или анагрелид (ингибирует быстрое созревание мегакариоцитов, тем самым уменьшает количество кровяных пластинок в крови). У молодых очень редко применяется гидроксимочевина, поскольку при длительном приеме препарата возможен лейкемогенный эффект (развитие вторичного лейкоза). У лиц старше 60 лет преимущество имеют цитостатики (гидроксимочевина). При недостаточной ее эффективности или непереносимости применяется анагрелид. При лечении стараются достичь уровня тромбоцитов до 600 х 10 в 9/л. В фазе бластной трансформации лечение проводится по программе лечения острого лейкоза.
При назначении цитостатиков контроль анализа крови проводят еженедельно в начале лечения, а спустя 2 месяца — ежемесячно. При приеме этой группы препаратов при развитии синдрома лизиса опухоли назначают обильное питье и аллопуринол 300-600 мг/сутки. Препараты интерферона-альфа эффективны у 80-90% пациентов с эссенциальной тромбоцитемией. Около 20-25% больных прекращают терапию из-за непереносимости препаратов. Побочные эффекты: боли в мышцах, гриппоподобный синдром, выраженная слабость, анемия, аутоиммунные осложнения, лейкопения, токсичность в отношении печени, депрессия. Кроме того, эффект интерферонов сохраняется исключительно во время лечения. Тем не менее, лечение интерферонами целесообразно у молодых лиц, а также у женщин, планирующих беременность.
Интерфероны, как препараты первой линии, применяются:
Дозировка интерферонов составляет от 3 до 10 млн. МЕ на одно введение, а режим выбирается индивидуально — ежедневно, через день или 5 дней в неделю. При длительном лечении чаще всего применяется 3 млн. МЕ подкожно трижды неделю. Перспективным является использование пегилированных форм интерферона. При недостаточной эффективности возможно сочетанное применение интерферон альфа + цитостатик. Такая комбинация в некоторых случаях повышает эффективность.
Ингибитор фосфодиэстеразы III (препарат Анагрелид) специфический препарат, вызывающий уменьшение количества тромбоцитов, зависящее от дозы, а также снижает их агрегацию. Используют минимальную эффективную дозу для поддержания тромбоцитов ниже 600 х 10 в 9/л или в пределах нормы. У большинства больных это достигается при применении дозы 1,5-5,0 мг в день, разделенную на два приема. Начинают лечение с 1 мг 2 раза в сутки, а потом увеличивают раз в неделю пока уровень тромбоцитов не уменьшится. Большинство побочных эффектов (тахикардия, головная боль, задержка жидкости) слабо выражены и уменьшаются при продолжении лечения. Препарат является первой линией лечения при промежуточном риске тромбозов до 60-летнего возраста, и при высоком риске тромбозов до 40-летнего возраста.
Лечение, направленное на снижение агрегации тромбоцитов. Для всех пациентов рекомендованы препараты ацетилсалициловой кислоты, которые применяют в дозе 40 мг в день. При ее непереносимости показано назначение Клопидогрела (75 мг в день) или тиклопидина (Тиклид, Тикло, Аклотин 500-750 мг в день). Назначение ацетилсалициловой кислоты с анагрелидом сопровождается повышенным риском кровотечений.