код по мкб 10 болезнь кенига
Рассекающий остеохондрит мыщелков бедренной кости
Общая информация
Краткое описание
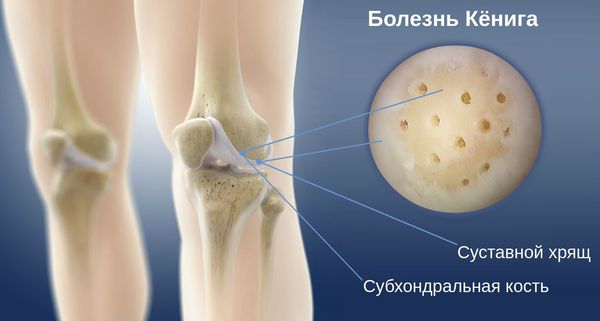
Рассекающий остеохондрит или болезнь Кенига — патологическое состояние возникающее в результате размягчения, разволокнения с последующей отслойкой суставного хряща мыщелка бедренной кости. [1].
Пользователи протокола: травматологи-ортопеды, хирурги, врачи общей практики.
С – Общее мнение экспертов и /или результаты небольших исследований, ретроспективных исследований, регистров.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• сбор жалоб и анамнеза, физикальное обследование.
Магнитно-резонансная томография: определяются признаки повреждения хряща.
Лечение
Диета – стол 15, другие виды диет назначаются в зависимости от сопутствующей патологии.
Перечень дополнительных лекарственных средств: нет.
• наложение иммобилизационных средств (шины, мягкие повязки, брейс, ортез).
• проведение информационно-разъяснительной работы среди населения о мерах профилактики травматизма.
• лазеротерапия (курс лечения составляет 5-10 процедур);
Что такое болезнь Кёнига (рассекающий остеохондрит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коновалова Е.А., травматолога со стажем в 10 лет.
Определение болезни. Причины заболевания
На практике Болезнь Кёнига часто обнаруживается у пациентов, профессионально занимающихся танцами, а также курсантов военных училищ.
Симптомы болезни Кёнига
При рассекающем остеохондрите возможно поражение различных суставов — локтевых, голеностопных и тазобедренных. При болезни Кёнига повреждаются только коленные суставы.
Клиническая картина болезни Кёнига может сильно варьироваться. Как правило, дети и подростки предъявляют жалобы на диффузную, неспецифическую боль в переднем отделе коленного сустава. Некоторые пациенты сталкиваются с перемежающимися болезненными ощущениями в колене, которые сопровождаются блокированием сустава и его периодичной отёчностью.
Подобные признаки заболевания могут возникать в обоих коленных суставах, но, как показывает практика, симптоматика возникает поочерёдно: сначала беспокоит один сустав, и через какое-то время присоединяется второй.
Отёчность, боль, ограничение движений могут также указывать на синовит. Однако при болезни Кёнига у части пациентов боль в области поражённого сустава возникает при пальпации (прощупывания) во время проведения теста Вильсона. При рассекающем остеохондрите этот тест положителен в 25 % наблюдений, а при прекращении воспалительного процесса его результат становится отрицательным.
Иногда при длительно прогрессирующей симптоматике может развиваться атрофия четырёхглавой мышцы бедра, в результате которого бедро становится более худым.
Патогенез болезни Кёнига
Патогенез рассекающего остеохондрита до настоящего времени полностью не изучен. Специалистами были предложены различные теории, но ни одна из них не является основной. Поэтому рассмотрим подробнее каждую.
Воспаление
Многие авторы описывали признаки воспаления в гистологических образцах. Так, в течение шести лет King описал 24 подобных случая рассекающего остеохондрита, а Lavner — 42 случая за два года.
При микроскопическом изучении медиального бедренного мыщелка поражение можно охарактеризовать, как некротическое, неспецифическое, асептическое (негниющее) продуктивное воспалительное изменение. Другие гистологические анализы и вовсе не обнаружили схожие виды воспалительных изменений. Несмотря на имеющиеся доказательства, эта теория развития болезни Кёнига не подкрепляется литературой.
Острая травма
Повторяющиеся микротравмы
Генетические факторы
Нередко в научной литературе говорится о влиянии генетического фактора на возникновение и развитие болезни Кёнига, но точных данных о связи формирования рассекающего остеохондрита и генетической предрасположенности нет.
Ишемия
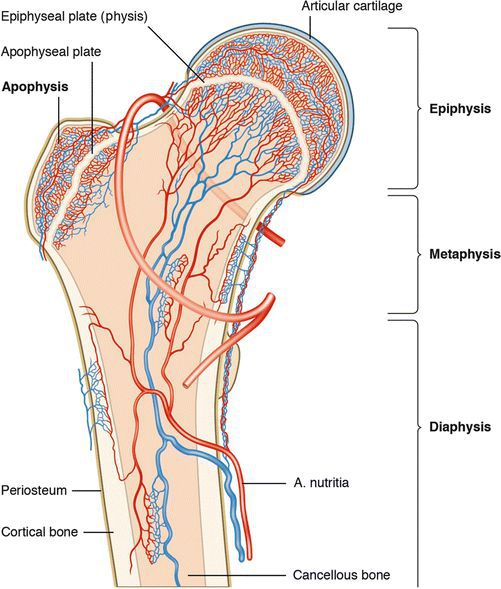
Невозможность спонтанного излечения рассекающего остеохондрита долгое время объяснялось ишемией или снижением сосудистого питания в месте поражения. Так, в итоге многих гистологических анализов поражений субхондральной кости был обнаружен некроз или снижение количества сосудов. Теоретически нарушить поступление крови в вовлечённый участок может сочетанная травма.
В связи с этим Enneking предположил, что недостаточность артериального разветвления в субхондральной кости может стать причиной нарушения и последующего образования рассекающего остеохондрита.
Классификация и стадии развития болезни Кёнига
Smillie различает две формы рассекающего остеохондрита: ювенальную и взрослую. Считается, что ювенальная форма связана с нарушением развития эпифиза — концевого отдела трубчатой кости, а патология у взрослых — с прямой травмой.
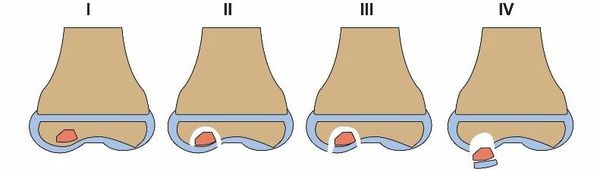
Предложенная Conway и дополненная Guhl патологоанатомическая классификация учитывает анатомические характеристики очага поражения и выделяет четыре стадии заболевания:
Международное общество восстановления хряща, классифицируя рассекающий остеохондрит по данным артроскопии, также выделяет четыре стадии болезни [12] :
Dipaola и другие авторы создали классификацию рассекающего остеохондрита на основании МРТ-признаков:
Осложнения болезни Кёнига
Крайняя степень осложнения данного заболевания — это деформирующий артроз с нарушением двигательной активности (блокадой сустава) и изменением оси конечности в целом.
Нарушение биомеханики сустава из-за асептического некроза субхондральной кости и наличие свободных тел внутри сустава приводят к развитию деформирующего гонартроза. Его первым клиническим симптомом является боль, усиливающаяся при физической нагрузке, хромота, особенно при спуске по лестнице. Пациенты отмечают «блоки» коленного сустава и чувство инородного тела в нём. На рентгенограммах можно обнаружить сужение суставной щели, внутрисуставные тела и остеосклероз.
По мере прогрессирования заболевания:
В более тяжёлых стадиях болезни пациент не может до конца выпрямить или согнуть ногу в колене, его беспокоят резко выраженные боли и хромота, а конечности деформируются во внешнюю или внутреннюю сторону. На рентгенограмме суставные поверхности значительно деформированы и склерозированы, отмечается субхондральный некроз, суставной щели практически нет, костные разрастания становятся обширными, появляются свободные суставные тела.
В клетках и сосудах синовиальной оболочки сустава развиваются реакции гиперчувствительности замедленного типа, в результате чего в полости сустава накапливается экссудат (жидкость, возникающая при воспалении) и нарушается функция синовиальной жидкости, которая обычно выполняет роль внутрисуставной смазки.
Диагностика болезни Кёнига
По характеру боли во время осмотра можно определить область поражения:
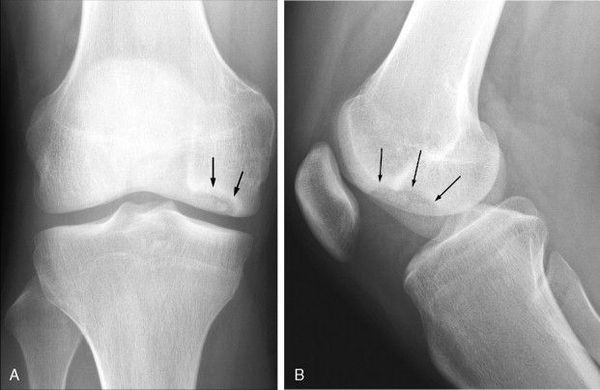
Инструментальная диагностика начинается с рентгенографии сустава в прямой и боковой проекциях, а также в специальных укладках — рентгенография в заднепередней проекции при сгибании в колене до 45 ° и аксиальная (осевая) рентгенограмма надколеннико-бедренного сустава. Рекомендуется проводить рентгенографию обоих коленных суставов, если даже признаки нарушения наблюдаются только в одном, так как в практике около 25 % случаев приходится на билатеральное поражения суставов.
Также необходимо проводить билатеральную полноразмерную рентгенографию нижних конечностей, потому как их оси могут быть связаны с локализацией рассекающего остеохондрита и влиять на методы и успешность лечения.
Дифференциальная диагностика проводиться с деформирующим гонартрозом и повреждение мениска.
Лечение болезни Кёнига
Лечение зависит от нескольких факторов: возраста, размера патологического очага и стабильности фрагмента. В лечении используется, как консервативная терапия, так и хирургические методы лечения.
Основным принципом консервативной терапии является прекращение нагрузок на срок до 6-12 недель и ежедневное выполнение упражнений, направленных на поддержание объёма движений в суставе. Производится коррекция повседневной нагрузки, прекращаются занятия спортом и производится иммобилизация. Если после 12 недель пациент не предъявляет жалоб на болевой синдром, а на контрольных рентгенограммах и МРТ отмечается регресс процесса, то разрешается постепенное увеличение физической нагрузки до полной.
К методам оперативного лечения относятся:
Выбор метода зависит от стадии развития патологического процесса и размеров очага.
Прогноз. Профилактика
Болезнь Кёнига — сложная лечебно-диагностическая задача для ортопедов, так как ни одна из методик выявления и устранения патологии не является абсолютно эффективной. И хотя современные методы лечения с помощью биоматериалов показывают хорошие промежуточные результаты, всё же они требуют анализа на протяжении десятков лет.
В целом, подходы консервативного и хирургического лечения принимают во внимание зрелость зон роста, расположение, стабильность и размеры фрагмента, а также целостность хряща. Чем младше пациент и чем раньше произведена диагностика и установлен диагноз, тем лучше отдалённые результаты лечения.
Рассекающий остеохондрит
Рубрика МКБ-10: M93.2
Содержание
Определение и общие сведения [ править ]
Синонимы: Болезнь Кенига
Рассекающий остеохондрит протекает с образованием локального некротического очага на суставной поверхности эпифиза и чаще возникает в коленном суставе. Преимущественные локализации: внутренний мыщелок бедренной кости (70% случаев, в большинстве из которых поражение локализовано на малой кривизне медиального мыщелка, ориентированной в сторону межмыщелковой выемки) наружная выпуклая кривизна малого радиуса (7%), латеральный мыщелок (16%), задняя поверхность надколенника (6%).
Амбруаз Паре впервые наблюдал «внутрисуставные мыши» в 1558 г. Наличие внутрисуставных свободных тел, образуемых, предположительно, вследствие аваскулярных некрозов, отмечал Педжет (1887). Кениг в 1887 г. указывал на роль травмы на фоне предрасполагающих наследственных факторов.
Заболевание возникает у лиц, активно занимающихся спортом, в возрасте от 12 до 50 лет. Чаще заболевают лица мужского пола.
Этиология и патогенез [ править ]
Наиболее важны наследственные этиологические факторы, обусловливающие особенности опорно-двигательного аппарата, и хроническая травматизация вследствие биомеханических свойств коленного сустава, приводящих к деформации определенных типичных участков хрящевого покрытия мыщелков бедра при сгибании в коленном суставе под нагрузкой. В дальнейшем возникает спонтанный асептический некроз субхондральной кости. При прогрессирующем течении заболевания некротический участок склерозируется и демаркационной зоной разобщается с основной массой губчатой кости мыщелка бедра. При секвестрации образуется «суставная мышь», зачастую блокирующая сустав.
Клинические проявления [ править ]
Характерны жалобы на боли при осевой нагрузке на конечность в положении легкого сгибания в коленном суставе, усиливающиеся при совершении ротационных движений в коленном суставе при фиксированной стопе. Возможные неспецифичные клинические проявления: хромота при ходьбе, сглаженность контуров сустава, блокады при наличии «суставной мыши». Движения в суставе при отсутствии свободных внутрисуставных тел не ограничены. Возможно появление болевого синдрома в положении крайнего сгибания, что обусловлено давлением на область остеонекроза суставной поверхностью большеберцовой кости или суставной капсулой. При пальпации обнаруживают выраженную болезненность в проекции суставной поверхности пораженного мыщелка бедра.
Рассекающий остеохондрит: Диагностика [ править ]
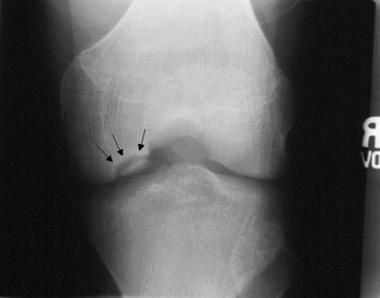
На рентгенограммах в стандартных проекциях (прямая и боковая, а иногда и туннельная, позволяющая лучше визуализировать межмыщелковую вырезку и изучить некротический участок) в начальной фазе заболевания выявляют участок остеонекроза мыщелка бедренной кости с характерной рентгенологической картиной: снижение интенсивности рентгенологических теней участка мыщелка при сохранении трабекулярной структуры кости.
МРТ позволяет увидеть участок развивающегося асептического некроза на ранних стадиях при отсутствии четко заметных изменений на рентгенограммах, а также оценить состояние хряща над фокусом остеонекроза (хрящ интактен или отслаивается от подлежащей кости), наличие жидкости (отека) в области остеоне-кроза и вокруг фрагмента, а также начало секвестрации фрагмента.
Ультразвуковое исследование имеет ограниченную информативность. Оно позволяет оценить состояние хряща над участком остеонекроза, локализованном в местах, доступных постановке датчика (наружная выпуклая кривизна внутреннего и наружного мыщелков бедра). В ходе исследования удается визуализировать хрящевое покрытие, его состояние, контур субхондрального слоя кости, наличие узурации.
Метод позволяет оценить состояние хрящевой поверхности: изменение цвета, плотности, а также признаки диссоциации костно-хрящевого фрагмента, выявляемые диагностическим крючком.
Дифференциальный диагноз [ править ]
Рассекающий остеохондрит: Лечение [ править ]
Консервативное лечение эффективно на ранней стадии заболевания, когда отсутствуют выраженные рентгенологические изменения кости, а на МРТ определяется лишь отек костного вещества. На стадии сниженного магнитно-резонансного сигнала от пораженного участка кости также возможно проведение консервативного лечения, но риск развития необратимых изменений микроциркуляции выше, а следовательно, можно ожидать неблагоприятных исходов.
• ортопедический режим со снижением спортивных нагрузок и созданием покоя пораженному сегменту;
• медикаментозное лечение, направленное на улучшение регенерации (НПВС, гомеопатические средства, репаранты);
• физиотерапевтические процедуры, направленные на редукцию болевого синдрома, улучшение трофики, активизацию остеорепарации.
Целесообразно проведение повторных курсов лечения.
В зависимости от стадии процесса возможно проведение следующих оперативных вмешательств:
• реваскуляризирующая остеоперфорация очага остеохондропатии;
• фиксация секвестрированного фрагмента;
• реконструкция после формирования дефекта.
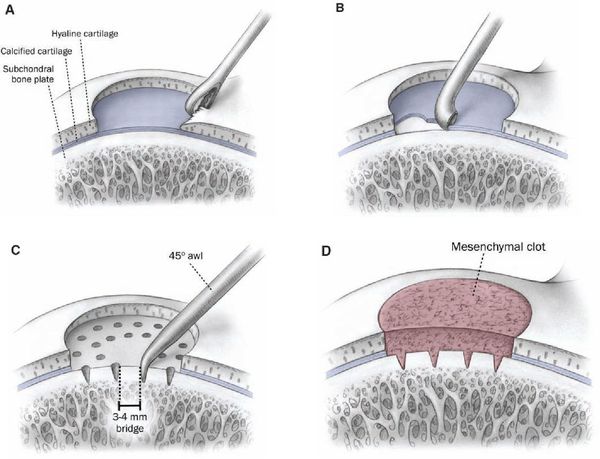
Хирургические манипуляции выполняют под артроскопическим контролем. Возможно проведение процедуры антероградно, трансхондрально, ретроградно, в стороне от суставной поверхности. При секвестрации процедура малоэффективна, необходима рефиксация фрагмента, что можно осуществить с использованием различных винтов (титановых, в том числе канюлированных, из полимолочной кислоты, аллокости, фибринового клея). При визуальном исследовании на ранних стадиях (I-III) обнаруживают хондромаляцию различной степени выраженности. Флотацию участка остеонекроза не обнаруживают. Выполняемая остеоперфорация аналогична туннелизации по Беку. Ее целесообразно проводить спицей диаметром 2-3 мм, проникая через участок остеонекроза и демаркационную зону в жизнеспособную подлежащую кость (до «кровяной росы»). Обычно выполняют 10-14 каналов. Послеоперационный период протекает гладко, как правило, пункций сустава не требуется. При соблюдении пациентом ортопедического режима отсутствует необходимость в дополнительной иммобилизации в туторе или гипсовой повязке.
В более поздних стадиях при наличии флотации костно-хрящевого фрагмента эффективность процедуры не превышает 50%, а в случаях секвестрирования эффективность остеоперфорации сомнительна. При отшнуровывании костно-хрящевого участка мыщелка бедра и образовании «суставной мыши» последнюю необходимо удалить. Материнскую область подвергают абразивной хондропластике. При локализации секвестра на опорной поверхности мыщелка в ряде случаев возможно проведение мозаикопластики или высокочастотной абляции.
Для подростков прогноз благоприятный: восстановление хрящевого покрытия и структуры кости происходит в большинстве случаев, что отличает ювенильную форму от взрослой. Случаи секвестрации приводят к раннему развитию артроза пораженного сустава вследствие не только изменения биомеханики, но и дополнительной травматизации «суставной мышью».
Профилактика [ править ]
Прочее [ править ]
Синонимы: асептический некроз бугорка большеберцовой кости, остеохондроз бугорка большеберцовой кости
Определение и общие сведения
Болезнь Осгуда-Шлаттера развивается в результате повторной травматизации ядра окостенения бугристости большеберцовой кости (небольшой костный гребень, находящийся в верхней части голени) в месте прикрепления собственной связки надколенника.
Этиология и патогенез
Болезнь Осгуда-Шлаттера присутствует примерно у 1% подростков и чаще встречается у лиц, которые занимаются спортом.
Боль усиливается после таких занятий, как бег, прыжки, подъем вверх или спуск вниз по лестнице.
Диагноз болезни Осгуда-Шлаттера устанавливается на основании объективного осмотра, с очень характерной болезненностью и болью, иногда сопровождающейся отеком в месте прикрепления сухожилия надколенника к кости.
Результаты рентгенографии могут быть нормальными или выявлять фрагментацию в области бугристости большеберцовой кости.
Лечение болезни Осгуда-Шлаттера включает корректировку уровня физической активности, чтобы пациенты не испытывали боли, а также применение холодных компрессов после занятий спортом и отдых.
С течением времени заболевание проходит.
Остеохондрит предплюсневых/плюсневых костей
Рассекающий остеохондрит мыщелков бедренной кости
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «25» апреля 2019 года
Протокол №64
Рассекающий остеохондрит или болезнь Кенига — патологическое состояние, возникающее в результате размягчения, разволокнения с последующей отслойкой суставного хряща мыщелка бедренной кости [1].
Название протокола: Рассекающий остеохондрит мыщелков бедренной кости
Код(ы) по МКБ-10:
| Код | Название |
| S83.3 | Разрыв суставного хряща коленного сустава |
| M93.2 | Рассекающий остеохондрит |
| T93.3 | Последствие вывиха, растяжения и деформации нижней конечности |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| MRC-scale | – | Medical Research Council Paralysis |
| АО | – | акционерное общество |
| НИИТО | – | научно-исследовательский институт травматологии и ортопедии |
| НПВС | – | нестероидные противовоспалительные средства |
| УВЧ-терапия | – | ультравысокочастотная терапия |
| ЭКГ | – | электрокардиограмм |
Пользователи протокола: травматологи-ортопеды, хирурги, врачи общей практики.
Категория пациентов: взрослые.
Шкала уровня доказательности
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Анамнез: чаще наличие обменно-дистрофических заболеваний, перенесенных травм, внутрисуставного применения лекарственных препаратов.
Физикальное обследование: При осмотре отмечается:
Лабораторные исследования: нет.
Инструментальные исследования:
Диагностический алгоритм (схема): 
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Повреждение менисков коленного сустава | Один из основных клинических симптомов – блокада коленного сустава | Рентгенография коленного сустава Компьютерная томография коленного сустава Магнитно-резонансная томография коленного сустава | При рентгенографии коленного сустава на всех стадиях заболевания, кроме запущенных, когда появляются явления остеоартроза – изменений нет. При компьютерной томографии коленного сустава на всех стадиях заболевания, кроме запущенных, когда появляются явления остеоартроза – изменений нет. При магнитно-резонансной томографии томографии коленного сустава отсутствуют изменения со стороны хряща и имеется нарушение целостности мениска с возможной дислокацией поврежденной части мениска в межмыщелковое пространство коленного сустава. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Ванкомицин (Vancomycin) |
| Гентамицин (Gentamicin) |
| Декстроза (Dextrose) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Надропарин (Nadroparin) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
| Цефуроксим (Cefuroxime) |
| Эноксапарин натрия (Enoxaparin sodium) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
| Фармакологическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Анальгетик | Кетопрофен | Суточная доза при в/в введении составляет 200-300 мг (не должна превышать 300 мг), далее пероральное применение: пролонгированные капсулы 150мг 1 р/д, капс., таб. 100 мг 2 р/д | B |
| Анальгетик | Кеторолак | Внутрь по 10 мг до 4раз/сут, для в/м и в/в по 10-30 мг до 4-х раз в сутки. Максимальная суточная доза 90 мг. | В |
| Фармакологическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Анальгетик | Трамадол | В/в (медленно капельно), в/м по 50-100 мг (1-2 мл раствора). При отсутствии удовлетворительного эффекта через 30-60 минут возможно дополнительное введение 50 мг (1 мл) препарата. Кратность введения составляет 1-4 раза в сутки в зависимости от выраженности болевого синдрома и эффективности терапии. Максимальная суточная доза – 600 мг. | А |
Хирургическое вмешательство: нет.
Дальнейшее ведение: нет.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента, маршрутизация пациента (схемы, алгоритмы);
В плановом порядке пациент готовится на оперативное лечение: артроскопическая ревизия коленного сустава, в зависимости от степени заболевания выполняются удаление хондромного тела, тунеллизация дефекта хряща, мозаичная хондропластика хряща.
Медикаментозное лечение
| Лекарственная группа | Лекарственные средства | Способ применения | Уровень доказательности |
| Антибиотик | Цефазолин | 1-2 г в/в однократно за 0,5-1 ч до операции (если операция более 3 ч: повторно через 4 ч) | А |
| Антибиотик | Цефуроксим | 1.5г однократно за 30-60 мин до разреза, повторное введение через 3-4 часа | А |
| Опиоидные анальгетики | Трамадол | В/в (медленно капельно), в/м по 50-100 мг (1-2 мл раствора). При отсутствии удовлетворительного эффекта через 30-60 минут возможно дополнительное введение 50 мг (1 мл) препарата. Кратность введения составляет 1-4 раза в сутки в зависимости от выраженности болевого синдрома и эффективности терапии. Максимальная суточная доза – 600 мг. | А |
| Опиоидные анальгетики | Тримеперидин | п/к, в/м и, в/в 1 мл 1% раствора | А |
| Нестероидные противовоспалительные средства | Кетопрофен | Суточная доза при в/в введении составляет 200-300 мг (не должна превышать 300 мг), далее пероральное применение: пролонгированные капсулы 150мг 1 р/д, капс., таб. 100 мг 2 р/д | В |
| Нестероидные противовоспалительные средства | Кеторолак | Внутрь по 10 мг до 4раз/сут, для в/м и в/в по 10-30 мг до 4-х раз в сутки. Максимальная суточная доза 90 мг. | В |
| Антикоагулянты | Эноксапарина натрия | Подкожно 40 мг за 12 ч до операций, после операций 40 мг 1 раз в сутки | B |
| Антикоагулянты | Если масса тела менее 70 кг, п/к 0,3 мл один раз в сутки; более 70 кг 0,6 мл п/к, один раз в сутки | B |
| Лекарственная группа | Лекарственные средства | Способ применения | Уровень доказательности |
| Антибиотик | Ванкомицин | 1 г в/в 1 раз за 2 часа до разреза кожных покровов. Вводится не более 10 мг/мин; продолжительность инфузии должна быть не менее 60 мин. | А |
Дальнейшее ведение:
На 6 недель исключается осевая нагрузка на оперированную конечность, механическая профилактика тромбоэмболических осложнений проводится путем использования эластичного трикотажа на оперированной конечности на срок 6-8 недель после операции.
Контроль реабилитолога заключается в проведении лечебной гимнастики, поддерживающей тонус мышц нижней конечности, разрешен полный объем движений в доболевом диапазоне.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1)Раймагамбетов Ерик Канатович – кандидат медицинских наук, заведующий отделением ортопедии №5 РГП на ПХВ «Научно-исследовательский институт травматологии и ортопедии».
2) Рымбаев Дархан Рымханович – врач ординатор отделения взрослой ортопедии КГП «Областной центр травматологии и ортопедии им. профессора Х.Ж. Макажанова».
3) Ахметжанова Гульмира Окимбековна – клинический фармаколог РГП на ПХВ «Научно-исследовательский институт травматологии и ортопедии».
Указание на отсутствие конфликта интересов: нет.
Указание условий пересмотра протокола: пересмотр протокола через 5 лет и/или при появлении новых методов диагностики/лечения с более высоким уровнем доказательности.