Как называется аллергия на антибиотики
Неотложная медицина: аллергия на лекарства
Аллергия составляет от 5 до 10% всех неблагоприятных реакций, возникающих в результате применения лекарственных средств [1]. Распространенность лекарственной аллергии колеблется от 1 до 30% и обусловлена широким повсеместным использованием медикаментов
Аллергия составляет от 5 до 10% всех неблагоприятных реакций, возникающих в результате применения лекарственных средств [1]. Распространенность лекарственной аллергии колеблется от 1 до 30% и обусловлена широким повсеместным использованием медикаментов, синтезом новых лекарств-ксенобиотиков на фоне эпидемии аллергических болезней в XXI в. [2].
Лекарственная аллергия может встречаться в любом возрасте, но чаще у пациентов от 20 до 50 лет и у женщин (65–75% случаев). У пациентов, страдающих какой-либо патологией, лекарственная аллергия возникает чаще, чем у здоровых людей, причем определенную роль играет форма заболевания (например: при гнойничковых заболеваниях кожи нередко наблюдаются реакции на йодиды, бромиды и половые гормоны; при рецидивирующем герпесе — на салицилаты; при заболеваниях системы крови — на барбитураты, препараты мышьяка, соли золота, салицилаты и сульфаниламиды; при инфекционном мононуклеозе — на ампициллин) [3]. Среди лекарственных средств, являющихся причиной аллергической реакции, чаще встречаются антибиотики (особенно пенициллинового ряда) — до 55%, нестероидные противовоспалительные средства (НПВС) — до 25%, сульфаниламиды — до 10%, местные анестетики — до 6%, йод- и бромсодержащие препараты — до 4%, вакцины и сыворотки — до 1,5%, препараты, влияющие преимущественно на тканевые процессы (витамины, ферменты и другие средства, влияющие на метаболизм), — до 8%, другие группы медикаментов — до 18% [4].
Истинная аллергическая реакция — это непереносимость лекарственных средств, обусловленная иммунными реакциями (табл. 1). Псевдоаллергические реакции на медикаменты по клинической картине сходны с истинной аллергией, но развиваются без участия иммунных механизмов (например, рентгеноконтрастные средства, полимиксины, местные анестетики и другие разные лекарственные средства могут напрямую стимулировать высвобождение медиаторов тучными клетками). Нередко на одно лекарственное средство возникают аллергические реакции разных типов (комбинированная сенсибилизация) [5].
Для диагностики лекарственной аллергии важно правильно собрать анамнез. Необходимо выяснить, какие лекарственные средства пациент принимал до появления аллергической реакции. При этом учитывают все лекарства (в том числе и ранее применявшиеся и не вызывавшие нежелательных реакций), а также продолжительность их приема, пути введения. Уточняется время, прошедшее между приемом лекарственного средства и развитием реакции. Выясняется наличие сопутствующих аллергических заболеваний, предшествующих аллергических реакций на лекарства, пищевые продукты и другое. Обращают внимание на отягощенный семейный аллергологический анамнез и сопутствующие заболевания пациента, которые могут иметь значение в формировании истинной или псевдоаллергической реакции на медикаменты.
Среди всех форм лекарственной аллергии особую роль играют острые аллергические заболевания (ОАЗ), так как они характеризуются быстрым непредсказуемым течением, риском развития жизнеугрожающих состояний (летальный исход при анафилактическом шоке колеблется от 1 до 6%) и требуют оказания неотложной терапии. При появлении признаков аллергии больные, как правило, обращаются в скорую медицинскую помощь (СМП). В настоящее время отмечается рост вызовов бригад СМП по поводу ОАЗ [6].
По прогнозу и риску развития жизнеугрожающих состояний ОАЗ подразделяются на легкие (аллергический ринит, аллергический конъюнктивит, локализованная крапивница) и тяжелые (генерализованная крапивница, отек Квинке, анафилактический шок).
Неотложная терапия острых аллергических заболеваний (рис. 1):
В настоящей статье анализируются данные многоцентрового рандомизированного исследования больных ОАЗ на догоспитальном этапе (СМП), проведенного в 17 городах России и Казахстана (Владикавказ, Ессентуки, Железногорск, Кимры, Кисловодск, Кокшетау, Курск, Москва, Нефтеюганск, Норильск, Одинцово, Орджоникидзе, Пермь, Пятигорск, Северодвинск, Тверь, Усть-Илимск) и ретроспективного клинического исследования лечения больных ОАЗ в стационарах Москвы и Кокшетау.
Объектом исследования были больные ОАЗ, обратившиеся на СМП (n = 911) и госпитализированные в стационар (n = 293). На догоспитальном этапе лекарственная аллергия отмечалась у 181 (19,9%) пациента, в стационаре — у 95 (32,4%). Характеристика пациентов с лекарственной аллергией, принявших участие в исследовании, представлена в таблице 2.
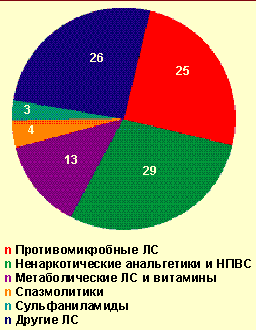 |
| Рисунок 2. Лекарственные средства, вызвавшие легкие острые аллергические заболевания на догоспитальном этапе, % |
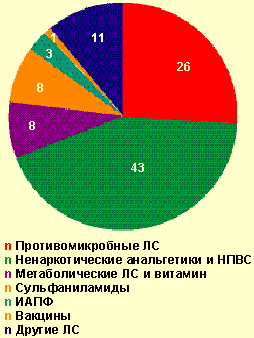 |
| Рисунок 3. Лекарственные средства, вызвавшие тяжелые острые аллергические заболевания на догоспитальном этапе, % |
Из общего числа больных, госпитализированных по поводу тяжелого ОАЗ, лекарственная аллергия встретилась в 32,4% случаев. В стационаре генерализованная крапивница отмечалась в 33,7% случаев, отек Квинке — 34,7%, сочетание генерализованной крапивницы с отеком Квинке — 23,2%, анафилактический шок — 8,4%. Причинами анафилактического шока у госпитализированных больных (8 случаев) были следующие медикаменты: ампициллин (в/м), ципрофлоксацин (цифран, табл.), левамизол (декарис, табл.), стоматологический анестетик (неуточненный), анальгин (табл.), аскорбиновая кислота (табл.), но-шпа (в/м), эуфиллин (в/в). Тяжелая лекарственная аллергия вызывалась ненаркотическими анальгетиками и НПВС в 34,7% случаев (анальгин, аспирин, цитрамон и др.), антимикробными препаратами — в 22,1% (из них пенициллинового ряда — 28,6%) и другими медикаментами (рис. 4). Медиана длительности купирования всех проявлений лекарственной аллергии составила 3 дня [min, max, 25%, 75% — 0,3; 17; 2; 6], однако 6 пациентов (6,3%) были выписаны с остаточными явлениями (бледная сыпь, кожный зуд). Длительность стационарного лечения больных тяжелой лекарственной аллергией составила медиану 7 дней [min, max, 25%, 75% — 1; 29; 4; 9], а пациентов с тяжелыми ОАЗ, вызванными другими причинами, — 6 [1; 19; 4; 9] соответственно. Выявленные различия статистически недостоверны (p > 0,05), но значимы на практике.
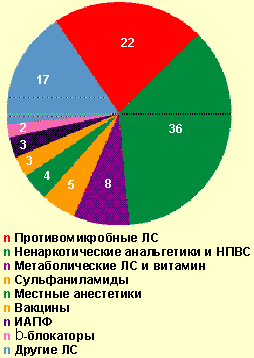 |
| Рисунок 4. Лекарственные средства, вызвавшие тяжелые острые аллергические заболевания в стационаре, % |
Из всего вышесказанного можно сделать вывод, что наиболее часто причиной развития острой лекарственной аллергии становятся самые распространенные фармакологические препараты (ненаркотические анальгетики и НПВС — у каждого третьего больного, антибиотики — у каждого четвертого), причем у половины пациентов развиваются тяжелые острые аллергические заболевания (генерализованная крапивница, отек Квинке, анафилактический шок).
Таким образом, аллергия на лекарства играет существенную роль в структуре причин острых аллергических заболеваний на догоспитальном и госпитальном этапах и представляет собой актуальную медико-социальную проблему.
Литература
А. В. Дадыкина, кандидат медицинских наук
А. Л. Верткин, профессор, доктор медицинских наук
К. К. Турлубеков, кандидат медицинских наук
ННПОСМП, МГМСУ, Москва
Аллергия на антибиотики
Антибиотики могут подходить не каждому человеку, что приводит к аллергическим реакциям различной степени тяжести.
Изобретение антибиотиков в своё время позволило значительно сократить число смертельных исходов инфекционных заболеваний. Однако такой препарат может подходить не каждому человеку, что приводит к аллергическим реакциям различной степени тяжести. Если после приёма препаратов вы заметили нежелательные реакции, следует немедленно прекратить принимать его и обратиться к специалисту. В Бест Клиник приём ведут высшей квалификационной категории, которые проведут диагностику и назначат эффективную терапию.
Как распознать аллергию на антибиотики?
Аллергические реакции на антибиотики характеризуются следующей симптоматикой.
Анафилактический шок. Он проявляется отёком гортани, гипертермией (повышением температуры тела), острым зудом, нарушением работы сердца и острой гипотонией (резким понижением давления). Наступает анафилактический шок довольно быстро и требует экстренного оказания помощи больному, поскольку может привести к летальному исходу.
Сывороточноподобный синдром. Наступает не сразу: его признаки могут проявиться в течение 1–3 недель. Его проявления: гипертермия, боль в суставах, лимфатические узлыувеличены, а на коже появились высыпания.
Лекарственная лихорадка. Этот симптом, характеризующийся высокой температурой у больного, может держаться до 3 дней даже после прекращения приёма препарата. Отличием лекарственной лихорадки от обычной является отсутствие учащённого сердцебиения у пациента.
Синдром Лайела. Этот симптом встречается не так часто и сопровождается появлением у пациента пузырей с серозным содержимым, образующих после себя обширные раны. Другое название этого симптома — токсический эпидермальный некролиз.
Кроме перечисленных выше симптомов об аллергии на антибиотики могут свидетельствовать и местные кожные реакции.
На скорость развития аллергии влияют индивидуальная реакция организма на аллерген и способ приёма антибиотика: перорально, внутримышечно или внутривенно.
Существует ли возможность спрогнозировать возможную аллергическую реакцию?
Существенно увеличивают риск возникновения аллергии на антибиотики:
Диагностика
Чтобы диагностировать аллергию на антибиотики и назначить необходимое лечение, пациенту проводят следующие анализы:
Проведение кожных аллергологических проб требует соблюдения некоторых условий. Например, их не применяют для пациентов, перенёсших синдром или Лайелла. Пробу проводят только с согласия пациента, которого информируют о возможных рисках. Если он согласен на проведение данного исследования, пробу должен проводить специалист, обладающий достаточным опытом и имеющий необходимую подготовку для оказания экстренной медицинской помощи в случае наступления у пациента анафилактического шока. Аллергологические пробы могут проводиться только в медицинских учреждениях, где имеется отделение реанимации и интенсивной терапии.
Результаты исследований позволяют установить предрасположенность к аллергической реакции и подобрать для пациента другие препараты.
В многопрофильном медицинском центре Бест Клиник вы можете пройти диагностику наличия аллергии для составления эффективного лечения.
Лечение
Лечение аллергии на антибиотики складывается по следующей схеме:
Аллергия на антибиотики у детей
Симптомы аллергической реакции у детей, как правило, не так ярко выражены. В основном они заключаются в кожных реакциях. Врачи в таких случаях всегда стремятся подобрать щадящие препараты местного действия. Малышу в том числе показана диета с большим количеством овощей, фруктов, а также кисломолочных продуктов.
Зачастую аллергия на антибиотики сопровождается и другими формами аллергии. Поэтому при наличии у ребёнка аллергической реакции на продукты его родителям следует предельно внимательно относиться к тому, какие реакции вызывают у него те или иные лекарства.
Запишитесь на приём к Бест Клиник — для удобства наших пациентов мы работаем без выходных. Не забудьте рассказать врачу о прошлых реакциях на препараты — это существенно облегчит составление эффективного и безопасного лечения.
Современные аспекты диагностики и лечения лекарственной аллергии
Аллергические реакции организма пациента на лекарства встречаются в практике врача любой специальности. Распространенность их, по результатам разных исследователей, варьирует от 5 до 10% и неуклонно растет, что связано с увеличением потребления лекарств н
Аллергические реакции организма пациента на лекарства встречаются в практике врача любой специальности. Распространенность их, по результатам разных исследователей, варьирует от 5 до 10% и неуклонно растет, что связано с увеличением потребления лекарств населением и неблагоприятными экологическими факторами, нарушающими деятельность иммунной системы.
Недостаточная информированность медработников в области диагностики и лечения медикаментозной аллергии приводит к несвоевременному оказанию адекватной помощи пациентам, страдающим этой патологией. Кроме того, после установления диагноза пациент зачастую становится своеобразным «пугалом» для врачей — из опасности повторения аллергии таким людям нередко отказывают в полноценном медикаментозном лечении.
В основе лекарственной аллергии лежит аллергическое воспаление кожи, слизистых и других тканей и органов, обусловленное синтезом в организме факторов иммунной системы, способных взаимодействовать с лекарственными веществами или их метаболитами. Такими факторами могут являться антитела, представляющие собой иммуноглобулины различных классов (А, М, G, но чаще иммуноглобулины класса Е) или Т-лимфоциты. Наличие в организме этих факторов называется сенсибилизацией. Как правило, для формирования сенсибилизации необходимо попадание лекарственного вещества в организм на протяжении не менее 4–5 дней.
Аллергическая реакция развивается, когда лекарство поступает в уже сенсибилизированный организм и вступает во взаимодействие с антителами или сенсибилизированными клетками. Образовавшийся иммунный комплекс вызывает активацию механизмов иммунного ответа с последующим выбросом в кровоток и в межклеточное пространство биологически активных веществ (гистамина, серотонина, брадикинина, лейкотриенов, цитокинов и др.), что приводит к повреждению тканей, формированию аллергического воспаления, проявления которого мы наблюдаем как симптомы аллергических заболеваний.
Наличие периода сенсибилизации, необходимого для формирования антител или сенсибилизированных клеток в организме человека, обусловливает тот факт, что проявления лекарственной аллергии никогда не развиваются при первом приеме препарата. Кроме того, это позволяет без опасений вводить лекарство на протяжении 4–5 дней, если известно, что пациент ранее не принимал данное лекарство или перекрестно-реагирующие вещества.
Проявления лекарственной аллергии
Клинические проявления лекарственной аллергии чрезвычайно многообразны. Симптомы заболевания не зависят от медикамента и вводимой дозы. Любой медикамент может вызвать самые различные аллергические реакции, и одинаковые аллергические симптомы могут быть вызваны разными медикаментами. Случается, что у одного больного одно и то же лекарство вызывает разные аллергические проявления. Так, мы наблюдали женщину, страдавшую пенициллиновой аллергией, проявившейся впервые в виде крапивницы, а во второй раз в виде отека Квинке в области лица, шеи, верхней половины туловища и рук. Вызванные медикаментами аллергические симптомы полностью отличаются от фармакологических эффектов препарата и всегда соответствуют известным проявлениям аллергических заболеваний.
Проявления аллергии не зависят от химической структуры лекарственного вещества. Подавляющее большинство аллергических реакций регистрируется на антибиотики бета-лактамной группы, сульфаниламиды и нестероидные противовоспалительные препараты. Однако «гипоаллергенных» медикаментов не существует — любое лекарственное вещество может стать причиной лекарственной аллергии.
Среди путей введения лекарств наиболее сенсибилизирующим является местный — это единственный путь формирования контактного аллергического дерматита, довольно часто он приводит также к генерализованным высыпаниям и отеку Квинке. Второе место по риску сенсибилизации делят между собой парентеральное (внутривенное, внутримышечное и подкожное) и пероральное введение медикаментов. Крайне редко аллергия формируется при подконъюнктивальном, ретро- или парабульбарном, внутрисуставном назначении лекарства.
В возникновении лекарственной аллергии могут играть роль наследственные факторы. Например, мы наблюдали случаи гиперчувствительности к лидокаину по типу крапивницы и отека Квинке в одной семье у бабушки, мамы и девочки. Также нами наблюдались случаи семейной сульфаниламидной эритемы у женщины и ее внучек-близнецов.
Наиболее актуальными проявлениями лекарственной аллергии являются анафилактический шок, отек Квинке, бронхообструктивный синдром, острая крапивница и полиморфные высыпания, в том числе такие тяжелые эксфолиативные проявления, как синдром Лайелла и синдром Стивенса–Джонсона. Крайне редко встречаются аллергические ринит и конъюнктивит, аллергический миокардит, аллергические поражения желудочно-кишечного тракта (ЖКТ) и гепатобилиарной системы, поражения почек и системы крови.
Диагностика лекарственной аллергии
В подавляющем большинстве случаев лекарственной аллергии удается поставить диагноз, проанализировав анамнестические данные.
При опросе следует особое внимание уделять аллергологическому анамнезу. Помимо пациентов, по возможности стоит расспросить их близких и родственников для получения более полной информации. Необходимо узнать, страдал ли больной ранее лекарственной аллергией или какими-либо аллергическими заболеваниями, на что была реакция, бывали ли случаи аллергии в его семье. Также следует собрать фармакологический анамнез — выяснить, какие медикаменты пациент получал в последние дни и в том числе непосредственно перед началом аллергических проявлений, какие лекарства из принимаемых ранее он хорошо переносил. Эта информация особенно важна, если перед появлением симптомов аллергии принимались несколько медикаментов, так как дает возможность предположить «виновное» лекарство, что облегчает дальнейшую диагностику. Собирать анамнез у пациента с подозрением на лекарственную аллергию необходимо очень внимательно. Следует помнить, что больные часто забывают о принимаемых ими слабительных, БАД, леденцах от кашля, средствах ухода за телом. Кроме того, медикаменты могут содержаться в пищевых продуктах (витамины часто добавляют в соки, ацетилсалициловую кислоту — в домашние консервы и др.).
Критериями аллергии на лекарство являются:
Если на основании анамнеза не удалось определить причину аллергии, прибегают последовательно к лабораторному тестированию и затем, при необходимости, к провокационным пробам на самом пациенте. Тестирование проводят в отношении тех медикаментов, аллергия на которые, исходя из анамнеза, представляется вероятной.
Для диагностики лекарственной аллергии применяют лабораторные методы, кожное тестирование и провокационные пробы. Начинать диагностику следует с лабораторных методов, как самых безопасных.
Достоверность современных методов лабораторной диагностики варьирует в пределах 60–85% в зависимости от лекарственного вещества и механизма гиперчувствительности, поэтому исследователи постоянно совершенствуют имеющиеся методики и разрабатывают новые.
Лабораторные методы диагностики
Наиболее актуальными на сегодняшний день являются:
Радиоаллергосорбентным и иммуноферментным методами определяют наличие антител к лекарствам в сыворотке крови больного. В России чаще используется иммуноферментный метод, который является рутинным, т. е. обычным для хорошо оснащенной лаборатории. Он безопасен для больного, так как проводится в пробирке, но его применение регламентировано высокой стоимостью реагентов. Этот метод отработан для небольшой группы лекарственных веществ — бета-лактамных антибиотиков, цефалоспоринов, гентамицина, мономицина, лидокаина, ацетилсалициловой кислоты. Для исследования необходимо не менее 1 мл сыворотки крови (ее получают из венозной крови пациента). Исследование, как правило, занимает не менее 18 часов. Информативность его высокая в первые 2–3 месяца после возникновения аллергии и снижается с течением времени.
Тест Шелли и его модификаций, реакция бласттрансформации лейкоцитов, метод хемилюминесценции, а также тест высвобождения ионов калия и сульфидолейкотриенов из лейкоцитов сопряжены со значительными техническими трудностями. Они применяются, в основном, для научных исследований и требуют наличия высококвалифицированного персонала и ряда специальных условий. Эти методики позволяют использовать водорастворимые формы обычных лекарственных препаратов, поэтому отработаны для большого количества медикаментов. Для исследования необходима венозная кровь пациента или ее сыворотка в количестве не менее 5 мл. Результат исследования можно получить через несколько часов, иногда — дней. Диагностику этими методами проводят, как правило, в лабораториях научно-исследовательских институтов.
Флюоресцентный метод аллергической альтерации лейкоцитов также называют тестом аллергической альтерации лейкоцитов (ТААЛ). Он отработан для 92 лекарственных веществ, таких как антибиотики (бета-лактамные, макролиды, аминогликозиды, фторхинолоны, тетрациклины, линкомицин), сульфаниламиды, нестероидные противовоспалительные средства, анестетики, рентгеноконтрастные вещества, витамины и др. Для исследования необходима кровь пациента с антикоагулянтом (ЭДТА, гепарин). Тест занимает около 35 минут. Несомненным преимуществом его является необходимость небольшого количества крови — 100 мкл для тестирования одного лекарства, таким образом, для исследования 10 медикаментов достаточно 1 мл крови.
Тест торможения естественной эмиграции лейкоцитов (ТТЕЭЛ) проводится с растворами лекарственных препаратов с 1980 года. Он разработан академиком А. Д. Адо и его сотрудниками. Тест технически несложен. Поэтому проведение его возможно в любом медицинском учреждении. Метод отработан для диагностики лекарственной аллергии на антибиотики, сульфаниламидные препараты, нестероидные противовоспалительные препараты и местные анестетики, его отличает также низкая себестоимость. Определение чувствительности к одному препарату занимает около 1,5 часов.
Недостатки метода — его невозможность использования у детей до 5–6 лет, у пациентов с воспалением в полости рта, при острых аллергических заболеваниях. Кроме того, в день возможно тестирование только одного препарата. Методика проведения ТТЕЭЛ описана во многих специальных руководствах.
Кожные тесты
Кожное тестирование, являющееся одним из основных методов определения сенсибилизации к бытовым, пыльцевым, эпидермальным и грибковым аллергенам, не получило широкого распространения для диагностики лекарственной аллергии. Применяются скарификационные и прик-тесты (тест уколом), а также аппликационные кожные пробы.
Скарификационное и прик-тестирование отработано только в отношении бета-лактамных антибиотиков и проводится с использованием специальных реагентов — пенициллоилполилизина (аллергена основной антигенной детерминанты) и смеси «малых» пенициллиновых детерминант и некоторых других реагентов. Информативность этого исследования варьирует, по данным разных авторов, и составляет от 20 до 60% в зависимости от давности реакции.
Скарификационные и прик-тесты должны проводиться в специализированном аллергологическом кабинете в условиях реанимационной готовности. Проведение их с нативными препаратами опасно развитием системных аллергических реакций. Поэтому их назначение противопоказано пациентам с тяжелыми аллергическими реакциями в анамнезе (анафилактическом шоке, отеке Квинке в области лица, синдромах Лайелла и Стивенса–Джонсона).
К сожалению, скарификационное и прик-кожное тестирование в отношении лекарств является низкоинформативным диагностическим методом. Это связано с тем, что, во-первых, многие лекарства имеют низкую молекулярную массу и поэтому не способны фиксировать находящиеся в коже антитела, а во-вторых, с тем, что нередко причиной аллергии являются не сами лекарства, а их метаболиты, то есть продукты преобразования лекарственных веществ ферментными системами организма. Поэтому совершенствование диагностики лекарственной аллергии должно идти по пути изучения метаболитов, обладающих наиболее высокой сенсибилизирующей активностью, и получения на их основе реагентов для аллергодиагностики.
Аппликационное исследование с лекарствами является высокоинформативным методом диагностики только одного заболевания — аллергического контактного дерматита. Тестирование проводится следующим образом — на увлажненную физиологическим раствором неповрежденную кожу пациента (межлопаточной области) пластырем приклеивается пластиковая камера размером 1´1 см с лекарственным веществом, разведенным белым вазелином или другой вязкой инертной субстанцией. Открытой частью камера обращена к коже человека. Через 20 минут после начала манипуляции пластырь отклеивают и осматривают область, к которой прилежит лекарство (фиксируют реакцию немедленного типа). Если изменений на коже нет, аппликацию оставляют на 48–72 часа, периодически контролируя состояние места тестирования. При наличии аллергии, в процессе исследования в месте контакта лекарства с кожей больного появляется гиперемия, инфильтрация, папулы или везикулы, сопровождающиеся зудом.
Аппликационное тестирование может проводить в амбулаторных условиях врач любой специальности. В настоящее время компания Nycomed выпустила набор для аппликационного кожного тестирования под названием «Аллертест». С его помощью возможна диагностика контактного аллергического дерматита к местным анестетикам и неомицину.
Провокационные пробы
Крайне редко для диагностики лекарственной аллергии используют провокационные тесты на больном. Это необходимо в тех случаях, когда по результатам изучения анамнеза и лабораторных данных не удается установить связь клинических проявлений с приемом лекарства, а назначение этого медикамента в будущем необходимо. Провокационные пробы проводятся только врачом-аллергологом в специализированном аллергологическом кабинете в условиях реанимационной готовности.
Противопоказаниями к постановке провокационных тестов являются:
В настоящее время наиболее часто для диагностики аллергии на таблетированные формы применяется подъязычный тест, а с растворами для инъекций проводится дозированная провокация.
Подъязычная проба. Для подъязычной пробы используется 1/4 таблетки испытуемого лекарства или же 1/4 дозы раствора медикамента можно накапать на кусочек сахара. Больной должен держать, не глотая, таблетку или сахар с препаратом под языком. При положительном результате теста через 5–15 минут у обследуемого появляются симптомы аллергии — зуд во рту, отек губ, крапивница и др.
Дозированная провокация. В основе дозированной провокации лежит последовательное введение пациенту исследуемого медикамента, начиная с очень малых доз и самых поверхностных путей введения (накожного и внутрикожного). После каждого введения лекарства за пациентом наблюдают не менее 20 минут.
При отсутствии симптомов аллергии лекарство применяют подкожно в возрастающих дозах, доводя суммарную дозу до терапевтической. Метод дозированной провокации позволяет безошибочно поставить диагноз. Он отработан для бета-лактамных антибиотиков, местных анестетиков и некоторых других препаратов. Проводить тест необходимо в условиях реанимационной готовности. Протоколы его подробно описаны в специальной литературе.
При выявлении аллергии на лекарство врач должен на лицевой стороне истории болезни или амбулаторной карты пациента красным цветом сделать соответствующую отметку. Назначать причинный препарат больному в дальнейшем нельзя, так как сенсибилизация к лекарству может сохраняться десятки лет, и все это время существует опасность развития на него аллергической реакции.
Лечение лекарственной аллергии
Лечение лекарственной аллергии зависит от тяжести проявлений заболевания. Обязательно исключение медикамента, послужившего причиной аллергии. Если аллерген неизвестен, отменяют все лекарства, на фоне приема которых развилась реакция. Если лекарство принималось внутрь, больному назначают промывание желудка, очистительную клизму и сорбенты (активированный уголь из расчета не менее 1 таб. на 1 кг массы тела в сутки, Энтеросгель по 1–3 ст. л. 2–3 раза в день натощак за 30–60 минут до еды или Фильтрум-СТИ.
При обильных высыпаниях и выраженном зуде назначают антигистаминные препараты в возрастной дозировке (Супрастин, Тавегил, Пипольфен, Фенкарол 2 раза в день, а Кларитин, Зиртек, Кестин, Семпрекс 1 раз в день). При отсутствии эффекта на протяжении 1–2 суток и при усилении симптомов аллергии внутримышечно назначают 60–90 мг преднизолона, что, как правило, приводит к положительной динамике проявлений заболевания. В случае необходимости повторные введения преднизолона назначают через 4–8 часов до исчезновения симптомов. Возможно применение глюкокортикостероидов длительного действия (Дипроспан 0,5–2 мг внутримышечно однократно). Если, несмотря на проводимое лечение, симптомы заболевания сохраняются, переходят к внутривенной инфузии физиологического раствора и внутривенному назначению системных кортикостероидов. Суточная доза препаратов зависит от тяжести состояния и массы тела больного. Пероральные формы глюкокортикостероидов назначаются только при необходимости их длительного приема — в случае синдромов Лайелла и Стивенса–Джонсона.
При выраженной системной аллергической реакции, такой как анафилактический шок, проводят противошоковые мероприятия. После оказания первой помощи необходима госпитализация больного в реанимационное отделение. Наблюдение за ним ведется 8–10 дней. В этот период назначаются глюкокортикостероиды и антигистаминные препараты и контролируются функции печени, почек и сердца.
В госпитализации также нуждаются пациенты с отеком Квинке в области лица и шеи из-за опасности стеноза гортани, пациенты с выраженной некупирующейся бронхиальной обструкцией из-за возможности формирования астматического статуса, больные тяжелыми формами токсикодермий синдромами Лайелла и Стивенса–Джонсона и с лекарственной аллергией, протекающей с поражением внутренних органов (миокардит, гепатит и др.). В стационаре проводится инфузионная терапия, парентеральное введение глюкокортикостероидов и антигистаминных препаратов, симптоматическая терапия.
Особенности ведения пациентов с лекарственной аллергией в анамнезе
Пациентам, перенесшим лекарственную аллергию, пожизненно противопоказано введение медикамента, послужившего ее причиной. Кроме того, запрещено применение не только «виновного» лекарственного вещества, но и соединений, обладающих сходным с ним химическим строением. Это связано с возможностью «узнавания» отдельных участков (антигенных детерминант) вещества сходного строения специфическими антителами или сенсибилизированными лимфоцитами и взаимодействия между ними, что в последующем приводит к развитию аллергической реакции. Вещества, обладающие общими антигенными детерминантами, называют перекрестно-реагирующими веществами, а аллергические реакции на них — перекрестными. Перечень известных перекрестно-реагирующих лекарств представлен в таблице.
Например, пациенту с аллергией на бензилпенициллин противопоказано назначать все бета-лактамные антибиотики (природные или полусинтетические пенициллины, цефалоспорины, монобактамы, карбапенемы и др.). Этому больному, по показаниям, рекомендовано вводить антибиотики остальных фармакологических групп — азалиды (Сумамед, Рулид, Макропен, Вильпрафен и др.), аминогликозиды (гентамицин, мономицин и др.), фторхинолоны (ципрофлоксацин, офлоксацин и др.), тетрациклины, нитрофураны и др. в терапевтических дозах курсом 5–7 дней.
Кроме того, противопоказано назначение комплексных препаратов, содержащих лекарство, послужившее причиной аллергии или перекрестно-реагирующее с ним вещество. Например, при аллергии на сульфаниламиды и Новокаин противопоказано применение местного анестетика Ультракаин Д-С из-за содержания в нем Д-С стабилизатора, являющегося производным парааминобензойной кислоты. При аллергии на ацетилсалициловую кислоту опасно назначение Цитрамона и других препаратов, включающих в состав нестероидные противовоспалительные препараты. В некоторых случаях пациенты, страдающие непереносимостью нестероидных противовоспалительных препаратов, хорошо переносят Ацетаминофен (парацетамол).
Пациентам с лекарственной аллергией в анамнезе назначают медикаменты строго по показаниям. Дозы должны строго соответствовать терапевтическим. Следует избегать полипрагмазии, т. е. одновременного назначения более трех препаратов. Требуется также объяснить пациенту, что принимать разные медикаменты необходимо с интервалом не менее 1,5 часов для снижения риска взаимодействия лекарственных веществ.
При рациональном назначении терапии риск возникновения сенсибилизации к другому медикаменту невысок. По нашим данным, он составляет около 6%, а поливалентная лекарственная аллергия, то есть сенсибилизация к веществам из трех и более неперекрестных фармакологических групп, возникает не чаще чем в 0,5% случаев.
Десенситизация
В редких случаях, когда применение лекарства, послужившего причиной аллергии, жизненно необходимо и невозможно осуществить его замену препаратом другой фармакологической группы, врач-аллерголог проводит десенсибилизацию к лекарству, которая во всем мире получила название десенситизации.
Метод представляет собой последовательное введение возрастающих доз препарата, начиная с очень малой до терапевтической и напоминает специфическую иммунотерапию аллерговакцинами. Описаны протоколы десенситизации к инсулину, Аспирину и бета-лактамным антибиотикам.

