дивертикулярная болезнь кишечника код по мкб 10 у взрослых
Дивертикулярная болезнь кишечника (K57)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Дивертикулярная болезнь толстой кишки без прободения и абсцесса (K57.3)
Версия: Справочник заболеваний MedElement
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
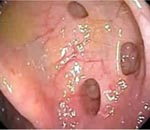
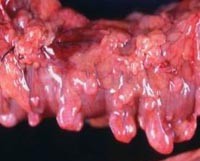
Дивертикул кишки представляет собой мешковидное выпячивание кишечной стенки, которое сообщается с ее просветом.
Примечания
В данную подрубрику включено: дивертикулярная болезнь толстой кишки без дополнительных уточнений.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Формы дивертикулярной болезни толстой кишки:
Этиология и патогенез
— наличие гаустр, в которых создается повышенное внутрикишечное давление.
2. Дистрофические изменения в мышечной стенке ободочной кишки.
3. Дискоординация моторики, ведущая к избыточному внутрикишечному давлению.
4. Врожденная или приобретенная слабость соединительной ткани (нарушение синтеза коллагена).
5. Сосудистые (ишемические) изменения в стенке кишки.
6. Характер питания (недостаточное количество растительной клетчатки в пищевом рационе).
Дивертикулы формируются в местах наименьшего сопротивления кишечной стенки, то есть в зонах, где кровеносные сосуды (vasa recta) проникают через циркулярный мышечный слой по направлению к слизистой оболочке. «Перфорирующий» сосуд, как правило, расположен по брыжеечному краю обоих противобрыжеечных теней.
Дивертикулы ободочной кишки представляют собой так называемые «псевдодивертикулы», поскольку не имеют всех слоев, присущих стенке кишки. С течением времени дивертикулы медленно увеличиваются в размерах, мышечной слой над ними истончается, а затем исчезает.
МКБ-10
Общие сведения
Дивертикулы толстой кишки представляют собой небольшие образования, по сути являющиеся растянутым наружу участком стенки толстого кишечника (карманом). Они возникают вследствие перерастяжения ослабленных участков стенки кишки при избыточном давлении в ней. Как правило, дивертикулез проявляется болью в животе (чаще всего в левой части). Дивертикулы кишечника довольно часто воспаляются, поскольку являются удобным местом размножения патогенных бактерий. При этом может отмечаться повышении температуры тела и симптомы общей интоксикации. Частота заболеваемости дивертикулярной болезнью может достигать 20% населения. Среди лиц пожилого возраста (60-80 лет) заболеваемость составляет до 40-50%. До сорока лет заболевание развивается редко, встречается равно одинаково как у мужчин, так и у женщин.
Формирование дивертикулов возможно в любом отделе пищеварительного тракта (к примеру, врожденное состояние – дивертикул Меккеля – располагается в терминальной части тонкого кишечника), но чаще всего дивертикулы образуются в толстом кишечнике (в особенности в сигмовидной кишке), что связано с особенностями анатомического строения стенки толстого кишечника. Осложнения дивертикулярной болезни могут угрожать жизни пациентов.
Причины
Наиболее значимый фактор развития дивертикулярной болезни толстого кишечника – диета, бедная растительной клетчаткой. В этой связи отмечается повышенная заболеваемость дивертикулезом в развитых странах, где большинство населения употребляет богатую клетчаткой пищу в значительно меньших количествах.
Клетчатка входит в состав овощей, фруктов и злаков. Она способствует размягчению стула и более легкому транзиту химуса по кишечнику. При недостатке клетчатки в пищевом рационе развивается склонность к затруднениям опорожнения кишечника, запорам. Частые запоры способствуют повышению давления в кишечнике. В местах, где имеется ослабление кишечной стенки в результате повышения внутрикишечного давления, возникают выпячивания. Со временем, формируются постоянные выпячивания кишечной стенки, которые могут стать очагом размножения бактериальной флоры.
Классификация
В клинической проктологии дивертикулярную болезнь толстого кишечника систематизируют с учетом особенностей течения и подразделяют на бессимптомный дивертикулез, дивертикулез, протекающий с клиническими проявлениями и дивертикулез с осложнениями. Такая классификация позволяет осуществить адекватную оценку состояния пациента, выбрать правильную тактику лечения и оценить прогноз.
Симптомы дивертикулярной болезни
Чаще всего дивертикулез длительное время протекает бессимптомно, однако у некоторых больных могут отмечаться периодические боли в животе по типу спазмов. Зачастую выявляется склонность к запорам и увеличение живота. При развитии дивертикулита возникает боль в животе, чаще всего в левой его части, болезненность при пальпации, тошнота, рвота, запор. Нередко повышается температура тела, отмечается озноб, слабость, головная боль (симптомы общей интоксикации). Тяжесть течения и выраженности клинических симптомов зависит от степени поражения кишечника и имеющихся осложнений.
Осложнения

Кровотечение при дивертикулярной болезни возникает довольно редко, но может быть весьма обильным. Продолжительная скрытая кровоточивость ведет к развитию анемии. Обильное кровотечение может потребовать экстренного хирургического вмешательства.
Прободение стенки кишечника и выход содержимого в брюшную полость приводит к развитию перитонита, опасного осложнения, угрожающего жизни пациента. При перфорации кишечной стенки показано экстренное хирургическое лечение. Производится удаление пораженного участка кишечника и санация брюшной полости. Послеоперационное лечение включает курс антибиотикотерапии.
Инфекционные процессы в толстом кишечнике могут приводить к формированию рубцовых изменений стенки, сужению просвета и, как результат, кишечной непроходимости. Стойкая кишечная непроходимость с полным блокированием содержимого в кишечнике является показанием к хирургическому вмешательству.
Диагностика

При исследовании крови могут отмечаться общие признаки инфекционного воспаления (лейкоцитоз, нейтрофилия, ускорение СОЭ). При имеющем место внутреннем кровотечении может отмечаться анемия. Признаки воспаления кишечника также могут отмечаться и в копрограмме. Лабораторное подтверждение имеющегося воспалительного процесса при дивертикулярной болезни толстого кишечника может говорить о развитии дивертикулита.
Основным диагностическим методом выявления дивертикулов в толстом кишечнике является колоноскопия. Кроме того, при колоноскопии возможно выявить источник внутреннего кровотечения и исключить другие заболевания толстого кишечника. Ирригоскопия с контрастным веществом позволяет выявить выпячивания кишечной стенки.
Лечение дивертикулярной болезни
При легком течении заболевания для облегчения клинических проявлений чаще всего достаточно соблюдения рекомендованной диеты, способствующей снижению давления в толстом кишечнике. Введение в рацион достаточного количества клетчатки обеспечивают облегчение прохождения кишечного содержимого по пищеварительному тракту. Однако, если мер по коррекции диеты недостаточно, необходимо назначение препаратов, способствующих устранению запоров (тримебутин) и обезболивающих спазмолитических средств при выраженной болезненности.
Развитие дивертикулита требует противовоспалительной и бактерицидной терапии. Для успешного лечения дивертикулита необходимо снятие нагрузки на толстый кишечник, чему способствуют меры по изменению рациона, а также назначается постельный режим. Своевременно назначенный курс антибиотикотерапии, как правило, подавляет развивающуюся инфекцию. Однако, в некоторых случаях консервативное лечение может быть безуспешным либо развитие осложнений требует немедленного хирургического вмешательства.
Абсолютными показаниями к операции являются: перфорация толстой кишки с выходом кишечного содержимого в брюшную полость, перитонит, прогрессирующий абсцесс, полная кишечная непроходимость, массивное кровотечение, высокая вероятность рака кишечника. Кроме того, показанием к оперативному вмешательству является неэффективность консервативного лечения, периодические небольшие внутренние кровотечения, выраженная анемия, свищи, частое рецидивирование дивертикулита. Как правило, производят резекцию пораженного участка кишечника с последующим восстановлением кишечника при помощи реконструктивной операции.
Прогноз и профилактика
Поскольку основным этиологическим фактором развития дивертикулярной болезни толстого кишечника является недостаток клетчатки в пищевом рационе, в качестве профилактики этого заболевания рекомендуется регулярное употребление овощей, фруктов, злаковых культур – продуктов, богатых клетчаткой. В случае имеющего место дивертикулеза необходимо строго соблюдать врачебные назначения по диете и образу жизни. Ни в коем случае не стоит пытаться лечиться самостоятельно. Самолечение может привести к развитию опасных для жизни осложнений.
Чаще всего патология не доставляет серьезных проблем пациентам, придерживающимся диеты. Однако, при прогрессировании и тяжелом течении дивертикулез может способствовать развитию осложнений, которые без должной экстренной помощи могут привести к летальному исходу. Другой стороной опасности, которую представляет собой дивертикулярная болезнь, является пожилой возраст и, как правило, ослабленное общее состояние организма, способствующее частому рецидивированию дивертикулитов. Повторное обострение воспалительного процесса встречается у 33% пациентов. Порядка 20% больных после пролеченного кровотечения через некоторое время отмечают его повторение.
Дивертикулярная болезнь и тонкой, и толстой кишки без прободения или абсцесса (K57.5)
Версия: Справочник заболеваний MedElement
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Дивертикул кишки представляет собой мешковидное выпячивание кишечной стенки, которое сообщается с ее просветом.
Примечание 1
В данную подрубрику включено: д ивертикулярная болезнь и тонкой, и толстой кишки без дополнительных уточнений.
Примечание 2. Описано частое сочетание дивертикулярной болезни с другими заболеваниями желудочно-кишечного тракта (триада Сейнта):
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
2. Приобретенные дивертикулы:
— возникающие в результате заболеваний кишечника или при его повреждениях;
— тракционные дивертикулы;
— ложные дивертикулы.
Этиология и патогенез
Пульсионные дивертикулы имеют мешковидную форму и образуются вследствие давления на стенки полого органа из полости органа.
Факторы, способствующие формированию пульсионных дивертикулов:
— недостаточность мышечной и эластической ткани стенки органа при их врожденной неполноценности;
— снижение мышечного тонуса и механической прочности соединительнотканного каркаса при старении;
— атрофия после травмы или воспаления.
Тракционные дивертикулы имеют воронкообразную форму и формируются вследствие тяги за стенку полого органа снаружи (рубец). По мере увеличения в размерах тракционные дивертикулы могут приобретать мешковидную форму.
Эпидемиология
Возраст: преимущественно зрелый и пожилой возраст
Признак распространенности: Распространено
Соотношение полов(м/ж): 1.3
Распределение по возрасту:
География. Наибольшая распространенность в развитых западный странах, что по видимому связано с недостаточностью в питании пищевых волокон.
Факторы и группы риска
3. Риск возникновения дивертикулеза выше у пациентов с болезнью Крона (отмечается у 40-48% пациентов с болезнью Крона, перенесших хирургические вмешательства по этому поводу). Риск увеличивается также при любом сегментарном колите.
4. Риск повышается при дисфункции кишечника (запоры), кишечных инфекциях, закрытых травмах живота.
Нет доказательств связи между развитием дивертикулов и курением, злоупотреблением кофе и алкоголем.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Дивертикулярная болезнь может характеризоваться неспецифическими жалобами со стороны кишечника:
— боли в животе;
— запор;
— диарея;
— метеоризм.
Более яркая клиническая симптоматика наблюдается при развитии дивертикулита:
— сильные боли в животе;
— повышение температура тела;
— появление признаков интоксикации.
Локализация
Диагностика
Лабораторная диагностика
Дифференциальный диагноз
Осложнения
Дивертикулярная болезнь является заболеванием с клиническими проявлениями, обусловленными наличием дивертикулеза, включая воспаление (дивертикулит) и его осложнения: абсцесс, перфорация дивертикула, свищи, перитонит, а также кровотечение.
1. Осложнения, связанные с прободением
— обнаружение крови при ректальном иследовании.
3. Синдром избыточного роста и мальабсорбции. Характерен для поражения тонкого кишечника. Проявляется потерей веса и дефицитом питательных веществ.
4. Кровотечение
Прием HПВП увеличивает риск кровотечения при дивертикулярной болезни. Кровотечение из невоспаленного дивертикула может развиться у пациентов с атеросклерозом, эссенциальной артериальной гипертензией, заболеваниями крови, заболеваниями сердца, сахарным диабетом; при применении глюкокортикоидов в течение длительного периода.
Почти в 30-40% случаев не удается установить источник кровотечения.
Методы локализации кровотечения:
2. Радиоизотопное исследование.
Кровотечение может быть определено при минимальном кровотечении со скоростью в 0.1 мл/минуту.
Для исследования могут быть использованы несколько типов изотопов:
Лечение
Прием стимулирующих слабительных средств может повышать давление в кишке и вызывать боль, поэтому рекомендуется прием осмотических слабительных и средств, увеличивающих объем кишечного содержимого.
Средства для регуляции стула:
При рвоте и вздутии живота показано введение назогастрального зонда. Проводится дезинтоксикационная терапия и применяются антибиотики, эффективные в отношении грамотрицательной и анаэробной микрофлоры. Возможно применение наркотических анальгетиков.
Выбор метода операции зависит от следующих факторов:
— характер осложнений;
— распространенность процесса;
— воспалительные изменения ткани дивертикула, кишечной стенки и окружающих тканей;
— наличие перифокального воспаления или перитонита;
— сопутствующие заболевания (особенно у пожилых пациентов).
Резекцию толстой кишки предпочтительно выполнять в плановом порядке с одновременным наложением анастомоза. Проведение операции осуществляется через 6-12 недель после купирования острого приступа дивертикулита.
Диагностика и лечение взрослых пациентов дивертикулярной болезнью ободочной кишки
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Общероссийская Общественная Организация «Ассоциация колопроктологов России»
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ВЗРОСЛЫХ ПАЦИЕНТОВ ДИВЕРТИКУЛЯРНОЙ БОЛЕЗНЬЮ ОБОДОЧНОЙ КИШКИ (Москва, 2013)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Современные классификации дивертикулярной болезни
Универсальной классификации дивертикулярной болезни ободочной кишки не существует. Большинство современных специалистов придерживаются следующей принципиальной иерархии:
Таблица 2. Определение и классификационные признаки состояний, связанных с дивертикулами ободочной кишки.
| ОПРЕДЕЛЕНИЕ | КЛАССИФИКАЦИОННЫЕ ПРИЗНАКИ |
| А. Дивертикулёз ободочной кишки | 1. наличие дивертикулов; 2. отсутствие каких-либо симптомов, причиной которых могут быть дивертикулы. |
| Б. Клинически выраженный дивертикулёз | 1. наличие дивертикулов; 2. наличие клинической симптоматики, происхождение которой может быть связано с наличием дивертикулов в кишке; 3. отсутствие признаков воспалительного процесса или кровотечения, источником которых является один из дивертикулов. |
| В. Дивертикулярная болезнь | 1. наличие дивертикулов; 2. наличие воспалительного процесса или кровотечения, источником которых является один или несколько дивертикулов ободочной кишки. |
Одной из наименее дифференцируемых форм заболевания является клинически выраженный дивертикулёз. К этой категории относят лиц с дивертикулами ободочной кишки, предъявляющими какие-либо жалобы (чаще функционального характера), источником которых нельзя не считать толстую кишку, но без каких-либо прямых или косвенных признаков существующего или ранее перенесённого воспаления.
Для определения распространённости воспалительного процесса при острых осложнениях широко применяется классификация Hinchey E.J. (1978) [31]:
| I стадия | Периколический абсцесс или инфильтрат |
| II стадия | Тазовый, внутрибрюшной или ретроперитонеальный абсцесс |
| III стадия | Генерализованный гнойный перитонит |
| IV стадия | Генерализованный каловый перитонит |
| Стадия 0 | Дивертикулёз |
| Стадия 1 | Острый неосложнённый дивертикулит |
| Стадия 2 | Острый осложнённый дивертикулит а. Перидивертикулит / флегмонозный дивертикулит b. Дивертикулярный абсцесс (прикрытая перфорация дивертикула) c. Свободная перфорация дивертикула |
| Стадия 3 | Хронический дивертикулит |
Классификации Хинчи и Хансена-Штока имеют эмпирическое происхождение. Классификацию Хинчи, созданную для определения выраженности и распространённости острых осложнений, часто и ошибочно применяют для диагностики хронических осложнений. В классификации Хансена и Штока нет места большинству вариантов хронических осложнений.
Осложнения дивертикулярной болезни целесообразно разделять на острые и хронические (таблица 3).
Таблица 3. Классификация дивертикулярной болезни ГНЦК
| ОСТРЫЕ ОСЛОЖНЕНИЯ | ХРОНИЧЕСКИЕ ОСЛОЖНЕНИЯ |
| I. Острый дивертикулит. | I. Хронический дивертикулит. — рецидивирующее течение — непрерывное течение — латентное течение |
| II. Острый паракишечный инфильтрат (периколическая флегмона) | II. Стеноз |
| III. Перфоративный дивертикулит а. Абсцесс. b. Гнойный перитонит c. Каловый перитонит | III. Хронический паракишечный инфильтрат — рецидивирующее течение — непрерывное течение |
| IV. Толстокишечное кровотечение | IV. Свищи ободочной кишки а. Внутренние b. Наружные |
| V. Рецидивирующее толстокишечное кровотечение |
К острым осложнениям относят воспалительные осложнения или кровотечения, впервые возникшие в жизни. При остром воспалении наблюдается каскад типовых реакций, направленных на ликвидацию повреждающего агента. Если же повреждающий агент продолжает действовать, то происходит наслоение разных фаз воспаления друг на друга и заболевание становится хроническим. К хроническим формам следует относить ситуации, если добиться ликвидации воспалительного процесса не удаётся в течение более, чем 6 недель или же в этот срок и позже развивается рецидив воспаления.
Под дивертикулитом следует понимать ситуацию, когда воспаление локализуется в самом дивертикуле и распространяется на прилежащую клетчатку и стенку кишки на расстояние менее, чем на 7 см без вовлечения в воспалительный процесс брюшной стенки или других органов брюшной полости.
Острый паракишечный инфильтрат (периколическая флегмона) – это острый воспалительный процесс, при котором воспалительный экссудат пропитывает соседние ткани и близлежащие органы, формируя пальпируемое опухолевидное образование размером ≥ 7 см без чётких границ. Хронический паракишечный инфильтрат – это хронический воспалительный процесс, при котором образуется опухолевидное образование в брюшной полости и малом тазу размером ≥ 7 см или же распространяющийся на соседние органы.
Перфоративный дивертикулит – это разрушение стенок дивертикула воспалительным экссудатом с формированием гнойной полости (абсцесса) или развитием перитонита.
Абсцесс может быть периколическим, тазовым и отдалённым. Периколический абсцесс может локализоваться на месте разрушенного дивертикула, в брыжейке кишки или же прикрыт ею и стенкой живота. Тазовый абсцесс формируется, если его стенками помимо кишки и стенки таза является как минимум один из тазовых органов. К отдалённым абсцессам относят межпетельные гнойники вне полости малого таза, а также при локализации в других анатомических областях брюшной полости.
Перитонит, как и при других гнойно-воспалительных заболеваниях брюшной полости, дифференцируют по характеру экссудата (серозный, фибринозный, гнойный, каловый) и распространённости (местный, диффузный, разлитой).
Выделены три варианта клинического течения хронических осложнений.
Непрерывное течение – это а) сохранение признаков воспаления (по данным объективных и дополнительных методов обследования) без тенденции к их стиханию в течение не менее 6 недель с начала лечения острого осложнения; б) возврат клинической симптоматики в течение 6 недель после проведённого лечения. Непрерывное клиническое течение всегда наблюдается при свищах ободочной кишки и стенозе, возможно при хроническом дивертикулите и хроническом паракишечном инфильтрате (≤ 30%).
Рецидивирующее течение – это вариант клинического течения хронических осложнений, когда после полной ликвидации клинических проявлений осложнения развивается его повторное развитие. В интервалах между обострениями пациенты жалоб не предъявляют, а данные объективного и дополнительного обследования свидетельствуют об отсутствии классифицирующих признаков осложнений. Рецидивирующее течение наблюдается при хроническом дивертикулите, хроническом паракишечном инфильтрате, толстокишечных кровотечениях.
Латентное течение – наличие признаков хронических осложнений без клинической манифестации. К латентному варианту относят ситуацию, когда при эндоскопическом обследовании выявляют дивертикул с гнойным отделяемым без каких-либо клинических проявлений и без признаков перехода воспаления на окружающую клетчатку. Кроме того, латентное течение констатируют в ситуации, когда имеет место разрушение дивертикула с формированием паракишечной полости («неполный внутренний свищ») без соответствующей клинической симптоматики в виде эпизодов болей, лихорадки или же наличия опухолевидного образования в брюшной полости или тазу. Латентное течение характерно также для стеноза ободочной кишки, ведущим клиническим признаком которого является нарушение проходимости по кишке. Образование рубцово-воспалительной стриктуры в такой ситуации протекает в течение длительного периода времени (≥2 лет) и не сопровождается яркими клиническими проявлениями, а незначительная коррекция диеты приводит к разрешению симптомов осложнения. При этом хронический воспалительный процесс локализуется преимущественно интрамурально, а не в окружающих тканях, как при хроническом паракишечном инфильтрате.
Свищи ободочной кишки разделяют на внутренние и наружные. К внутренним относят коло-везикальные, коло-вагинальные, коло-цервикальные, илео-колические. Другие варианты внутренних свищей, например образование свища с тощей кишкой, маточной трубой, уретрой, мочеточником крайне редки, но описаны в специальной литературе. К редким также относятся случаи, когда гнойная полость имеет патологическое сообщение с внешней средой, как через переднюю брюшную стенку, так и органы брюшной полости и/или таза.
Формулировка диагноза.
При формулировании диагноза необходимо указать клинический вариант состояния пациента, связанного с диагностированными дивертикулами ободочной кишки, согласно приведённым в таблице 2 классификационным признакам, например:
1. «Дивертикулёз ободочной кишки»;
2. «Клинически выраженный дивертикулёз»;
3. «Дивертикулярная болезнь».
При дивертикулярной болезни должно быть указание характера осложнения (см. таблицу 3), например:
3.1 «Дивертикулярная болезнь. Острый паракишечный инфильтрат»;
3.2 «Дивертикулярная болезнь. Перфоративный дивертикулит, разлитой гнойный перитонит»;
3.3 «Дивертикулярная болезнь. Сигмо-везикальный свищ»;
3.4 «Дивертикулярная болезнь. Хронический дивертикулит, непрерывное течение».
Этиология и патогенез
В основе развития дивертикулярной болезни, в отличие от дивертикулёза, лежат воспалительные изменения в стенке дивертикулов. Задержка эвакуации содержимого из тела дивертикула через его узкую шейку приводит к образованию плотного комка, называемого фекалитом. При полной обструкции шейки дивертикула в его теле развиваются процессы воспаления, а в просвете накапливается экссудат. Если в результате размягчения фекалита воспалительным экссудатом не происходит его эвакуация через шейку в просвет кишки, то развивается реактивное воспаление окружающих дивертикул тканей, а затем – пропитывание окружающих тканей воспалительным экссудатом. В зависимости от реактивных свойств организма и вирулентности инфекционного агента, воспаление может варьировать от незначительного отёка окружающей кишку жировой клетчатки до перфорации дивертикула с развитием перитонита [3, 46, 53].
По стихании процессов острого воспаления, полного восстановления структурной целостности стенки дивертикула не происходит. Дефекты стенки при этом заполняются грануляционной тканью, которая находится в постоянном контакте с агрессивным содержимым толстой кишки с высокой концентрацией микроорганизмов. Так как мышечный и подслизистый слои в дивертикуле отсутствуют, при разрушении базальной мембраны и собственной пластики слизистой, содержимое кишки контактирует не со стенкой кишки, а околокишечной клетчаткой, создавая условия для перехода процесса в хроническую форму и развития рецидивов дивертикулита.
При дивертикулярной болезни в стенке ободочной кишки развиваются специфические изменения мышечного слоя в виде его разволокнения и утолщения, но не за счёт гипертрофии, а вследствие деформации по типу синусоиды. Эти изменения максимально выражены в области воспалённого дивертикула и постепенно убывают по мере удаления от источника воспаления.
Механизм развития кровотечения из дивертикула состоит в том, что при эвакуации фекалита через шейку, в её узкой части, происходит повреждение рыхлой отёчной слизистой. Именно в этом месте шейку дивертикула обвивают конечные ветви vasarecta.
Клиническая картина
Cимптомы, течение
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Дивертикулёз
Дивертикулёзу как таковому свойственно бессимптомное лечение. Цель обследования пациента с дивертикулёзом – исключение осложнений при их латентном клиническом течении. Для этого необходимы трансабдоминальное УЗИ, ирригоскопия и колоноскопия. В ходе выполнения диагностической программы оценивают локализацию дивертикулов, их размеры, число, а также толщину и эластичность кишечной стенки.
Клинически выраженный дивертикулёз
Клиническая картина данного варианта заболевания схожа с таковой при синдроме раздраженного кишечника. Более того, в настоящее время остаётся неизвестным, является ли клинически выраженный дивертикулёз самостоятельной формой заболевания или же так протекает синдром раздражённого кишечника на фоне дивертикулёза. Пациенты при этом предъявляют жалобы на периодические боли в животе, чаще в левых и нижних отделах. Выраженность болей значительно варьирует от незначительной до интенсивной. Больные также могут отмечать периодические запоры и поносы, вздутия живота. Диагноз устанавливают при наличии дивертикулов, отсутствии прямых или косвенных признаков воспаления, эпизодов осложнений в анамнезе. Диагностическая программа включает трансабдоминальное УЗИ, у женщин дополнительно – трансвагинальное УЗИ, ирригоскопию и колоноскопию.
Острые воспалительные осложнения
Клиническая картина острых осложнений находится в прямой зависимости от выраженности и распространённости воспалительного процесса.
Так, острый дивертикулит, в первую очередь проявляет себя болями, которые, локализуются в левой подвздошной области. Наряду с этим, в зависимости от анатомического расположения в брюшной полости воспалённого сегмента, пациенты могут предъявлять жалобы на боли в левой боковой, правой подвздошной и гипогастральной областях. Боли могут быть приступообразными или постоянными, умеренными, не требующими назначения анальгетиков, или выраженными. Боли в большинстве наблюдений сопровождаются лихорадкой и лейкоцитозом. Другие симптомы, такие как вздутие, задержка стула, частый жидкий стул, тошнота, нарушение мочеиспускания и рвота встречаются реже. При пальпации живота и/или бимануальном (влагалищном или ректальном) исследовании определяется болезненный, относительно подвижный сегмент сигмовидной кишки тестоватой или плотной консистенции. Общее состояние больных при остром дивертикулите удовлетворительное [2,3,6].
При остром паракишечном инфильтрате (периколической флегмоне) клиническая симптоматика более выражена, что обусловлено большей интенсивностью и распространённостью воспалительного процесса. Закономерности локализации болей такие же, как и при остром дивертикуле, однако интенсивность их значительнее и практически всегда возникает необходимость в назначении анальгетиков. Отличительным признаком данного варианта острого осложнения является наличие опухолевидного образования в брюшной полости или полости таза, не имеющего чётких границ. Возможно умеренное напряжение мышц передней брюшной стенки и слабо выраженные симптомы раздражения брюшины. Пальпация живота в области инфильтрата достаточно болезненная, а подвижность его ограничена за счёт фиксации к передней брюшной стенке, стенкам таза или другим органам. Постоянным признаком периколической флегмоны является лихорадка: у 2/3 пациентов температура поднимается выше 380С. В зависимости от выраженности интоксикации, отмечается тахикардия, сухость во рту, тошнота и рвота. Более 2/3 пациентов отмечают также вздутие живота и нарушения стула. Выраженные нарушения кишечной проходимости при периколической флегмоне встречаются редко. Механизм развития этого симптома связан со сдавлением кишки воспалительным инфильтратом извне, внутристеночный компонент воспаления здесь малозначимый. Функция кишечника достаточно быстро восстанавливается после начала антибактериальной терапии на фоне ограничений в диете и назначения масляных слабительных. Общее состояние больных при периколической флегмоне удовлетворительное или, реже, среднетяжёлое.
Клиническая картина при перфоративном дивертикулите (абсцесс брюшной полости, гнойный или каловый перитонит) не имеет специфических особенностей, указывающих на дивертикулярную болезнь.
При остром периколическом абсцессе гнойная полость локализуется либо в брыжейке сигмовидной кишки, либо в тазу, либо прилежит к передней брюшной стенке. Больные в такой ситуации предъявляют жалобы на достаточно чётко локализованные боли в левых и нижних отделах живота постоянного характера, признаки интоксикации выражены умеренно. Усиление болей и распространение их на прилежащие анатомические области, нарастание признаков интоксикации, лихорадка выше 37,50С, сухость во рту, тошнота, рвота, тахикардия более 100 уд/мин и наличие симптомов раздражения брюшины характерны для вскрытия гнойника в брюшную полость с развитием перитонита.
Перфорация дивертикула в свободную брюшную полость с развитием калового перитонита имеет внезапное начало в виде острых интенсивных болей, быстро принимающих разлитой характер и сопровождающихся клинической картиной интоксикации с присоединением симптомов раздражения брюшины и лихорадки [2, 3, 6, 53].
Лабораторные исследования включают общий и биохимический анализ крови, общий анализ мочи для верификации и определения выраженности воспалительных реакций. При перфоративном дивертикулите по сравнению с острым дивертикулитом и острым паракишечным инфильтратом, снижен уровень натрия в крови ( 50 мг/л) [61].
Диагностические задачи при острых воспалительных осложнениях дивертикулярной болезни включают:
а) верификацию дивертикула ободочной кишки как источника осложнений (отёк и уплотнение прилежащей к воспалённому дивертикулу клетчатки, разрушение стенок дивертикула с формированием паракишечной полости, выход воздуха или контрастного вещества через устье одного из дивертикулов);
б) определение клинического варианта острых осложнений (острый дивертикулит, периколическая флегмона, абсцесс, гнойный перитонит, каловый перитонит);
в) оценку распространённости воспалительного процесса (вовлечение брюшной стенки, забрюшинного пространства при периколической флегмоне, локализацию и размеры гнойной полости при абсцессе, при перитоните – распространённости поражения брюшины и определение характера экссудата);
г) оценку выраженности интоксикации.
Помимо клинического обследования, первостепенное значение имеют ультразвуковое исследование брюшной полости и компьютерная томография (УД – 2a-3a; CP – В) [40]. Трансабдоминальное ультразвуковое исследование у женщин целесообразно дополнять трансвагинальным исследованием. Информативность компьютерной томографии повышается при использовании внутривенного контрастирования. Диагностическая ценность УЗИ, КТ и МРТ одинакова. При этом УЗИ имеет преимущество как метод, исключающий дополнительную лучевую нагрузку, поэтому рекомендуется для контроля эффективности лечения.
Внутрипросветное контрастирование при КТ следует проводить осторожно, так как высока вероятность перфорации воспалённого дивертикула. Кроме того, при наличии прикрытой перфорации проведение такого исследования может спровоцировать трансформацию её в перфорацию свободную брюшную полость. Из этих же соображений ограничено и применение колоноскопии, которую целесообразно выполнять после стихания явлений острого воспаления. Ирригоскопия с использованием сульфата бария при острых осложнениях должна быть ограничена. Предпочтение при данном методе исследования следует отдавать водорастворимым контрастным веществам. Информативная ценность ирригоскопии при острых осложнениях достоверно ниже УЗИ и КТ.
Эндоскопические исследования необходимы только для решения задач дифференциальной диагностики, в первую очередь в отношении рака и воспалительных заболеваний кишечника. При невозможности исключить опухолевый процесс, проведение колоноскопии в острой фазе воспаления показано, если по данным КТ нет выхода воздуха за пределы кишечной стенки (УД – 1b; СР – В) [39].
Дифференциальная диагностика при острых воспалительных осложнениях требует исключения таких заболеваний как аппендицит, опухолевые заболевания органов брюшной полости и полости таза, острый колит вирусного или бактериального происхождения, острые воспалительные заболевания мочеполовой сферы, болезнь Крона, язвенный колит, острые заболевания жировых подвесков ободочной кишки (заворот, воспаление, некроз).
Хронические воспалительные осложнения
При хроническом дивертикулите клинические проявления варьируют в зависимости от характера и выраженности воспалительного процесса. Основным проявлением заболевания являются боли незначительной или умеренной интенсивности в левых и нижних отделах живота.
При латентном течении хронического дивертикулита клинических проявлений заболевания нет, а диагноз устанавливают по данным дополнительных методов обследования.
При непрерывном течении хронического дивертикулита в течение суток боли то периодически усиливаются, то ослабевают. Возможна иррадиация болей в поясничную область, в правую подвздошную область и в эпигастральную область. Прием спазмолитических препаратов и анальгетиков позволяет купировать болевой синдром в течение 15-40 минут. Потребность ежедневного приема спазмолитиков и анальгетиков препаратов отмечают небольшое число пациентов.
Пациенты с рецидивирующим течением хронического дивертикулита вне периодов обострения не предъявляют каких-либо жалоб или же они минимально выражены. При обострении развивается клиническая картина как при острых воспалительных осложнениях. Частота обострений колеблется от 1 раза в 3 недели до 1 раза в 1,5 года.
При клиническом исследовании у большинства больных при пальпации в левой подвздошной области определяется плотная болезненная сигмовидная кишка. У части женщин она определяется при влагалищном исследовании.
Стеноз ободочной кишки при дивертикулярной болезни имеет скудную клиническую симптоматику при наличии основного классифицирующего признака – нарушения кишечной проходимости в виде эпизодов вздутия живота, ощущения тяжести в левой подвздошной области и гипогастрии, задержки стула до 3 суток, метеоризм. Симптомы, как правило, разрешаются после ограничения в питании и приема слабительных. У большей части больных в анамнезе можно было проследить эпизоды обострения воспалительного процесса без яркой симптоматики. В течение длительного периода времени, до появления клинических признаков нарушения кишечной проходимости, больные отмечают незначительные локализованные боли в левых отделах живота. Длительность этого периода составляет от 2 до 10 лет (в среднем 5,5 лет). Длительность существования симптомов нарушения кишечной проходимости колеблется от 4 месяцев до 3 лет [3,4,6].
При пальпации у больных в левой подвздошной или левой боковой области живота определяется плотный умеренно болезненный сегмент сигмовидной кишки, фиксированный к стенке таза или брюшной стенке. Выше обнаруженного плотного тяжа выявляется умеренное расширение кишки, над которым при перкуссии может отмечаться тимпанический звук. На фоне консервативных мероприятий нарушение кишечной проходимости удаётся ликвидировать в течение 12-24 часов, однако, стойкого длительного эффекта достичь не удаётся. Расширение же диеты приводит к повторному развитию вздутия живота и задержке стула.
При хроническом паракишечном инфильтрате клиническая картина, характерная для хронического дивертикулита, дополняется наличием опухолевидного образования в брюшной полости, как правило, фиксированного к брюшной стенке или другим органам. Как правило, это образование определяется пальпаторно через переднюю брюшную стенку и/или при бимануальном (влагалищном, ректальном) исследовании.
Клиническая картина при свищах ободочной кишки полиморфная и зависит от локализации наружного отверстия, выраженности парафистулярной инфильтрации, направления хода свища, наличия дополнительных гнойных затёков и полостей.
При наружных свищах наружное отверстие, как правило, располагается на передней брюшной стенке в послеоперационных рубцах, но может располагаться в ягодичной и поясничной областях, промежности, бедре. В большинстве наблюдений свищ образуется после экстренногохирургического вмешательства, при котором резекция воспалённого сегмента сигмовидной кишки выполнена не была, а вмешательство было завершено дренированием брюшной полости. Значительно реже наружные свищи образуются после пункции и/или пункции и дренирования абсцесса под контролем УЗИ. Редко свищ формируется после вскрытия абсцесса передней брюшной стенки и поясничной области и крайне редко – промежности и бедра.
При внутренних свищах клиническая картина не соответствует тяжести развившегося осложнения, имеет стёртый характер. При сигмо-везикальных свищах – это выделение газов при мочеиспускании, мутный цвет мочи и примесь в ней кала, незначительные боли в нижних отделах живота без четкой локализации, недомогание, утомляемость и редкие подъемы температуры. До развития клинической манифестации кишечно-пузырного свища, у этих больных периодически возникают боли в нижних отделах живота, сопровождающиеся лихорадкой. Большинство пациентов отмечают один эпизод резкого усиления болей с подъемом температуры, после чего у них начинают выделяться газы при мочеиспускании, и/или появляется мутный цвет мочи. В последующем, боли значительно ослабевают или же полностью исчезают, а температура нормализуется. Менее чем у трети пациентов осложнение проявляется лишь стойкой бактериурией, пневматурией и невыраженной фекалурией, а первыми жалобами являются выделение газов при мочеиспускании и жалобы на мутный характер мочи. Кишечно-генитальные свищи манифестируют болями незначительной и умеренной интенсивности, гнойно-каловыми выделениями из влагалища. В подавляющем большинстве наблюдений при сигмо-вагинальных и сигмо-цервикальных свищах в анамнезе имеет место либо экстирпация матки с придатками, либо надвлагалищная ампутация матки. У 2/3 пациенток отмечаются периодические боли, которые становятся интенсивными, появляется лихорадка, а затем – обильные гнойно-каловые выделения из влагалища, после чего явления интоксикации исчезают[3,4,6].
При кишечно-мочепузырных и кишечно-генитальных свищах при сомнениях в наличии патологического соустья проводят пробу Швайбольда (УД – 3a-3b; СР – В). Проба предполагает приём пациентом семян мака, используемых в кулинарии, в течение 2 суток по 1 чайной ложке семян, запивая их 1 стаканом воды. Общее количество семян мака должно составлять 250 г, в сутки необходимо принимать не менее 1,5 л жидкости. При подозрении на кишечно-мочепузырный свищ наличие семян мака исследуют во всех порциях мочи в проходящем свете, при кишечно-генитальных свищах у женщин – на влагалищных тампонах. Пробу проводят в течение 2 суток [41,51].
При тонкокишечно-толстокишечных свищах клинические проявления неспецифичны. Они включают в себя умеренные периодические боли, недомогание с субфебрильной лихорадкой, иногда – неустойчивый, либо учащённый жидкий стул.
При свищах в области внутреннего отверстия в стенке кишки имеет место рубцово-воспалительный процесс, более, чем в половине наблюдений приводящий к образованию стриктуры. При этом, нарушения кишечной проходимости развиваются крайне редко, вследствие особенностей строения свища.
Диагностические задачи при хронических воспалительных осложнениях дивертикулярной болезни включают:
а. верификацию дивертикула ободочной кишки как источника осложнений;
б. определение клинического варианта хронического воспалительного осложнения (хронический дивертикулит, хронический паракишечный инфильтрат, свищ, стеноз);
в. оценку распространённости воспалительного процесса (утолщение кишечной стенки за счёт деформации ≥3 мм, вовлечение в воспалительный процесс периколической клетчатки, брюшной стенки, забрюшинного пространства, других органов брюшной полости и таза, при свищах – их топографо-анатомическая характеристика).
Диагностическая программа включает основные, дополнительные (уточняющие) и интраоперационные методы диагностики.
Основные методы:
1. клиническое обследование и изучение анамнеза;
2. лабораторные исследования крови и мочи;
3. рентгенологические методы (КТ с внутривенным и внутрипросветным контрастированием, ирригоскопия, при свищах – фистулография, цистография, вагинография, рентгенография тонкой кишки);
4. колоноскопия;
5. ультразвуковое исследование (трансабдоминальное, трансвагинальное, трансректальное)
Уточняющие методы исследования:
1. ультразвуковая колоноскопия;
2. исследование двигательной активности толстой кишки и внутрипросветного давления.
Интраоперационные методы:
1. УЗИ толстой кишки с целью определения границ резекции.
Дифференциальная диагностика при хронических воспалительных осложнениях требует исключения таких заболеваний как рак толстой кишки, иные опухолевые заболевания органов брюшной полости и полости таза, синдром раздражённого кишечника, болезнь Крона, язвенный колит, ишемический колит.
Толстокишечные кровотечения.
Кровотечение, как осложнение дивертикулярной болезни, проявляется выделениями крови, которая может быть алого цвета, тёмного цвета, может быть со сгустками. Кровотечение возникает на фоне общего благополучия и не сопровождается никакими иными симптомами дивертикулярной болезни. Приблизительно в 1/3 наблюдений объём кровопотери превышает 500 мл.
Первичное диагностическое мероприятие при этом – колоноскопия, при которой в устье одного из дивертикулов можно обнаружить либо кровоточащий сосуд, либо фиксированный к стенке сгусток. Диагностическая эффективность колоноскопии составляет 69-80% при остром кровотечении. Возможность обнаружения кровоточащего дивертикула при этом составляет 10-20%, причём в случае выявления описанного симптома высока вероятность неэффективности консервативных мероприятий илирецидива кровотечения. К другим методам диагностики относятся КТ-ангиография, сцинтиграфия с эритроцитами, меченными изотопом технеция 99m (99mTc). Эффективность этих методов достигает 90%, а необходимость их применения возникает при малой информативности колоноскопии. Наряду с этим диагностическая программа должна включать обследование верхних отделов ЖКТ [29,58].
Дифференциальная диагностика требует исключения в качестве причины кровотечения опухоли или полипа толстой кишки, язвенного колита, болезни Крона, ишемического колита, инфекционного колита, ангиодисплазии, ятрогенных причин (предшествующая биопсия или полипэктомия), геморроя.
Лечение
Эффективная ликвидация клинической симптоматики также достигается путём назначения месалазина в дозе 400 мг 2 раза в сутки в течение 10 дней. Курс лечения повторяют ежемесячно в течение 1 года (УД – 2b, CP – B) [27].
В зависимости от индивидуальных особенностей при комплексном лечении клинически выраженного дивертикулеза назначают слабительные при запорах и пробиотики.
При отсутствии эффекта от проводимого лечения необходимо повторить диагностические исследования, направленные на исключение маловыраженного воспалительного процесса.
Острые осложнения
При остром дивертикулите и остром паракишечном инфильтрате (периколической флегмоне) показано консервативное лечение [2,16,52].
Отсутствие эффекта от проводимого лечения, прогрессирование выраженности явлений воспаления или ранний рецидив указывают на недиагностированное разрушение дивертикула и наличие более тяжёлых осложнений.
Цели консервативного лечения состоят в предотвращении дальнейшего распространения острого воспаления и создание оптимальных условий для эвакуации воспалительного экссудата из дивертикула в просвет кишки.
Исходя из этих целей, консервативное лечение включает: бесшлаковую диету (молочные продукты, отварное мясо, рыба, яйцо, омлет), приём вазелинового масла по 1-4 столовой ложки в сутки, назначение селективных спазмолитиков и антибиотиков широкого спектра действия.
При лечении острого дивертикулита предпочтительно назначение пероральных антибиотиков (УД -1а; СР – А) [49].
Существует также обоснованная точка зрения, что при невыраженной клинической симптоматике, а также достаточной уверенности в отсутствии более тяжёлых осложнений, антибактериальные препараты можно не назначать(УД – 1b; CP – A) [17,32].
Лечение острого дивертикулита, в зависимости от выраженности клинических проявлений, а также с учётом индивидуальных особенностей, возможно как в амбулаторных условиях, так и в условиях стационара. Длительность пребывания в стационаре определяется лечебными и диагностическими задачами в каждом отдельном клиническом случае. При наличии уверенности в том, что воспалительный процесс локализован и имеется выраженный эффект от проводимого лечения возможно проведение лечения или его продолжение в амбулаторных условиях. Риск развития рецидивного эпизода воспаления у лиц, перенёсших атаку острого дивертикулита или переход в хроническую форму, не превышает 30% [2-4,6].
При периколической флегмоне имеет место более выраженный и распространённый воспалительный процесс, что требует парентерального назначения антибиотиков, а также проведение детоксикационных мероприятий. Лечение должно проводиться в условиях стационара. Риск развития рецидивного эпизода воспаления у лиц, перенесших атаку острого паракишечного инфильтрата (периколической флегмоны) или же переход заболевания в хроническую форму составляет более 50% [2,4,37].
При остром абсцессе возможны несколько вариантов лечения. При размере периколического абсцесса до 3 см предпочтение следует отдавать консервативному лечению. При размере абсцесса ≥ 3 см или отсутствии эффекта от проводимого консервативного лечения показана пункция и дренирование абсцесса под контролем УЗИ или КТ и дальнейшее проведение консервативного лечения вплоть до максимально возможной ликвидации воспалительного процесса (УД – 3a; CP – C). Такая тактика позволяет избежать хирургического вмешательства у 30-40% пациентов. При отсутствии выраженного лечебного эффекта от малоинвазивного лечения показано хирургическое вмешательство. При остром абсцессе имеет место разрушение стенок одного из дивертикулов, поэтому переход воспаления в хроническую форму, а также вероятность формирования свищей толстой кишки весьма высока (УД – 2b; CP – C). У большинства пациентов в последующем возникает необходимость в плановом хирургическом лечении [4,11,22,54].
При других формах перфоративного дивертикулита показано экстренное хирургическое лечение (УД – 3а; СР – В). Целью хирургического вмешательства является удаление сегмента толстой кишки с разрушенным дивертикулом из брюшной полости, так как борьба с абдоминальным сепсисом наиболее эффективна в условиях ликвидации источника инфекции. При этом наиболее эффективной является резекция сегмента с перфорацией (УД – 1а; СР – В). Ушивание дивертикула при его перфорации противопоказано вследствие крайне высокой летальности (УД – 2b; CP – B) [2,23,27,38, 55].
Если имеет место перфорация сегмента ободочной кишки с длинной брыжейкой, то возможно выполнение операции экстериоризации – выведение перфорированного сегмента на переднюю брюшную стенку в виде двуствольной колостомы. Однако, стремление к выполнению такого варианта вмешательства часто связано с высоким риском развития тяжёлых перистомальных осложнений, поэтому необходимо отдавать предпочтение резекции перфорированного сегмента.
При хирургическом лечении перфоративного дивертикулита не следует пытаться решить при экстренной операции задачи, стоящие перед плановыми вмешательствами. Не следует пытаться иссекать и удалять все воспалённые участки, дополнительно мобилизовать левый изгиб и входить в пресакральное пространство, тем самым открывая новые пути для гнойно-воспалительного процесса. Кроме того, нет необходимости удалять дистальную часть сигмовидной кишки при экстренной операции, если в этом сегменте нет участка с перфорацией. Крайне важно хирургу до ушивания передней брюшной стенки вскрыть удалённый препарат, чтобы убедиться в отсутствии опухоли. При невозможности исключения злокачественного процесса необходимо выполнение ререзекции кишки по онкологическим принципам.
Операцией выбора при перфоративном дивертикулите является операция Гартмана или Микулича[2,3,12,46,53].
В тщательно отобранных клинических случаях, при локализованном абсцессе, начальных стадиях перитонита у больных без выраженных сопутствующих заболеваний возможно выполнение резекции толстой кишки с формированием толстокишечного анастомоза (УД – 2b; CP — B) [12,20,28,47,48,50,63]. Операцию при этом целесообразно дополнять превентивной двуствольной илео- или колостомой.
Лечение перитонита при дивертикулярной болезни ободочной кишки должно проводиться согласно общим принципам лечения абдоминального сепсиса без какой-либо специфики.
Хронические осложнения
В лечении хронических воспалительных осложнений консервативный подход играет ведущую роль. При рецидивирующем течении хронического дивертикулита или хронического паракишечного инфильтрата, в стадию обострения воспалительного процесса лечение проводят также, как и при острых осложнениях [4,16].
При непрерывном варианте клинического течения хронического дивертикулита или хронического паракишечного инфильтрата лечение должно проводиться до достижения клинического эффекта не менее 1 месяца. При этом возможна смена антибактериальных препаратов и спазмолитиков, включение в схему лечения не всасывающихся в просвете кишки антибиотиков [13]. После ликвидации воспалительных явлений необходим постепенный переход на высокошлаковую диету, периодический приём спазмолитиков [9].
Неэффективность консервативных мероприятий констатируют в случае сохранения клинической картины заболевания после как минимум двух проведённых курсов комплексной консервативной терапии, сохранении или же прогрессировании признаков воспалительного процесса по данным дополнительных методов исследования, развитии раннего или частого рецидивирования (2 и более раз в год) [4].
Показания к плановому хирургическому лечению при дивертикулярной болезни относительные, их устанавливают индивидуально на основании выраженности перенесённых воспалительных осложнений, оценки эффективности проводимых консервативных мероприятий и прогноза дальнейшего течения заболевания [4,11,26,46,50].
Факт наличия воспалительного процесса должен быть подтверждён хотя бы одним из соответствующих этой цели методов исследования (УЗИ, КТ или МРТ).
Основным предиктором неэффективности консервативного лечения является наличие признаков разрушения одного из дивертикулов, что должно быть подтверждено хотя бы одним из методов исследований: УЗИ, КТ, МРТ, ультразвуковая колоноскопия (УД – 2b-3a; CP – C) [4,22,26,37]. При наличии признаков разрушения одного из дивертикулов во время или после первой атаки острого воспаления, вне зависимости от результатов проведённого лечения, показано плановое хирургическое лечение [2,4].
Кроме того, показанием к плановой операции служит невозможность исключения опухолевого процесса в толстой кишке.
Остальные факторы должны рассматриваться в качестве дополнительных: возраст до 50 лет, число рецидивных атак, длительный системный приём нестероидных противовоспалительных препаратов, иммунносупрессивная терапия, коллагеновые и сосудистые заболевания, выраженность сопутствующих заболеваний [37].
Наличие свища ободочной кишки как осложнения дивертикулярной болезни является показанием к плановому хирургическому лечению. Свищи ободочной кишки при дивертикулярной болезни не имеют тенденции к спонтанному закрытию, так как внутреннее отверстие свища представляет собой устье дивертикула с сохранной слизистой. Консервативные мероприятия при свищах следует рассматривать как подготовку к хирургическому вмешательству. Они позволяют достичь лишь кратковременного снижения интенсивности и распространённости парафистулярного воспаления и проводятся с целью создания оптимальных условий для выполнения хирургического вмешательства, а не в качестве самостоятельного метода лечения [4,6,41,46].
При стенозе консервативные мероприятия также малоэффективны вследствие выраженности рубцово-воспалительных изменений в стенке кишки и должны быть направлены на ликвидацию явлений нарушений кишечной проходимости с целью создания оптимальных условий для выполнения хирургического вмешательства и формирования первичного анастомоза. Противовоспалительные мероприятия в качестве предоперационной подготовки при этом нецелесообразны. Основной метод лечения стеноза – хирургический [4,26,37].
Правильный выбор объёма резекции толстой кишки при дивертикулярной болезни – ведущий фактор достижения хороших результатов лечения. При плановом хирургическом лечении хронических осложнений дивертикулярной болезни необходимо придерживаться следующих принципов [1,7,46]:
1. Не следует стремиться к удалению всех отделов толстой кишки, имеющих дивертикулы.
2. В границы резекции обязательно должны быть включены отделы с признаками воспаления.
3. При определении границ резекции необходимо удалить сегменты с утолщенной и деформированной кишечной стенкой. Ведущим и наиболее точным методом диагностики степени изменения кишечной стенки при этом является интраоперационное УЗИ.
4. Формирование анастомоза желательно между отделами с неутолщённой эластичной стенкой, не содержащей дивертикулы в непосредственной близости к линии кишечного шва.
5. При невозможности выполнить условия 3 и 4 формирование первичного анастомоза целесообразно сочетать с наложением проксимальной кишечной стомы.
При выполнении перечисленных условий риск осложнений со стороны анастомоза и риск рецидива дивертикулярной болезни – минимальный (УД – 2b-3b, CР – С) [7,46,53,59,60].
При хирургическом лечении хронических осложнений дивертикулярной болезни следует стремиться к выполнению операций с применением лапароскопических технологий (УД – 1b, CP – A) [26,36,45,46].
При выполнении реконструктивно-восстановительных вмешательств у лиц, перенёсших операции с формированием кишечной стомы, необходимо учитывать особенности дивертикулярной болезни [1]. При этом, как правило, формирование толстокишечного анастомоза должно дополняться резекцией отключённых и/или функционирующих отделов по вышеперечисленным принципам. В противном случае риск развития несостоятельности толстокишечных анастомозов многократно увеличивается (УД – 4; СР – C) [1,5,26,46].
86% наблюдений). В любом случае необходимо выполнить колоноскопию для верификации этого факта. При толстокишечном кровотечении проводят гемостатическую терапию, как и при других вариантах желудочно-кишечного кровотечения, а также отменяют приём антиагрегантных, антикоагулянтных и нестероидных противовоспалительных препаратов. При эндоскопической верификации источника кровотечения необходимо выполнить остановку кровотечения путём инъекции адреналина, электрокоагуляции, клиппирования кровоточащего сосуда. При неэффективности эндоскопической остановки кровотечения желательно выполнить селективную артериографию с эмболизацией, эффективность которой составляет 76-100% с риском рецидива кровотечения менее 20% (УД – 4; СР – D)[10,15,21,25,34].
Хирургическое вмешательство при остром толстокишечном кровотечении показано в следующих ситуациях:
1. Рецидивирующее или продолжающееся кровотечение при неэффективности других методов остановки кровотечения.
2. Необходимость большого объёма гемотрансфузии (не менее 4 доз в течение 24 часов).
3. Нестабильная гемодинамика, некоррегируемая при проведении интенсивной терапии.
Среди пациентов, требующих неотложного хирургического вмешательства, летальность составляет 10-20%.
Методом выбора хирургического лечения при остром толстокишечном кровотечении является сегментарная резекция при условии точной дооперационной топической диагностики источника кровотечения (УД – 3а; СР – С) [18]. Вероятность рецидива толстокишечного кровотечения в течение 1 года после такого вмешательства составляет 14%. При отсутствии точной верификации источника кровотечения, вероятность рецидива кровотечения после сегментарной резекции увеличивается до 42%.
Субтотальная колэктомия показана при отсутствии точной верификации источника кровотечения. В такой ситуации частота осложнений увеличивается до 37%, а летальность – до 33%. Вероятность рецидива толстокишечного кровотечения в течение 1 года после такого вмешательства составляет 0%.
При рецидивирующих кровотечениях показания к плановому хирургическому лечению устанавливают в зависимости от числа эпизодов кровотечения (≥2), объёма кровопотери при каждом из эпизодов, необходимости приёма пациентами антикоагулянтов[10,15,18].
ПРОФИЛАКТИКА И СКРИНИНГ
Профилактика как самого дивертикулёза, так и перехода его в состояние дивертикулярной болезни однотипная. Она включает преимущественное содержание в рационе растительной клетчатки в количестве не менее 25 г в сутки, контроль частоты стула и консистенции кала, профилактику ожирения. Такой режим питания достоверно снижает риск развития осложнений дивертикулярной болезни (УД – 1b; CP – В) [9,19,57].
Курение незначительно увеличивает риск развития перфоративного дивертикулита [33]. Преобладание в рационе содержания красного мяса и жиров незначительно увеличивает риск дивертикулярной болезни [19].
Роль приёма алкоголя, кофеина, орехов не доказана [8,33].
Достоверно чаще дивертикулёз и дивертикулярная болезнь развиваются в группах пациентов с индексом массы тела ≥30 кг/м2, низкой физической активностью, при уровне систематического ежедневного приема пищи с содержанием растительной клетчатки в дозе ≤15 г/сут, а также при генетически-детерминированных заболеваниях соединительной ткани (синдром Марфана, синдром Элерса-Данлоса, поликистоз почек)[8,9,19,56,57].
Наибольший риск развития осложнений дивертикулёза отмечается в группах пациентов, с нарушениями обычного течения воспалительных реакций. Это наблюдается при приёме нестероидных противовоспалительных средств, глюкокортикоидов и опиатов [37]. Дополнительное внимание необходимо уделять пациентам с гигантскими дивертикулами ободочной кишки, размером более 3 см. Риск развития кровотечений высок при приёме антиагрегантов, нестероидных противовоспалительных средств, антикоагулянтов [15].
Скрининг необходим в группе пациентов, перенесших эпизод острых воспалительных осложнений, особенно в группах с высокой вероятностью развития повторных и более выраженных осложнений.