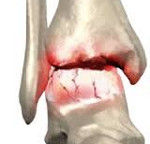
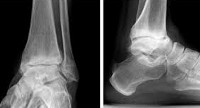
артроз артрит голеностопного сустава код по мкб 10
Артроз голеностопного сустава
Артроз голеностопного сустава – это хроническое заболевание, поражающее суставные хрящи, а в последующем и другие структуры сустава (капсулу, синовиальную оболочку, кости, связки). Имеет дегенеративно-дистрофический характер. Проявляется болями и ограничением движений, в последующем отмечаются прогрессирующие нарушения функций опоры и ходьбы. Диагноз выставляется на основании симптомов, данных осмотра и рентгенографии. Лечение обычно консервативное, используются противовоспалительные препараты, хондропротекторы и глюкокортикоиды, назначается ЛФК и физиолечение. В тяжелых случаях проводится санационная артрокопия, артродез или эндопротезирование.
МКБ-10
Общие сведения
Артроз голеностопного сустава – заболевание, при котором постепенно разрушается суставной хрящ и окружающие ткани. В основе болезни лежат дегенеративно-дистрофические процессы, воспаление в суставе носит вторичный характер. Артроз имеет хроническое волнообразное течение с чередованием ремиссий и обострений, постепенно прогрессирует. Женщины и мужчины страдают одинаково часто. Вероятность развития резко увеличивается с возрастом. Вместе с тем, специалисты отмечают, что болезнь «молодеет» – каждый третий случай артроза голеностопного сустава в настоящее время выявляется у лиц моложе 45 лет.
Причины
Первичный артроз возникает без каких-либо видимых причин. Вторичное поражение голеностопного сустава развивается под действием каких-то неблагоприятных факторов. И в том, и в другом случае в основе лежит нарушение обменных процессов в хрящевой ткани. Основными причинами и предрасполагающими факторами формирования вторичного артроза голеностопного сустава являются:
Реже причиной возникновения артроза становятся неспецифический гнойный артрит, артрит при специфических инфекциях (туберкулез, сифилис) и врожденные аномалии развития. Определенную роль в развитии артроза играют неблагоприятная экологическая обстановка и наследственная предрасположенность.
Патогенез
В норме суставные поверхности гладкие, эластичные, беспрепятственно скользят друг относительно друга во время движений и обеспечивают эффективную амортизацию при нагрузке. В результате механического повреждения (травмы) или нарушения обменных процессов хрящ утрачивает гладкость, становится шершавым и неэластичным. Хрящи «трутся» при движениях и травмируют друг друга, что приводит к усугублению патологических изменений.
Из-за недостаточной амортизации избыточная нагрузка передается на подлежащую костную структуру, в ней тоже развиваются дегенеративно-дистрофические нарушения: кость деформируется и разрастается по краям суставной площадки. Из-за вторичной травматизации и нарушения нормальной биомеханики сустава страдает не только хрящ и кость, но и окружающие ткани.
Капсула сустава и синовиальная оболочка утолщаются, в связках и околосуставных мышцах формируются очаги фиброзного перерождения. Уменьшается способность сустава участвовать в движениях и выдерживать нагрузки. Возникает нестабильность, прогрессирует болевой синдром. В тяжелых случаях суставные поверхности разрушаются, опорная функция конечности нарушается, движения становятся невозможными.
Симптомы
Вначале выявляется быстрая утомляемость и нерезкие боли в голеностопном суставе после значительной нагрузки. В последующем болевой синдром становится более интенсивным, его характер и время возникновения меняются. Отличительными особенностями болевых ощущений при артрозе являются:
Состояние меняется волнообразно, в период обострений симптомы более выраженные, в фазе ремиссии вначале исчезают, затем становятся менее интенсивными. Наблюдается постепенное прогрессирование симптоматики в течение нескольких лет или десятилетий. Наряду с болями определяются следующие проявления:
Осложнения
В период обострения могут возникать реактивные синовиты, сопровождающиеся накоплением жидкости в суставе. На поздних стадиях выявляется выраженная деформация. Движения резко ограничиваются, развиваются контрактуры. Опора затрудняется, при передвижении пациенты вынуждены пользоваться костылями либо тростью. Отмечается снижение или утрата трудоспособности.
Диагностика
Диагноз артроз голеностопного сустава выставляется врачом-ортопедом на основании опроса, данных внешнего осмотра и результатов дополнительных исследований. При осмотре на начальных стадиях изменения могут отсутствовать, в последующем выявляются деформации, ограничение движений, боли при пальпации. Ведущее значение отводится визуализационным методикам:
Лабораторные анализы без изменений. При необходимости для установления причины артроза и дифференциальной диагностики с другими заболеваниями назначают консультации смежных специалистов: невролога, ревматолога, эндокринолога.
Лечение артроза голеностопного сустава
Лечение патологии длительное, комплексное. Обычно пациенты наблюдаются врачом-ортопедом амбулаторно. В период обострения возможна госпитализация в отделение травматологии и ортопедии. Важнейшую роль в замедлении прогрессирования артроза играет образ жизни и правильный режим двигательной активности, поэтому пациенту дают рекомендации по снижению веса и оптимизации нагрузки на ногу.
Медикаментозная терапия
Подбирается индивидуально с учетом стадии артроза, выраженности симптоматики и сопутствующих заболеваний. Включает средства общего и местного действия. Используют следующие группы медикаментов:
Физиотерапевтическое лечение
Пациенту назначают комплекс лечебной физкультуры, разработанный с учетом проявлений и стадии заболевания. Больного направляют на физиопроцедуры. При лечении артроза применяют массаж и УВЧ. Кроме того, в лечении патологии используют:
Хирургическое лечение
Показано на поздних этапах заболевания при неэффективности консервативной терапии, выраженном болевом синдроме, ухудшении качества жизни больных, ограничении трудоспособности. Операции осуществляются в стационарных условиях, бывают открытыми и малоинвазивными:
Прогноз
Изменения в суставе необратимы, но медленное прогрессирование артроза, своевременное начало лечения и выполнение рекомендаций травматолога-ортопеда в большинстве случаев позволяют сохранить трудоспособность и высокое качество жизни в течение десятилетий после появления первых симптомов. При быстром нарастании патологических изменений избежать инвалидизации позволяет эндопротезирование.
Профилактика
Профилактические мероприятия предусматривают снижение уровня травматизма, особенно – в зимнее время, в период гололеда. При ожирении необходимо принять меры по снижению массы тела для уменьшения нагрузки на сустав. Следует сохранять режим умеренной физической активности, избегать перегрузок и микротравм, своевременно лечить заболевания, которые могут спровоцировать развитие артроза голеностопного сустава.
Артрозо-артрит голеностопного сустава: как избавиться от проблемы
Голеностопный сустав ежедневно подвергается различным нагрузкам, что при его сложном строении повышает риск развития патологий. Артрозо-артрит голеностопного сустава препятствует нормальной двигательной деятельности, а также негативно влияет на общее состояние здоровья.
Что такое артроз, артрит и артрозо-артрит?
При артрозе происходит постепенное и неуклонное истончение хрящевой ткани ввиду различных причин. Идет нарушение целостности сустава и соединительных тканей, которое впоследствии может привести к его полному разрушению.
При артрите развивается воспалительной процесс, поражающий хрящевую ткань и синовиальную оболочку, а также отмечается деформация структуры смазывающей жидкости. Одновременное прогрессирование этих заболеваний в запущенных формах способно вызвать анкилоз, проявляющийся в ухудшении двигательной активности, а также разрушение структуры сустава.
Артрозо-артит – это истощение хрящевой ткани в комплексе с образованием воспалительных процессов. Считается самым опасным заболеванием опорно-двигательного аппарата и требует незамедлительного лечения.
Причины артрозо-артрита голеностопного сустава
Заболевание имеет характеристики и артроза, и артрита
В организме человека хрящевая ткань соединяет мышцы скелета, тем самым осуществляется движение, исключается своего рода возможность трения между костями. Атрозо-артрит голеностопного сустава оказывает воспалительное и разрушительное воздействие на структуру сустава и хрящевую ткань. Нарушается кровоснабжение в области суставов, снижается уровень синовиальной жидкости, хрящевая ткань теряет свою былую форму и со временем приходит в негодность. Голеностопный сустав подвергается серьезным изменениям, отражающимся на его правильной работе.
Стоить обратить внимание! В ходе развития воспалительного процесса уплотняется соединительная ткань, являющаяся связующим звеном между мышцами и связками, вследствие чего они уменьшаются в размерах и теряют свою функциональность.
Встречаются различные факторы, которые принято считать предвестниками артрозо-артрита голеностопного сустава:
Малая двигательная активность и злоупотребление вредными привычками также подвергают хрящевые ткани дегенерации.
Международная классификация по МКБ-10
Код артрозо-артрита зависит от причины возникновения и формы
Виды артрозо-артрира голеностопного сустава по международной классификации мкб 10 принято подразделять в зависимости от нескольких признаков.
В зависимости от развития патологии:
В зависимости от источника патологии артрозо артрит голеностопного сустава мкб 10 бывает:
В зависимости от выявленного нарушения вторичный артрозо-артрит голеностопного сустава подразделяется на:
В МКБ-10 нет четкого понятия в отношении артрозо-артрита голеностопного сустава, поэтому оптимальным вариантом будет соотнесение его к категории М19, именуемой Другие артрозы.
Как проявляется атрозо-артрит голеностопного сустава?
Боль, повышение температуры и скованность признаки артрита
Патология голеностопного сустава развивается с течением времени, обычно проявляется воспалительным процессом в других суставах.
Главные симптомы, которые должны привлечь внимание:
Острая форма заболевания характеризуется на первых порах слабостью, упадком сил, увеличением температуры тела, присутствием болей в области поясничного отдела.
Диагностика
Для постановки диагноза нужно пройти ряд обследований
Диагностика проводится на основе анализа клинических симптомов, сведений самого больного, а также опирается на результаты исследований, полученных лабораторным путем или при помощи специального оборудования:
На основе этих анализов можно оценить всю серьезность ситуации и назначить оптимальный вариант лечения.
Способы лечения
Лечение проводится комплексно
Лечение при наличии артрозоартрита в голеностопном суставе зависит от очага заболевания и предусматривает комплексный подход с использованием медикаментозного способа и средств физиотерапии.
Медикаментозное лечение
Препараты, применяемые в борьбе с воспалительным процессом и способствующие уменьшению болевого синдрома.
Нейтрализовать болевые ощущения, а также снять воспаление голеностопного сустава помогут НПВС и глюкокортикостероиды. Нестероидные препараты противовоспалительного воздействия – Диклофенак, Ацеклофенак, Нимесулид, Бутадион, Мелоксикам, Пироксикам, Напроксен, Индометацин. Подобные лекарственные препараты выпускаются в форме таблеток, мазей, гелей с целью излечения при хроническом типе заболевания, в виде капсул для введения внутримышечно, чтобы облегчить сильные приступы боли.
Лечение артрозо артрита голеностопного сустава на основе НПВС можно проводить на протяжении всего хода действия заболевания, в виду отсутствия их негативного воздействия на органы желудочно-кишечного тракта.
Продолжительный прием индометацина может запустить механизм разрушения хрящевой ткани.
Стериодные препараты считаются высокоэффективными, с помощью них есть возможность добиться хороших результатов в борьбе с заболеваниями опорно-двигательной системы, но они имеют ряд негативных моментов, которые могут сказаться на гормональной системе, состоянии мышц, кожных покровов, органов желудочно-кишечного тракта, а также явиться очагом развития такого заболевания как остеопороз. В связи с этим доктора в редких случаях выписывают кортикостероиды, только в тех ситуациях, где больной существенно в них нуждается:
Отдать предпочтение можно таким лекарствам, как Преднизолон, Метилпреднизолон и Бетаметазон. Их выпускают в виде таблеток или капсул для внутривенного или внутрисуставного введения.
Базисные лекарства
Снизить область воспалительного процесса, а также остановить дегенерацию хрящевых тканей помогут базисные препараты. Для подобной группы лекарств характерен длительный курс лечения, по причине того что изменение или улучшение состояния можно заметить только через несколько месяцев.
К препаратам первого ряда относятся Метотрексат, Сульфасалазин и Лефлуномид. Они препятствуют распространению клеток в пораженной зоне, предотвращают изменение целостности сустава и соединительных тканей.
К препаратам второго ряда следует отнести: Азатиоприн, Циклоспорин и соли золота (Тауредон, Ауронафон), содержат в себе больше вредных веществ, в связи с этим назначаются только при обострении заболевания. Базисные средства можно принимать по отдельности либо в совокупности для комплексного лечения.
Хондропротекторы
Хондропротекторы используются для восстановления соединительной ткани между суставами. К ним относят: хондроитин и глюкозамин. Для препаратов данной группы (Терафлекс, Алфлутоп, Дона, Структум) характерен длительный курс лечения, поскольку эффект заметен только через несколько месяцев. Назначаются на ранних стадиях артроза, поскольку при полном истончении хрящевой ткани этот метод безрезультатен.
Микроциркуляторные препараты
Микроциркуляторные препараты используют для возобновления правильной работы кровообращения в области голеностопного сустава, насыщения клеток необходимым кислородом. Среди них выделяют: АТФ, Никотиновую кислоту, Гепарин, Троксевазин, Актовегин, Ангиотрофин, Контрикал.
Физиотерапия и ЛФК
При синхронном развитии артроза и артрита голеностопного сустава больным рекомендуются процедуры с физиотерапевтическим подходом, при этом обязательно необходимо учитывать тяжесть заболевания.
При поражении синовиальной оболочки используют электрофорез с Гидрокортизоном, Папаверином, фонофорез с Анальгином.
В случае полного разрушения синовиальной оболочки применимы следующие мероприятия:
Благодаря указанным методам улучшается работа обменных процессов в зоне поражения и увеличивается период времени, в течение которого симптомы заболевания ослабевают или исчезают вовсе.
Народные средства
Народные средства применяются при воспалительных заболеваниях голеностопного сустава с целью выведения лишней жидкости из суставов, а также притупления болевых ощущений. В этом случае идеально подойдут компрессы на основе лечебных трав (листья лопуха, крапивы, окопника, горчицы, мяты) либо с использованием некоторых овощей (картофель, чеснок) и масла пихты.
Перед сном можно приготовить ванну для ног, добавив туда хвойный бальзам и корень дягиля. Не стоит забывать про парафинотерапию, приложение лекарственных различных средств (яблочный уксус, камфорный спирт, бишофит) к области поражения.
Прогноз и осложнения
При запущенной форме болезни возможна инвалидизация
Прогноз в большинстве случаев основывается на тяжести заболевания и присутствии различных отклонений. Обнаружение болезни на ранних стадиях и соответствующее лечение в комплексе помогут избежать последствий от поражения опорно-двигательной системы. В запущенных случаях чревато уплотнением соединительной ткани и неподвижностью суставов, также имеют место быть осложнения, отражающиеся на работе внутренних органов.
Регулярно голеностопный сустав подвергается нагрузке во время ходьбы, а также он отвечает за прямостоячее положение человека. Поражения голеностопного сустава определенными заболеваниями в корне изменят жизнь пострадавшего в худшую сторону, по итогу человек может стать инвалидом. Чтобы избежать столкновения с артрозо-артритом голеностопного сустава, прежде всего, следует вести активную физическую деятельность, правильно питаться, исключить всяческие вредные привычки, а при возникновении перечисленных симптомов незамедлительно обратиться за консультацией к специалисту.
Остеоартроз (полиартроз, коксартроз, гонартроз)
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Факторы и группы риска
Диагностика
Клинические особенности отдельных форм ОА
Основными симптомами ОА являются боли механического характера в области сустава, рано присоединяется нарушение походки (прихрамывание). В ряде случаев в начале боли появляются в коленном суставе, паху, ягодице, бедре, пояснице. Болевой синдром появляется при ходьбе и стихает в покое.
Первые клинические симптомы (боль, ограничение объема движений) появляются при отсутствии рентгенологических изменений сустава, они обусловлены мышечным спазмом.
Постепенно нарастает ограничение объема движений в суставе, у ряда больных возникает симптом «блокады» сустава (заклинивание при малейшем движении в суставе).
При обследовании больного отмечается болезненность при пальпации в области сустава, без экссудативных проявлений, при длительном течении заболевания появляется атрофия мышц бедра. Конечность принимает вынужденное положение – небольшое сгибание в тазобедренном суставе с нарушением ротации и отведения, и возникает компенсаторный поясничный лордоз, наклон таза в сторону пораженного сустава и сколиоз. Все это обусловливает появление болей в спине, ущемление бедренного, седалищного и запирательного нервов. Коксартроз приводит к изменению походки – вначале прихрамывание, затем укорочение конечности и хромоте.
боли, но полностью сгибание не блокируется. Ограничение движений в коленных суставах возрастает при длительном течении болезни.
При пальпации отмечаются болезненность, хруст. Постепенно нарастает деформация сустава за счет образования остеофитов, перестройки суставных поверхностей с последующим подвывихом в суставе, нарастает атрофия мышц нижней конечности.
Почти у половины больных обнаруживается девиация коленного сустава (genu varum и genu valgum), за счет ослабления боковых и крестообразных связок появляется нестабильность сустава при латеральных движениях в суставе, или симптом «выдвижного ящика». В начале заболевания чаще возникает пателлофеморальный артроз, что вызывает боль при разгибании в передней части сустава, особенно при движениях по лестнице, и поколачивании по надколеннику. При присоединении поражения коленного сустава появляются боли при пальпации суставной щели, варусные или вальгусные отклонения, гиперподвижность. ОА коленных суставов очень часто осложняется вторичным синовитом.
Остеоартроз
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Остеоартроз (ОА) — гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц.
Соотношение кодов МКБ-10 и МКБ-9[1,2,3,7,9,8]: смотрите Приложение 1 к КП
Дата разработки протокола: 2016 год (пересмотренный с 2013 года).
Пользователи протокола: врачи общей практики, терапевты, ревматологи, травматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| A | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| B | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
I. Патогенетические варианты:
· Первичный (идиопатический) ОА.
· Вторичный ОА (развивается вследствие ряда причин):
− посттравматический;
− врожденные, приобретенные или эндемические заболевания (болезнь Пертеса, синдром гипермобильности и т.д.);
− метаболический болезни: (охроноз), болезнь Гоше, гемохроматоз;
− эндокринные заболевания: сахарный диабет, акромегалия, гиперпаратиреоз, гипотиреоз;
− болезнь отложения кальция (фосфат кальция, гидроксиапатит кальция);
− невропатии (болезнь Шарко);
− другие заболевания: аваскулярный некроз, болезнь Педжета и др.
II. Клинические формы:
· полиартроз;
· олигоартроз;
· моноартроз;
· в сочетании с ОА позвоночника, спондилоартрозом.
III. Преимущественная локализация:
· межфаланговые суставы (узелки Гебердена, Бушара);
· коленные суставы (гонартроз);
· тазобедренные суставы (коксартроз);
· другие суставы.
Факторы и группы риска
Диагностика (амбулатория)
Диагностика на амбулаторном уровне [1-4,7,8]:
Диагностические критерии[5,7-9,12]: наличие факторов риска: возраст старше 50 лет, женский пол, высокий индекс массы тела, предшествующее повреждение или смещение оси сустава, гипермобильность коленного сустава, профессиональные нагрузки и восстановление, семейный анамнез, а также наличие узелков Гебердена (уровень доказательности Ib–IIb);
· наличие типичных симптомов ОА коленного сустава, таких как появление боли при нагрузке, нарастание боли к концу дня, уменьшение после отдыха; «стартовые боли»; незначительная утренняя скованность и тугоподвижность, ограничение функции сустава (уровень доказательности b–IIb);
· у лиц старше 40 лет с болями в коленном суставе, возникающими при нагрузке, сопровождающимися непродолжительной утренней скованностью, функциональными нарушениями и одним или несколькими типичными проявлениями, выявляемыми при осмотре (крепитация, ограничение движений, увеличение размеров сустава), диагноз ОА коленного сустава можно устанавливать при отсутствии рентгенологического исследования (уровень доказательности Ib);
· выраженное местное воспаление, эритема, прогрессирующая боль независимо от движения («красные флаги») могут говорить о сепсисе, микрокристаллическом артрите или серьезной костной патологии (уровень доказательности IV);
· обзорная рентгенография коленных суставов в прямой и дополнительно боковой проекциях является «золотым стандартом» диагностики гонартроза. Классическими характеристиками считаются сужение суставной щели, остеофиты, субхондральный склероз кости и субхондральные кисты. При наличии указанных признаков дальнейшего инструментального обследования (магнитно-резонансная томография, УЗИ, сцинтиграфия) для диагностики ОА не требуется (уровень доказательности Ib–IIb):
· для исключения сопутствующих воспалительных заболеваний (пирофосфатной артропатии, подагрического артрита, ревматоидного артрита) проводятся лабораторные исследования крови, мочи или синовиальной жидкости (уровень доказательности IIb);
· при выявлении синовита коленного сустава во время осмотра необходимо проведение пункции сустава с извлечением синовиальной жидкости и ее исследованием для исключения воспалительных заболеваний, выявления кристаллов урата натрия и пирофосфата кальция. Синовиальная жидкость при ОА – невоспалительного характера (
· варусная деформация коленных суставов, «квадратная» кисть, узелки Гебердена и Бушара соответственно в дистальных и проксимальных межфаланговых суставах кистей.
Лабораторные исследования [1-4,7-10,12]:
· ОАК при наличии синовита ускорение СОЭ;
· БАК (общий белок, мочевина, креатинин, АЛТ, АСТ, общий билирубин, тимоловая проба, холестерин, глюкоза, СРБ);
· РФ (для дифференциальной диагностики с ревматоидным артритом);
Инструментальные исследования[1-6,14]:
· Рентгенограмма пораженных суставов;
· УЗИ суставов при наличии синовита;
· МРТ коленных суставов для дифференциальной диагностики.
Диагностический алгоритм [4,6-8,12]:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [1-5,8,11]
Перечень дополнительных диагностических мероприятий:
· биохимический анализ крови: мочевая кислота, альбумин, триглицериды, липопротеиды, кальций, калий, щелочная фосфатаза;
· кал на скрытую кровь;
· анализ крови на АЦЦП;
· Реакция Вассермана;
· анализ синовиальной жидкости;
· ЭКГ;
· ФГДС – при подозрении на НПВП-гастропатии;
· Рентгенография грудной клетки;
· УЗДГ сосудов верхних или нижних конечностей: наличие варикозной болезни конечностей.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Ревматоидный артрит | Суставной синдром | РФ, АЦЦП, рентгенограмма кистей, МРТ кистей, коленных суставов, УЗИ суставов. | Для ревматоидного артрита характерно преимущественное поражение мелких суставов кистей и стоп, причем патогномоничным является артрит пястно-фаланговых и проксимальных межфаланговых суставов кистей, утренняя скованность более 1-го часа |
| Реактивный артрит | Суставной синдром | ОАК, ОАМ, ИФА на хламидии, реакция Манту, диаскин тест, исследование синовиальной жидкости, рентгенограмма суставов. | Острое начало, быстрое развитие и течение, резкая боль и выраженные экссудативные явления в суставах, лихорадка, сдвиг формулы крови, эффект этиотропной терапии. |
| Подагра | Суставной синдром | ОАК, креатинин, уровень мочевой кислоты, ОАМ, рентгенограмма стоп (симптом «Пробойника») | Острые, приступообразные суставные эпизоды, проявляющиеся высокой местной активностью, локализация процесса в плюснефаланговом суставе I пальца стопы, четкие рентгенологические изменения. |
| Псевдоартроз | Суставной синдром | Рентгенограмма | В анамнезе, травма, перелом, оперативное лечение на сустав, молодой возраст. Функция конечности нарушается, но боли не беспокоят. Конечность, имеющая ложный сустав, деформирована. Окружающие мышцы истончены. |
| Псориатическая артропатия |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Ацеклофенак (Atseklofenak) |
| Бетаметазон (Betamethasone) |
| Диацереин (Diacerein) |
| Диклофенак (Diclofenac) |
| Кетопрофен (Ketoprofen) |
| Лорноксикам (Lornoxicam) |
| Мелоксикам (Meloxicam) |
| Нимесулид (Nimesulide) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Триамцинолон (Triamcinolone) |
| Эторикоксиб (Etorikoksib) |
Лечение (амбулатория)
Лечение на амбулаторном уровне [1-4,7,8]
Тактика лечения [1-6,14]: все пациенты с остеоартрозом получают лечение амбулаторно.
Немедикаментозное лечение[1-4,9]:
· Режим: II,свободный;
· Стол №15.
Медикаментозное лечение [3-6,10]:
· Рентгенологическая стадия I немедикаментозное лечение и НПВП;
· Рентгенологическая стадия II немедикаментозное лечение, НПВП, в/с введение препаратов исскуственной синовиальной жидкости курсами;
· Рентгенологическая стадия III немедикаментозное лечение, НПВП, антидепресанты и в/с введение препаратов исскуственной синовиальной жидкости курсами;
· Рентгенологическая стадия IV эндопротезирование пораженного сустава.
Перечень основных лекарственных средств:
| Лекарственное средство (МНН) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | УД |
| Анальгезирующее средство | ||||||
| Парацетамол | Анилид | Внутрь | 350 мг; | 2-4 раза в сутки; | длительно | УД – А 19 |
| Нестероидные противовоспалительные препараты | ||||||
| Диклофенак | Производное уксусной кислоты | внутрь | 75-200 мг | 1-3 раз в сутки | курсами | А 16 |
| Ацеклофенак | Производное фенилуксусной кислоты | внутрь | 100 мг в сутки | 1 раз в сутки | курсами | УД – А [15-23, 24] |
| Эторикоксиб | Коксибы | внутрь | по 60-120 мг в сутки | 1-2 раза в сутки | Курсами | УД – А 23 |
| Лорноксикам | производное оксикама, селективный ингибитор ЦОГ-2 | в/м, в/в | 8-16 мг в сутки | 1-2 раз в сутки | Курсами5 дней | УД – А 16 |
| Лорноксикам | производное оксикама, селективный ингибитор ЦОГ-2 | внутрь | 8-32 мг в сутки | 1-2 раз в сутки | курсами | УД – А 19 |
| Мелоксикам | производное оксикама, селективный ингибитор ЦОГ-2 | в/м | 15 мг | 1 раз в сутки | 5 дней | УД – А 20 |
| Мелоксикам | производное оксикама, селективный ингибитор ЦОГ-2 | внутрь | 7,5-15 мг | 1-2 раз в сутки | курсами | УД – А 18 |
| Нимесулид | НПВП из класса сульфонамидов | внутрь | 100-200 мг | 1-2 раз в сутки | курсами | УД – А 18 |
| Диацереин | Ингибитор интерлейкина-1 | внутрь | 50мг | 1-2раз в сутки | курсами | УД – С [20,21,25] |
| Наркотический анальгетик | ||||||
| Трамадол | Опиоидный анальгетик | внутрь | 50мг | 1 раз в сутки | при необходимости | УД – В [15-22, 26] |
| Трамадол | Опиоидный анальгетик | в/м | 50мг-1мл, 2мл | 1 раз | при необходимости | УД – В [15-22, 26] |
| Лекарственное средство (МНН) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | УД |
| Нестероидные противовоспалительные местные | ||||||
| Мазь диклофенак | Производное уксусной кислоты | наружно | 2-4 г | 2-3 в сутки | курсами | УД – А [15-22,29] |
| Стероидные противовоспалительные | ||||||
| Бетаметазона ацетат | Глюкокортикостероид | в/с | 4мг/мл | 1 раз | курсами | УД – А 16 |
| Триамцинолон | Глюкокортикостероид | в/с | 40мг | 1 раз | курсами | УД – А 16 |
Алгоритм действий при неотложных ситуациях: нет.
Другие виды лечения[1,7-10]:
· применение образовательных программ для пациентов;
· лечебные физические упражнения с исключением статических нагрузок, лечебная физкультура;
· снижение (коррекция) массы тела;
· применение специальных приспособлений для суставов (фиксирующие повязки, наколенники, ортопедические стельки, ортезы, хождение с тросточкой);
· физиотерапия (местное применение холода или тепла, ультразвуковая терапия) – при отсутствии противопоказаний;
массаж.
Показания для консультации специалистов:
· консультация невропатолога – при поражении межпозвонковых суставов;
· консультация онколога – для исключения опухолевых заболеваний, метастазов в кости позвоночника и таза;
· консультация остеофтизиатра – для исключения поражения костно-суставной системы туберкулезного генеза;
· консультация травматолога – для решения вопроса об оперативном лечении суставов;
· консультация инфекциониста – для исключения инфекционной этиологии поражения суставов.
Профилактические мероприятия [1-5,7,12]:
Первичная профилактика: отсутствует.
Вторичная профилактика:
· контроль за массой тела
· исключить тяжелые физические перегрузки (бытовые, спортивные, профессиональные).
· ношение ортезов, наколенников.
Индикаторы эффективности лечения:
· отсутствие поражения новых суставов;
· уменьшение или исчезновение болевого синдрома, признаков воспаления;
· улучшение качества жизни.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб, анамнез.
Медикаментозное лечение:
· диклофенак 75 мг в/м;
· кетопрофен 2 мл в/м;
· трамадол 50-100 мг в/м или внутрь в зависимости от интенсивности болевого синдрома.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [1-5,8,11]
Тактика лечения [1-9,12,13,15]:
Терапию в стационарных условиях получают пациенты с:
· выраженным болевым синдромом;
· стойким/рецидивирующим реактивным синовитом.
Немедикаментозное лечение:
· Режим: II,свободный;
· Стол №15.
Медикаментозное лечение:
Перечень основных лекарственных средств:
| Лекарственное средство (МНН) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | УД |
| Анальгезирующее средство | ||||||
| Парацетамол | Анилид | Внутрь | 350 мг; | 2-4 раза в сутки; | длительно | УД – А 19 |
| Нестероидные противовоспалительные препараты | ||||||
| Диклофенак | Производное уксусной кислоты | в/м | 75-150 мг | 1-2 раза в сутки | курсами | А 18 |
| Ацеклофенак | Производное фенилуксусной кислоты | внутрь | 100 мг в сутки | 1 раз в сутки | курсами | УД – А [15-23, 24] |
| Эторикоксиб | Коксибы | внутрь | по 60-120 мг в сутки | 1-2 раза в сутки | Курсами | УД – А 15 |
| Лорноксикам | производное оксикама, селективный ингибитор ЦОГ-2 | в/м, в/в | 8-16 мг в сутки | 1-2 раз в сутки | 5 дней | УД – А 19 |
| Мелоксикам | производное оксикама, селективный ингибитор ЦОГ-2 | в/м | 15 мг | 1 раз в сутки | 5 дней | УД – А 23 |
| Диацереин | Ингибитор интерлейкина-1 | внутрь | 50мг | 1-2раз в сутки | курсами | УД – С [20,21,25] |
| Наркотический анальгетик | ||||||
| Трамадол | Опиоидный анальгетик | в/м | 50мг-1мл, 2мл | 1 раз | при необходимости | УД – В [15-22, 26] |
| Лекарственное средство (МНН) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | УД |
| Нестероидные противовоспалительные местные | ||||||
| Мазь диклофенак | Производное уксусной кислоты | наружно | 2-4 г | 2-3 в сутки | курсами | УД – А [15-22,29] |
| Стериодные противовоспалительные | ||||||
| Бетаметазона ацетат | Глюкокортикостероид | в/с | 4мг/мл | 1 раз | курсами | УД – А 17 |
| Триамцинолон | Глюкокортикостероид | в/с | 40мг | 1 раз | курсами | УД – А 21 |
Перечень основных лекарственных средств:
Анальгезирующее средство:
· Парацетамол.
Нестероидные противовоспалительные препараты:
· ДиклофенакАцеклофенак;
· Эторикоксиб;
· Лорноксикам;
· Мелоксикам;
· Диацереин.
Наркотический анальгетик:
· Трамадол
Нестероидные противовоспалительные местные:
· Мазь диклофенак.
Стериодные противовоспалительные:
· Бетаметазона ацетат;
· Триамцинолон.
Хирургическое лечение [11,12]:
· эндопротезирование сустава;
· эндопротезирование отдельных частей сустава.
Показания к операции: показаны при III-IV стадиях заболевания сопровождающихся выраженным болевым синдромом, не поддающимся консервативной терапии.
Противопоказания к операции:
· свежий инфаркт миокарда (менее 3 месяцев);
· ОНМК (менее 3 месяцев);
· терминальные стадии сердечной и печеночной недостаточности.
Показания для консультации специалистов:
· консультация невропатолога – при поражении межпозвонковых суставов;
· консультация онколога – для исключения опухолевых заболеваний, метастазов в кости позвоночника и таза;
· консультация остеофтизиатра – для исключения поражения костно-суставной системы туберкулезного генеза;
· консультация травматолога – для решения вопроса об оперативном лечении суставов;
· консультация инфекциониста – для исключения инфекционной этиологии поражения суставов.
Показания для перевода в отделение интенсивной терапии и реанимации: нет.
Индикаторы эффективности лечения:
· Отсутствие поражения новых суставов.
· Уменьшение или исчезновение болевого синдрома, признаков воспаления.
· Улучшение качества жизни.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [1,2,5,6]
Показания для плановой госпитализации:
· выраженный болевой синдром;
· стойкий рецидивирующий реактивный синовит.
Показания для экстренной госпитализации: нет.
Информация
Источники и литература
Информация
| АЛТ | – | аланинаминотрансфераза |
| АСТ | – | аспартатаминотрансфераза |
| АЦЦП | – | антитела к циклическому цитруллинированному пептиду |
| БАК | – | Биохимический анализ крови |
| В/с | – | внутрисуставное |
| ЖКТ | – | желудочно-кишечный тракт |
| ИФА | – | иммунофлюоресцентный анализ |
| МРТ | – | магнитнорезонансная томография |
| НПВП | – | нестероидные противовоспалительные препараты |
| ОА | – | остеоартроз |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| РФ | – | Ревматоидный фоатор |
| СРБ | – | С-реактивный белок |
| СОЭ | – | Скорость оседания эритроцитов |
| УЗИ | – | ультразвуковое исследование |
| УЗДГ | – | ультразвуковая допплерография |
| ЭКГ | – | электрокардиография |
| ФГДС | – | фиброгастродуоденоскопия |
| ФНС | – | функциональная недостаточность суставов |
| ЦОГ | – | циклооксигеназа |
Конфликта интересов: нет.
Список рецензентов:
1) Исаева Бакытшолпан Габдулхакимовна –доктор медицинских наук, профессор РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», заведующая кафедрой общей врачебной практики № 1, ревматолог.
Условия пересмотра: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
к клиническому протоколу Диагностики и лечения
Соотношение кодов МКБ-10 и МКБ-9
| Код | МКБ-10 | Код | МКБ-9 |
| М 15 | Полиартроз | 715 | Остеоартроз |
| М15.0 | Первичный генерализованный (остео)артроз | — | — |
| Ml5.1 | Узлы Гебердена (с артропатией) | — | — |
| М15.2 | Узлы Бушара (с артропатией) | — | — |
| М15.3 | Вторичный множественный артроз | — | — |
| М15.4 | Эрозивный (остео)артроз | — | — |
| М15.8 М15.9 | Другой полиартроз Полиартроз неуточненный | — | — |
| М16 | Коксартроз [артроз тазобедренного сустава] | — | — |
| М16.0 | Первичный коксартроз двусторонний | — | — |
| М16.1 | Другой первичный коксартроз | — | — |
| М16.2 | Коксартроз в результате дисплазии двусторонний | — | — |
| М16.3 | Другие диспластические коксартрозы | — | — |
| М16.4 | Посттравматический коксартроздвусторонний | — | — |
| М16.5 | Другие посттравматические коксартрозы | — | — |
| М16.6 | Другие вторичные коксартрозы двусторонние | — | — |
| М16.7 | Другие вторичные коксартрозы | — | — |
| М16.9 | Коксартроз неуточненный | — | — |
| М17 | Гонартроз [артроз коленного сустава] | — | — |
| М17.0 | Первичный гонартроз двусторонний | — | — |
| Ml7.1 | Другой первичный гонартроз | — | — |
| М17.2 | Посттравматический гонартроз двусторонний | — | — |
| М17.3 | Другие посттравматические гонартрозы | — | — |
| М17.4 | Другие вторичные гонартрозы двусторонние | — | — |
| М17.5 | Другие вторичные гонартрозы | — | — |
| М17.9 | Гонартроз неуточненный | — | — |
| М18 | Артроз первого запястно-пястного сустава | — | — |
| М18.0 | Первичный артроз первого запястно-пястного сустава двусторонний | — | — |
| М18.1 | Другие первичные артрозы первого запястно-пястного сустава | — | — |
| М18.2 | Посттравматический артроз первого запястно-пястного сустава двусторонний | — | — |
| М18.3 | Другие посттравматические артрозы первого запястно-пястного сустава | — | — |
| М18.4 | Другие вторичные артрозы первого запястно-пястного сустава двусторонние | — | — |
| М18.5 | Другие вторичные артрозы первого запястно-пястного сустава | — | — |
| М18.9 | Артроз первого запястно-пястного сустава неуточненный | — | — |
| М19 | Другие артрозы | — | — |
3. Ацеклофенак
24. Pareek A and Chandurkar N. Comparison of gastrointestinal safety and tolerability of aceclofenac with diclofenac: A multicenter, randomized, double-blind study in patients with knee osteoarthritis. Current Medical Research and Opinion, 2013, 29(7), 849.