зно почки код по мкб 10 у взрослых
ЗЛОКАЧЕСТВЕННЫЕ НОВООБРАЗОВАНИЯ МОЧЕВЫХ ПУТЕЙ (C64-C68)
Исключено: мочеточникового отверстия мочевого пузыря (C67.6)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
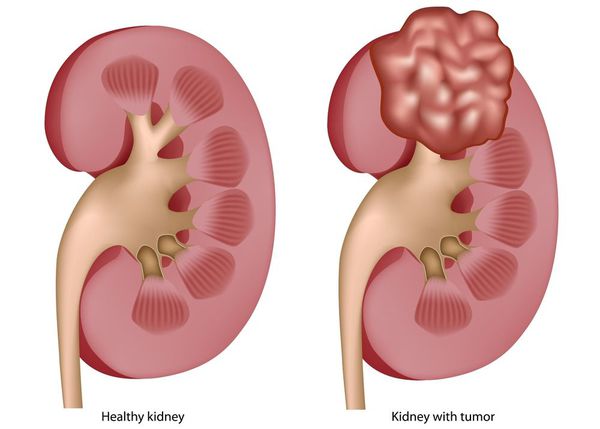
Злокачественное новообразование почки, кроме почечной лоханки
Содержание
Определение и общие сведения [ править ]
ПКР занимает 3-е место по заболеваемости среди злокачественных новообразований мочеполовой системы после опухолей предстательной железы и мочевого пузыря. Ежегодно в мире выявляют более 200 000 новых случаев ПКР, что составляет 2-3% в структуре онкологической заболеваемости. В России в 2009 г. выявлено 18 328 больных со злокачественными новообразованиями почки. По темпам прироста онкологической заболеваемости в России ПКР устойчиво занимает одно из ведущих мест (34,8%). В России в 2009 г. от ПКР умерли 8586 человек. Стандартизованные показатели заболеваемости и смертности населения России злокачественными опухолями почки составили соответственно 8,9 и 3,78 на 100 000 населения.
Согласно классификации ВОЗ, существует три основных гистологических варианта ПКР:
Среди папиллярного ПКР выделяют две подгруппы с различными исходами.
Современные морфологические, цитогенетические и молекулярные исследования позволили выделить также редко встречающиеся типы ПКР:
Этиология и патогенез [ править ]
• Наследственный характер. Наличие близких родственников с историей ПКР.
• Курение. Относится к умеренным факторам риска возникновения ПКР. Около 27-37% возникновения ПКР среди мужчин и 10-24% среди женщин обусловлено курением сигарет.
• Ожирение. У людей с высоким индексом массы тела риск развития ПКР повышен.
• Сопутствующие заболевания. В нескольких исследованиях отметили увеличение риска развития ПКР у больных, страдающих артериальной гипертензией, на 20%. Риск развития ПКР повышен также при терминальной стадии хронической почечной недостаточности.
• Лекарственные препараты. Риск развития ПКР у больных, получавших по разным показаниям мочегонные средства, увеличивается на 30%.
Одним из возможных патогенетических механизмов развития ПКР является инактивация гена Гиппеля-Линдау (VHL), в результате которой происходит накопление фактора, индуцируемого гипоксией (HIF), что приводит к сверхэкспрессии индуцируемых гипоксией генов и синтезу белков, таких как сосудисто-эндотелиальный фактор роста (VEGF, стимулятор ангиогенеза), тромбоцитсвязанный фактор роста (PDGF, улучшающий стабилизацию эндотелия), эритропоэтин, углеродистая ангидраза IX (СА IX), трансформирующий фактор роста (TGF-α, стимулирующий деление клеток), что приводит к росту клеток и активизации неоангиогенеза.
Клинические проявления [ править ]
В большинстве случаев (до 60%) ПКР протекает бессимптомно. Клинические проявления возникают в основном на поздней стадии. Симптомы ПКР делятся на ренальные и экстраренальные.
1. Ренальные симптомы. Образуют классическую триаду:
• пальпируемое образование в подреберье.
Такая клиническая картина в настоящее время встречается редко (15% больных) и характерна для запущенного опухолевого процесса.
2. Экстраренальные симптомы
Варикоцеле. Появляется у 3,3% мужчин с ПКР, что обусловлено сдавлением яичковой вены опухолью или ее перегибом вследствие смещения почки книзу.
Артериальная гипертензия. Непостоянный симптом, наблюдается у 15% больных, страдающих ПКР.
Паранеопластические синдромы. Наблюдаются более чем у половины больных. Встречаются артериальная гипертензия, эри-троцитоз, гиперкальциемия, гипертермия и амилоидоз (1,7%).
Физикальное обследование используют в случаях пальпируемой через брюшную стенку опухоли, при значительном увеличении затылочных и надключичных лимфатических узлов, неисчезающем варикоцеле или двустороннем отеке нижних конечностей, что свидетельствует об опухолевой инвазии нижней полой вены. Результаты физикального обследования, как правило, становятся предпосылкой дальнейшего дообследования.
Злокачественное новообразование почки, кроме почечной лоханки: Диагностика [ править ]
Наиболее часто применяют следующие лабораторные тесты.
Ультразвуковое исследование органов брюшной полости и забрюшинного пространства. Позволяет выявить объемное образование почки, провести дифференциальную диагностику с кистозным образованием и солидной опухолью, оценить состояние зон регионарного метастазирования, определить протяженность опухолевого тромбоза нижней полой вены и выявить распространенность поражения печени при распространенном опухолевом процессе, а также провести интраоперационную оценку локализации и размеров новообразования при выполнении резекции почки. Оценка уровня опухолевого тромбоза выполняется с помощью УЗИ с допплеровским картированием.
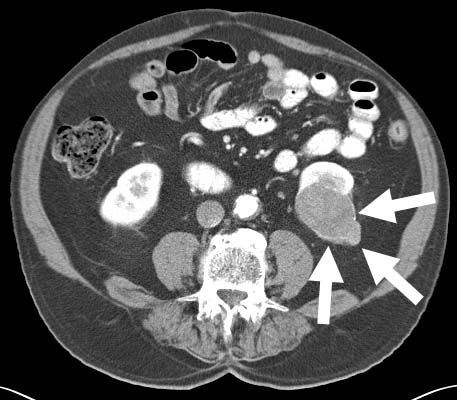
Компьютерная томография брюшной полости с контрастированием. Позволяет оценить распространенность и локализацию опухолевого процесса, состояние зон регионарного метастазирования, вовлечение чашечно-лоханочной системы, метастатическое поражение печени, вовлечение надпочечников, распространение опухоли на почечную вену, нижнюю полую вену.
Динамическая нефросцинтиграфия. Проводится путем непрямой ангиографии для предоперационной оценки функции почек.
Рентгенография грудной клетки. Рутинное исследование для оценки состояния легких. При подозрении на метастатический процесс выполняют КТ грудной клетки.
Остеосцинтиграфия костей скелета и КТ головного мозга. Выполняют соответственно при подозрении на метастатическое поражение костей или головного мозга (клинические данные и результаты лабораторных исследований).
Дифференциальный диагноз [ править ]
Дифференциальный диагноз при опухоли почки проводят с солитарной кистой, поликистозом, гидронефрозом, нефроптозом, карбункулом почки, пионефрозом, опухолью забрюшинного пространства и другими заболеваниями, при которых почка увеличивается и меняет свою конфигурацию.
Злокачественное новообразование почки, кроме почечной лоханки: Лечение [ править ]
Улучшение общей, опухолеспецифической и безрецидивной выживаемости, улучшение качества жизни больных ПКР.
Показания к госпитализации
Наличие удалимого опухолевого образования, отсутствие противопоказаний к проведению одного из вариантов лечения, согласие больного на проведение предлагаемого варианта лечения.
А. Хирургическое лечение
а) Лечение локализованных опухолей
Основные показания к нефрэктомии.
• Локализованный опухолевый процесс (T1-2N0M0), опухоль размерами более 4 см.
• Местнораспространенный опухолевый процесс (T3-4N0-1M0).
• Опухолевая инвазия почечной и нижней полой вены (T3b-cN0M0).
Паллиативная нефрэктомия показана больным диссеминированным ПКР с целью уменьшения интоксикации, снижения интенсивности болевого синдрома, купирования профузной макрогематурии, а также больным, получающим иммунотерапию или таргетную терапию.
Принципы выполнения радикальной нефрэктомии включают раннюю перевязку почечной артерии и вены, удаление почки вместе с окружающей паранефральной клетчаткой, удаление ипсилатерального надпочечника и выполнение регионарной лимфаденэктомии. Объем лимфодиссекции при почечно-клеточном раке определяется особенностями лимфатической системы и частотой развития метастазов в различных группах лимфатических узлов. Выявление регионарных метастазов снижает выживаемость больных до 5-30%. По данным крупного проспективного рандомизированного исследования, частота выявления микрометастазов в клинически негативных лимфатических узлах при операбельном ПКР (T1-3N0M0 составляет 3,3%. В связи с крайне низкой частотой метастатического поражения лимфатических узлов, увеличение которых не выявлено современными радиологическими методами, лимфаденэктомия не показана всем больным с неопределяемыми лимфатическими узлами.
Частота метастазов ПКР в ипсилатеральный надпочечник составляет 1,2-10,0%. Адреналэктомия как этап радикальной нефрэктомии производится с целью удаления микрометастазов в надпочечник. В настоящее время адреналэктомия не рекомендуется для рутинного использования при локализованном ПКР ранних стадий при отсутствии вовлечения надпочечника по данным предоперационного обследования или выявления его увеличения во время операции.
Показания к лапароскопической радикальной нефрэктомии могут быть расширены у отобранных больных с опухолями больших размеров (>7 см, рТ2), при опухолевом тромбозе почечной вены, при необходимости выполнения циторедуктивной нефрэктомии, а также при ограниченной инвазии опухоли в поясничную мышцу или диафрагму, показаниях к лимфаденэктомии у пациентов с небольшими лимфатическими узлами, при наличии сопутствующих заболеваний, ожирении и после операций на органах брюшной полости. Частота осложнений открытой, с ручным пособием (hand-assisted), и лапароскопической радикальных нефрэктомий практически не различается (10, 17 и 12% соответственно).
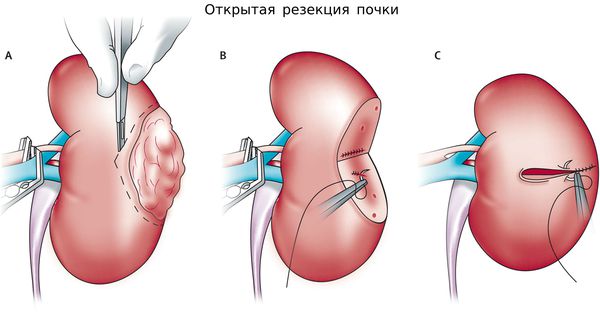
б) Органосохраняющее лечение при раке почки.
• высокая концентрация скорректированного кальция в сыворотке крови (>10 мг/дл);
• уровень гемоглобина Профилактика [ править ]
Первичной профилактики не существует. Вторичная профилактика заключается в тщательном динамическом обследовании после проведенного лечения.
Больным ПКР после хирургического лечения рекомендовано обследование для выявления регионального или отдаленного ме-тастазирования и назначения лечения, когда это необходимо.
Прочее [ править ]
Синонимы: опухоль Вильмса, эмбриональная опухоль почки
Определение и общие сведения
Нефробластома является наиболее частой злокачественной опухолью почек у детей, связана с аномальной пролиферацией клеток, которые напоминают клетки почки эмбриона.
Ежегодная заболеваемость оценивается примерно в 1/10 000 родов, затрагивает как мальчиков, так и девочек.
Этиология и патогенез
В 99% случаев нефробластома (опухоль Вильмса) является спорадическим заболеванием. В 10% случаев ей сопутствуют ряд врожденных аномалий (аниридия, гемигипертрофия, генитальные дефекты) или она является частью специфических синдромов (синдромы Беквита-Видемана, Дениса-Драша, WAGR синдром и синдром Перлмана). Генетические аномалии, обнаруженные в разных хромосомных областях включают 11p13 (содержащий ген WT1), 11p15.5 (содержащий ген H19), 16q, 1p, 1q и 17p. Семейные формы опухоли Вильмса очень редки (1% случаев) и передаются аутосомно-доминантно.
Нефробластома (опухоль Вильмса) в основном поражает детей в возрасте от 1 до 5 лет, но 15% случаев нефробластомы встречаются в возрасте до 1 года и 2% после 8 лет. Взрослые формы патологии очень редки. Часто присутствует абдоминальные массы (в большинстве случаев одностороннии). Пациенты иногда демонстрируют боль в животе (около 10% случаев), повышение АД, лихорадку (20% случаев), гематурию и анемию. Прогрессирование заболевания происходит очень быстро, с региональным распространением в забрюшинном пространстве, лимфатических узлах, сосудах (почечной вене и нижней полой вене), в брюшной полости в случаях разрыва опухоли и с высокой вероятности метастазов в легких и печени.
Диагноз основан на данных КТ или МРТ. Концентрация метаболитов катехоламинов в моче в норме.
Дифференциальный диагноз включает в себя другие опухоли почек у детей, такие как мезобластная нефрома (особенно у младенцев), светлоклеточная саркома, нейробластома, рабдоидную опухоль и метанефрические стромальные опухоли.
Лечение является многопрофильным и может включать химиотерапию и хирургическую операцию с лучевой терапией или без нее. Химиотерапия позволяет провести предоперационное уменьшение размера опухоли и уничтожение метастазов. Как правило выполняют полную нефрэктомию. Нефробластома может быть подтверждена при микроскопическом исследовании, что также позволяет оценить стадию опухоли в почках. Это, в свою очередь, определяет выбор метода послеоперационной химиотерапии. Радиотерапия показана для наиболее обширных случаев или случаев с наименее благоприятной гистологией.
В большинстве случаев прогноз благоприятный с выживаемостью более 90%. Взрослые формы опухоли Вильмса имеют одинаковый прогноз с детскими и должны лечиться по тем же методикам, даже если взрослые пациенты переносят химиотерапию хуже, чем дети.
Светлоклеточная саркома почек
Светлоклеточная саркома почек является редкой первичной генетической опухолью почек, обычно характеризуется односторонней, однородной, морфологически разнообразной опухолью, которая возникает из мозгового вещества почки и имеет тенденцию к сосудистому вторжению.
Клинически светлоклеточная саркома почек проявляется абдоминальной массой, болью в животе, гематурией, анемией и/или утомляемостью. Метастатическое распространение на лимфатические узлы, кости, легкие, забрюшинное пространство, головной мозг и печень является распространенным явлением во время диагностики заболевания, поэтому могут также присутсвовать боли в костях, кашель или неврологические симтомы. Сообщалось также о метастазах в череп, шею, носоглотку, подмышечную область, глазницы и эпидуральное пространство.
Карцинома собирательной системы
Синонимы: карцинома почечных канальцев Беллини, карцинома трубочек Беллини, карцинома Беллини
Карцинома собирательной системы является редким, агрессивным вариантом карциномы почек, которая происходит из эпителия дистальных коллекторных каналов и обычно проявляется гематурией, болями в боку, пальпируемой абдоминальной массой или неспецифическими симптомами, такими как утомляемость, потеря веса или лихорадка.
Пациенты часто бессимптомны в течение длительных периодов времени, поэтому карцинома Беллини часто локально распространена или метастазирует на момент постановки диагноза. В случаях метастатического распространения карцинома Беллини может сопровождаться болями в костях, кашлем, одышкой, пневмонией или неврологическим дефектом.
Что такое рак почки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лелявина Кирилла Борисовича, уролога со стажем в 28 лет.
Определение болезни. Причины заболевания
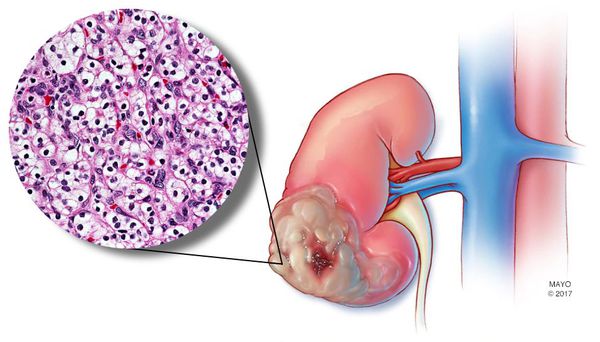
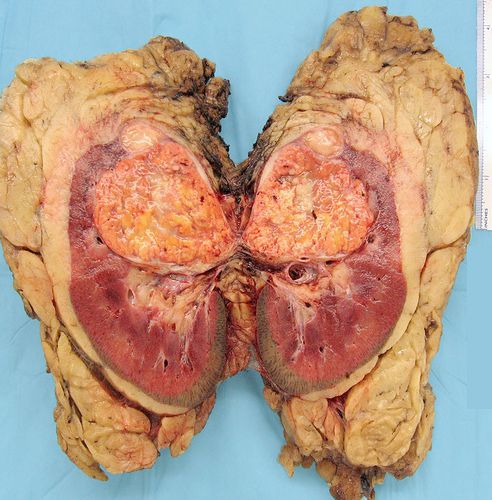
Рак почки (РП) — онкологическое заболевание, при котором возникает злокачественное новообразование, способное поразить как одну, так и обе почки. Почечно-клеточный рак — самый распространённый гистологический тип данного заболевания. Он характеризуется неконтролируемым ростом раковых клеток и метастазами — распространением злокачественных клеток в другие отделы и органы.
Раковые клетки провоцируют разрушение здоровой почечной ткани, за счёт которой в дальнейшем они растут. Токсины, выделяемые в процессе роста опухоли, приводят к отравлению организма, которое может закончиться летальным исходом. Так, примерно 40% больных с диагнозом почечно-клеточный рак умирают из-за прогрессирования заболевания, поэтому данная опухоль причисляется к самым смертоносным злокачественным новообразованиям.
Как часто встречается рак почки
Ежегодное увеличение заболеваемости РП на мировом уровне происходит из-за увеличения продолжительности жизни и совершенствования методов диагностики (УЗИ, КТ). Каждый год РП заболевает более 20 тысяч россиян, 64 тысячи американцев, 10 тысяч людей, проживающих в Великобритании. Ещё большее число человек, страдающих РП, зарегистрировано в Германии и Скандинавии. В Белоруссии и Чехии диагностировано примерно 1,5 тысячи заболевших.
В 2016 году заболеваемость РП отмечалась у 4,8% мужского и 3,3% женского населения относительно общей структуры злокачественных заболеваний. [2] Чаще всего при диагностике выявляется первая и вторая стадия рака. Лица мужского пола относятся к группе онкологического риска, так как вероятность развития РП у них в два раза выше, чем у представительниц женского пола. В рейтинге распространённых заболеваний среди мужчин почечно-клеточный рак занимает восьмое место.
Согласно наблюдениям, РП чаще возникает среди городского населения, чем у сельских жителей. В России в 2016 году средний возраст пациентов с диагнозом РП, установленным впервые в жизни, составил 62,3 года, а возраст, в котором болезнь достигает своего пика, находился в пределе 60-70 лет. [2]
Рак почки у детей
Из всех злокачественных опухолей почек у детей наиболее часто встречается эмбриональная нефробластома или опухоль Вильмса. На её долю приходится примерно 90 % случаев всех опухолей почек у детей.
Факторы риска
На данный момент достоверные причины рака почки не установлены, однако достаточно точно определены факторы риска, влияющие на развитие онкологического заболевания. К ним относятся: [1] [6]
При умеренном потреблении алкоголя возникает защитный эффект (механизм не установлен). [9] Нефросклероз является фоновым заболеванием, способствующим развитию почечно-клеточного рака. На развитие нефросклероза влияет хронический пиелонефрит, поликистоз, хроническая болезнь почек, а также сахарный диабет.
Раннее выявление факторов риска позволяет сформировать определенные группы и на раннем этапе провести мероприятия по профилактике заболевания.
Симптомы рака почки
Как правило, злокачественные новообразования в почке клинически не проявляются вплоть до самых поздних стадий рака. [1] [3] [6] Большинство злокачественных опухолей диагностируется случайно во время УЗИ (ультразвукового исследования), при этом общее состояние пациента вполне благополучное, и клинические проявления РП отсутствуют.
У 15% пациентов с РП отмечается артериальная гипертензия. [6] Типичные симптомы РП — гематурия, пальпируемая опухоль, боль в пояснице — в последнее время стали встречаться реже (6-10%).
Приблизительно у 25% больных с диагнозом почечно-клеточный рак обнаруживаются так называемые паранеопластические синдромы. [4] Чаще всего возникают синдромы:
Некоторые пациенты отмечают внезапное появление крови в моче (гематурия). Возникновение боли в спине может свидетельствовать о прорастании опухоли почки в соседние отделы организма или распространении процесса на мочеточник. Иногда удаётся прощупать уплотнение в животе, наблюдается похудание, общая слабость, повышенная утомляемость и ночная потливость. Перечисленные признаки появляются постепенно. Поэтому необходимо регулярно выполнять УЗИ и периодически сдавать кровь и мочу на анализ.
При образовании опухолевого тромбоза нижней полой вены существует вероятность возникновения синдрома сдавления нижней полой вены: отекают нижние конечности, расширяются подкожные вены, образуется тромбоз глубоких вен нижних конечностей, у 3,3% появляется варикоцеле.
Признаки рака почки у детей
Нефробластома у детей часто выявляется случайно при осмотре живота. К её признакам относятся:
Патогенез рака почки
Большинство канцерогенов и веществ, влияющих на развитие почечно-клеточного рака, выводятся через мочевую систему. На первом месте среди таких веществ находится табак (около 70% больных РП — курильщики со стажем). Другие два фактора возникновения рака — ожирение и хронически повышенное артериальное давление.
Опухоль образуется ввиду бесконтрольного деления раково-изменённой клетки. При этом новообразование растёт, увеличивается в размерах, выходя за пределы почки: через кровоток и лимфы проникает в другие органы, лёгкие, кости и мозг. В связи с этим на медицинских конгрессах, конференциях, симпозиумах звучит одна и та же мысль: раковая опухоль ждать не любит, время работает против пациента. Поэтому так важно проводить профилактическую диагностику заболевания и своевременную терапию в случае обнаружения опухоли.
Классификация и стадии развития рака почки
Из-за многообразия причин образования РП, различной морфологии и гистологии новообразования возникло несколько классификаций РП.
По классификаций ВОЗ (Всемирная организация здравоохранения) [7] новообразования в почке бывают:
Злокачественные опухоли, в свою очередь, могут быть: [8]
TNM-классификация РП
Последняя версия данной международной классификации, систематизирующей стадии рака почки, опубликована в 2017 году. [4] [6]
Как определить стадию рака почки
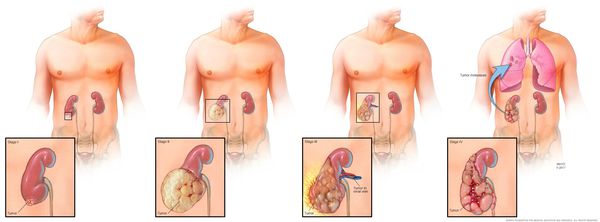
По типу опухоли, её скорости распространения и роста, особенностям взаимодействия новообразования с другими органами и отделами организма выделяют следующие стадии РП:
Tх — оценка первичной опухоли невозможна;
Т0 — признаки первичной опухоли отсутствуют;
T1 — новообразование до 7 см, не выходящее за пределы почки:
T2 — новообразование более 7 см, локализующееся в почке:
T3 — новообразование прорастает в надпочечники, околопочечные ткани или венозную систему, но не выходит за пределы капсулы, которая окружает почку (фасция Герота):
T4 — опухоль разрастается за пределы фасции Герота и поражает другие органы и отделы организма.
По наличию/отсутствию метастаз в лимфоузлах различают такие стадии:
По наличию/отсутствию метастаз в других органах и отделах выделяют:
Существует более упрощённая версия TMN-классификации, в которой РП делится на четыре стадии:
Осложнения рака почки
Метастазы рака почки (вторичные очаги болезни) — самые опасные осложнения почечно-клеточного рака К сожалению, они возникают почти у каждого четвёртого больного. Не смотря на выполненную радикальную операцию по удалению поражённого органа, вторичные очаги РП вновь возникают в 30% случаев.
Клинические признаки метастазов рака пзависят от органов-мишеней и тканей, в которых возникли вторичные очаги:
Диагностика рака почки
Зачастую РП долгое время протекает бессимптомно, давая о себе знать только на поздних стадиях, при этом скрининговое (массовое) обследование на наличие почечно-клеточного рака, к сожалению, в большинстве случаев не проводится. [1] [3] [6] Поэтому необходимо проходить профилактическую диагностику. Для это существует ряд разнообразных методов диагностики.
Роль физикального осмотра при РП ограничена, так как данный метод не всегда позволяет врачу выявить признаки данной болезни. Преимущественно пациент узнаёт о почечно-клеточном раке случайно после результатов УЗИ или компьютерной томографии (КТ), которые требовались для диагностики заболеваний почек или других органов.
КТ с внутривенным введением контраста — «золотой стандарт» диагностики РП, который способен определить размер опухоли, её расположение, стадию РП, наличие поражения лимфоузлов и разрастания в органах, расположенных рядом, а также метастазы в чашечно-лоханочной системе, брюшной полости, почечной и нижней полой вены. [1] [3] [4] Сегодня наиболее часто применяется мультиспиральная КТ с введением контраста (точность диагностики — 95%).
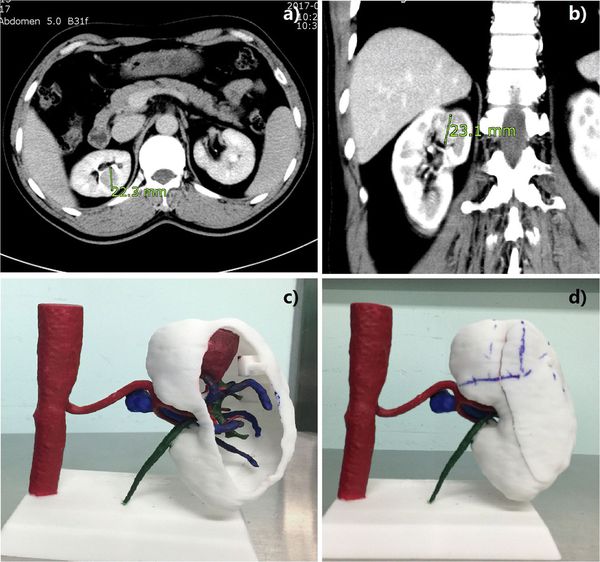
3D-компьютерное моделирование развития опухоли и виртуальное планирование операции — новейшие методики диагностики РП. Они помогают провести органосохраняющие и органоуносящие операции, а также подготовиться к нефрэктомии. Задачи 3D-компьютерного моделирования заключаются:
Магнитно-резонансная томография (МРТ) — не столь распространённый метод диагностики опухоли, по сравнению с КТ. МРТ используется только в том случае, если проведение КТ противопоказано.
Рентгенография органов грудной клетки и остеосцинтиграфия позволяет обнаружить метастазы в лёгких и костях.
С помощью анализа мочи можно выявить присутствие крови в ней, а с помощью анализа крови — наличие косвенных признаков РП (анемия, повышенный уровень щелочной фосфатазы и мочевины и др.).
Биопсия опухоли требуется для того, чтобы подтвердить диагноз и определить дальнейшую тактику лечения. Однако иногда данный метод может быть неинформативным, поэтому он проводится довольно редко.
Почечную ангиографию проводят в случае планирования эмболизации почечных артерий.
Лечение рака почки
Тактику лечения больного РП можно выбрать только после того, как установлен диагноз и определена сталия развития опухоли. При этом врач обязательно должен учитывать возраст больного, его общее состояние, распространённость метастазов. Лечение почечно-клеточного рака может осуществляться хирургическим и химиотерапевтическим методом, с помощью иммунной терапии, лучевой и гормональной терапии.
Хирургический метод
Доступны лапароскопические и роботизированные хирургические методы. Выбор одного из них зависит от объёма опухоли. Различают два вида операции: органоуносящий и органосохраняющий.
В 1961 году Чарльз Робсон сформулировал идею о применении радикальной нефрэктомии при лечении рака почки. Данный метод заключался в удалении почки и окружающей её клетчатки, не выходя за пределы фасции Герота, также при этом происходит удаление надпочечника (адреналэктомия) и регионарных лимфоузлов (расширенная лимфаденэктомия) через торакоабдоминальный доступ.
Всегда ли нужна операция при раке почки
Оперативное вмешательство по-прежнему остается единственным способом избавления от почечно-клеточного рака. [1] [3] [4]
Однако стоит учитывать, что радикальная нэфректомия уже не является оптимальным методом лечения малых почечных новообразований, а расширенную лимфаденэктомию перестали применять в случаях удаления почки, поражённой раком (в соответствии с последними рекомендациями EAU — Европейской ассоциации урологов). Поэтому на сегодняшний день нефрэктомию не считают «золотым стандартом» лечения РП. [4] Удаление надпочечников при нефрэктомии не обязательно, так как по статистике опухоль в надпочечнике возникает достаточно редко (в 19% случаев) и в основном является доброкачественной. А метастазы в надпочечнике встречается лишь у 1,5% пациентов с РП. Сегодня возможно сохранение надпочечника, ориентируясь на результаты мультиспиральной КТ и интраоперационную ревизию. [4]
Согласно тем же рекомендациям EAU лапароскопическая нефрэктомия показана при стадии онкологического процесса почки T2 и при интраренальных малых новообразованиях, когда органосохраняющая операция не выполнима. [6] Расширенную нефрэктомию целесообразно выполнять при опухолевом тромбозе.
Следует отметить, что категория опухоли почки T1 достаточно гетерогенна, так как среди данных опухолей насчитывается 20% доброкачественных опухолей, 20% агрессивных форм рака и 60% опухолей низкого злокачественного потенциала. Поэтому современная онкоурология предлагает большой выбор малоинвазивных хирургических вмешательств: [6]
В зависимости от распространённости опухоли применяются следующие методы лечения рака почки:
Иммунная терапия
Уничтожать раковые клетки способны иммунотерапевтические препараты:
Цитокины — вещества, подобные природным протеинам-активаторам иммунной системы. Такой препарат этой группы как интерлейкин-2 (IL-2) часто используется при лечении рака почки. Он стимулирует рост и активирует Т-лимфоциты (иммунные клетки), которые способствуют разрушению раковых клеток. Но у данного препарата есть серьёзные побочные эффекты. Более эффективным цитокином считается интерферон альфа-2а. При этом совместное применение этого и вышеуказанного препарата поможет достичь максимального эффекта от лечения. Применение ингибиторов контрольных точек иммунитета организм пациента переносит достаточно хорошо, при этом побочные эффекты почти не возникают. [6]
Таргетная терапия лекарственными препаратами воздействует на определённые биологические мишени и факторы, способствующие росту опухоли почки. Уникальность таргетных препаратов — в их целевом воздействии на поражённые клетки организма и минимальном влиянии на общее состояние пациента. Они наименее токсичны. Помимо вышеперечисленного были изобретены такие препараты, как ингибиторы ангиогенеза, способствующие лечению метастазов при почечно-клеточном раке. К ним относятся сунитиниб, сорафениб и др. Они препятствуют формированию новых микрососудов.
Химиотерапия
Химиотерапевтические препараты обычно не являются препаратом первой линии при лечении почечно-клеточного рака, но они могут быть рекомендованы, если другие варианты терапии не дают адекватных результатов. Данный метод применяется до и после проведения операции. В частности при РП используются следующие препараты, препятствующие развитию опухоли: метотрексат, винбластин, доксорубицин, цисплатин, комбинация гемцитабина с препаратами платины. Однако следует признать, что ни одно из этих средств не является достаточно эффективным при лечении почечно-клеточного рака. [6]
Лучевая терапия
Данный метод следует применять для снижения риска развития повторного появления локальной формы РП после проведения операции. Чаще всего лучевая терапия при почечно-клеточном раке предназначена для улучшения качества жизни пациента. Например, она снижает болевые симптомы при возникновении метастазов в костях (примерно в 80% случаев). Дозы облучения при этом могут быть следующими:
Гормональная терапия
Гормонотерапия замедляет рост клеток опухоли. Для этого используются такие гормональные препараты как медроксипрогестерон, тамоксифен.
Эффективное лечение РП предполагает использование нескольких терапевтических методов Однако самый эффективный — хирургическое вмешательство.
Лечение рака почки у детей
Лечение детей с нефробластомой комбинированное — состоит из операции и химиотерапии. Чаще сперва проводят курс химиотерапии, чтобы уменьшить размер опухоли и сделать её более операбельной. Иногда лечение сразу начинается с операции. Её цель — удалить опухоль и возможные метастазы. Как правило, после операции продолжают (или начинают) химиотерапию.
Шансы вылечить ребёнка от нефробластомы очень велики. Прогноз у детей, больных нефробластомой, зависит от стадии заболевания и гистологического варианта опухоли.
Прогноз. Профилактика
Благоприятность прогноза РП зависит от того, насколько рано его обнаружили:
Сколько живут после операции при раке почки
Согласно мировой статистике, пятилетняя выживаемость пациентов с РП, перенёсших оперативное лечение составляет:
К сожалению, на данный момент эффективные профилактические методы при РП не разработаны. [6] Однако предупредить появление РП может отказ от курения, контроль веса и правильно питание (при этом в рационе должны преобладать продукты, содержащие белки, а также фрукты и овощи).