жкб состояние после холецистэктомии код по мкб 10
Постхолецистэктомический синдром
Рубрика МКБ-10: K91.5
Содержание
Определение и общие сведения [ править ]
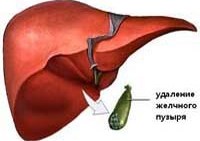
У большинства больных желчнокаменной болезнью оперативное лечение приводит к выздоровлению и полному восстановлению трудоспособности. Иногда у пациентов сохраняются некоторые симптомы болезни, бывшие у них до операции, или появляются новые. Причины этого весьма разнообразны, тем не менее данное состояние больных, перенесших холецистэктомию, объединяют собирательным понятием «постхолецистэктомический синдром». Термин неудачен, т.к. далеко не всегда удаление желчного пузыря служит причиной развития болезненного состояния пациента.
Этиология и патогенез [ править ]
Основные причины так называемого постхолецистэктомического синдрома:
• органические изменения в желчных путях: оставленные при холецистэктомии конкременты в желчных протоках (так называемые забытые камни); стриктура большого сосочка двенадцатиперстной кишки или терминального отдела общего желчного протока; длинная культя пузырного протока или даже оставленная при операции часть желчного пузыря, где вновь могут образовываться конкременты; ятрогенные повреждения общего печеночного и общего желчного протоков с последующим развитием рубцовой стриктуры (эта группа причин связана как с дефектами оперативной техники, так и с недостаточным интраоперационным исследованием проходимости желчных протоков);
• заболевания органов гепатопанкреатодуоденальной зоны: хронический гепатит, панкреатит, дискинезия желчных протоков, перихоледохиальный лимфаденит.
Лишь болезни второй группы прямо или косвенно связаны с выполненной ранее холецистэктомией. Другие причины возникновения синдрома обусловлены дефектами дооперационного обследования больных и своевременно не диагностированными заболеваниями системы органов пищеварения.
В выявлении причин, приведших к развитию постхолецистэктомического синдрома, помогают тщательно собранный анамнез заболевания, данные инструментальных методов исследования органов пищеварительной системы.
Клинические проявления [ править ]
Клинические проявления постхолецистэктомического синдрома многообразны, но неспецифичны.
Клинические признаки постхолецистэктомического синдрома иногда появляются сразу же после операции, но возможен и «светлый промежуток» различной длительности до появления первых его симптомов.
Постхолецистэктомический синдром: Диагностика [ править ]
Инструментальные методы диагностики постхолецистэктомического синдрома
Из неинвазивных диагностических методов следует прежде всего назвать трансабдоминальную ультрасонографию, выявляющую холедохолитиаз (резидуальные и рецидивные камни холедоха, в том числе вколоченные в ампулу БДС). Она позволяет оценить анатомическую структуру печени и поджелудочной железы, выявить дилатацию общего желчного протока.
Диагностические возможности ультразвуковой (УЗ) диагностики могут быть повышены при использовании эндоскопической ультрасонографии (ЭУС) и функциональных УЗ-проб (с «жировым» пробным завтраком, с нитроглицерином). Под контролем УЗИ проводят такие сложные диагностические манипуляции, как тонкоигольная прицельная биопсия поджелудочной железы или наложение чрескожной чреспеченочной холангиостомы.
Эндоскопия верхних отделов пищеварительного тракта определяет наличие патологических процессов в пищеводе желудке, ДПК и позволяет провести их дифференциальную диагностику с использованием прицельной биопсии и последующим гистологическим изучением биоптатов; выявляет дуодено-гастральный и гастро-эзофагеальный рефлюксы.
Дифференциальный диагноз [ править ]
Постхолецистэктомический синдром: Лечение [ править ]
При функциональных (истинных) формах постхолецистэктомического синдрома используют консервативные методы лечения. Больные должны соблюдать диету в пределах лечебных столов № 5 и № 5-п (панкреатический) с дробным приемом пищи, что должно обеспечить отток желчи и предупредить возможность холестаза. Важен отказ от вредных привычек (курение, злоупотребление алкоголем и т.п.).
При органических поражениях желчных протоков больным показана повторная операция. Характер ее зависит от конкретной причины, вызвавшей постхолецистэктомический синдром. Как правило, повторные операции на желчных путях сложны и травматичны, требуют высокой квалификации хирурга. При длинной культе пузырного протока или оставлении части желчного пузыря их удаляют, в случае холедохолитиаза и стеноза большого сосочка двенадцатиперстной кишки выполняют те же операции, что и при осложненном холецистите. Протяженные посттравматические стриктуры внепеченочных желчных путей требуют наложения билиодигестивных анастомозов с выключенной по Ру петлей тощей кишки или с двенадцатиперстной кишкой.
Профилактика [ править ]
В профилактике постхолецистэктомического синдрома ведущая роль принадлежит тщательному обследованию больных до операции, выявлению сопутствующих заболеваний органов пищеварительной системы и их лечению в до- и послеоперационном периодах. Особое значение имеет тщательное соблюдение техники оперативного вмешательства с исследованием состояния внепеченочных желчных путей.
Постхолецистэктомический синдром
Постхолецистэктомический синдром – специфический симптомокомплекс, обусловленный перенесенной холецистэктомией и связанными с этим изменениями функционирования желчевыделительной системы. К проявлениям постхолецистэктомического синдрома относятся рецидивирующие болевые приступы, диспепсические расстройства, диарея и стеаторея, гиповитаминоз, снижение массы тела. Для выявления причин синдрома проводится УЗИ и МСКТ брюшной полости, фиброгастродуоденоскопия, РХПГ. Лечение постхолецистэктомического синдрома может быть консервативным (щадящая диета, прием спазмолитиков и ферментов) и хирургическим (дренирование желчных протоков, эндоскопическая сфинктеропластика и др.).
МКБ-10
Общие сведения
Постхолецистэктомический синдром – это комплекс клинических симптомов, развивающийся вследствие оперативного удаления желчного пузыря. В группу пациентов с постхолецистэктомическим синдромом не входят больные, у которых проведена холецистэктомия с погрешностями, остались камни в желчных протоках, развился послеоперационный панкреатит, сопровождающийся сдавлением общего желчного протока, холангит.
Постхолецистэктомический синдром встречается в среднем у 10-15% пациентов (при этом в разных группах этот показатель доходит до 30%). У мужчин он развивается практически в два раза реже, чем у женщин. Постхолецистэктомический синдром может развиться сразу после проведения оперативного удаления желчного пузыря, а может проявиться спустя длительное время (несколько месяцев, лет).
Причины
Основным патогенетическим фактором развития постхолецистэктомического синдрома является нарушение в билиарной системе – патологическая циркуляция желчи. После удаления желчного пузыря, являющегося резервуаром для вырабатываемой печенью желчи и участвующего в своевременном достаточном ее выделении в двенадцатиперстную кишку, привычный ток желчи изменяется. В некоторых случаях нормальное снабжение кишечника желчью не удается обеспечить. Окончательный механизм этих нарушений еще недостаточно изучен.
Факторами, способствующими развитию постхолецистэктомического синдрома, могут быть имеющие место дискинезии желчевыводящих путей, спазм сфинктера Одди (мышечного образования в месте впадения общего желчного протока в двенадцатиперстную кишку), оставшийся после операции пузырный проток значительной длины. Иногда причинами возникновения этого синдрома может быть выраженная послеоперационная боль и скопление жидкости в области произведенной операции. Только в 5% случаев причину развития постхолецистэктомического синдрома выявить не удается.
Симптомы постхолецистэктомического синдрома
Данный симптомокомплекс может проявляться сохранением клинических проявлений, имевших место до операции, в той или иной степени выраженности (чаще всего менее выраженных, но иногда отмечают и усиление дооперационной клиники). Иногда после холецистэктомии возникают новые симптомы.
Основной симптом – болевой. Боль может быть как режущей, так и тупой, различной степени интенсивности. Встречается приблизительно в 70% случаев. Вторым по распространенности является диспепсический синдром – тошнота (иногда рвота), вздутие и урчание в животе, отрыжка с горьким привкусом, изжога, диарея, стеаторея. Секреторные нарушения приводят к нарушению всасывания пищи в 12-перстной кишке и развитию синдрома мальабсорбции. Следствием этих процессов служат гиповитаминоз, снижение массы тела, общая слабость, ангулярный стоматит.
Также может подниматься температура тела, возникать желтуха (иногда проявляется только субиктеричностью склер). Постхолецистэктомический синдром может принимать различные клинические формы, проявляясь ложными и истинными рецидивами камнеобразования холедоха, стриктурами общего желчного протока, стенозирующим папиллитом, спаечным процессом в подпеченочном пространстве, холепанкреатитом, билиарными гастродуоденальными язвами.
Диагностика
В ряде случаев диагностирование развивающегося постхолецистэктомического синдрома бывает затруднено сглаженной, слабо выраженной клинической картиной. Для получения полноценной медицинской помощи пациенту в послеоперационном периоде и в дальнейшей жизни без желчного пузыря необходимо внимательно относиться к сигналам своего организма и однозначно сообщать об имеющихся жалобах своему врачу. Необходимо помнить, что постхолецистэктомический синдром – это состояние, требующее выявления причин его возникновения и соответствующей этиологической терапии.
Для выявления состояний, приведших к развитию постхолецистэктомического синдрома, назначают лабораторные исследования крови, чтобы обнаружить возможный воспалительный процесс, а также инструментальные методики, направленные на диагностирование патологий органов и систем, как непосредственно оказывающих влияние на работу билиарной системы, так и опосредованно действующих на общее состояние организма.
Спиральная компьютерная томография (МСКТ) и магнитно-резонансная томография (МРТ печени) максимально точно визуализирует состояние органов и сосудов брюшной полости, также информативной методикой является УЗИ брюшной полости. Эти методы могут выявить присутствие конкрементов в желчных протоках, послеоперационное воспаление желчных путей, поджелудочной железы.
При рентгенографии легких исключают заболевания легких и средостения (которые могут быть причиной болевого синдрома), рентген желудка с контрастным веществом может помочь выявить наличие язв и непроходимости в желудочно-кишечном тракте, рефлюкса.
Для исключения происхождения симптомов в результате иных заболеваний пищеварительного тракта, производят эндоскопическое исследование желудка (гастроскопия) и двенадцатиперстной кишки (фиброгастродуоденоскопия). Нарушения в циркуляции желчи выявляют с помощью радионуклеидного исследования – сцинтиграфии. При этом в организм вводится специфический маркер, который скапливается в желчи.
Одним из самых информативных методов, позволяющих изучить состояние протоков билиарной системы является РХПГ (эндоскопическая ретроградная панкреатохолангиография). В ходе этого исследования выявляются нарушения тока желчи, отмечают состояние желчных путей, протоков, ампулы Фатерова сосочка, выявляют мелкие конкременты, отмечают скорость выделения желчи. Также можно произвести манометрию сфинктера Одди и общего желчного протока.
Во время проведения РХПГ возможно осуществить некоторые лечебные мероприятия: удалить имеющиеся в протоках камни, расширить просвет желчных путей в местах сужений, произвести сфинктеротомию при стойком спазме. Однако стоит помнить, что в некоторых случаях эндоскопия желчных протоков способствует возникновению панкреатита. Для исключения патологии сердца используют ЭКГ.
Лечение постхолецистэктомического синдрома
Методы лечения постхолецистэктомического синдрома напрямую зависят от причин его развития. В том случае, если данный синдром является следствием какой-либо патологии органов пищеварения, лечение осуществляют согласно рекомендациям по терапии данной патологии.
Лечение, как правило, включает в себя щадящую диету: соблюдение режима питания – еда небольшими порциями 5-7 раз в день, пониженное суточное содержание жиров (не более 60 грамм), исключение жареных, кислых продуктов, острой и пряной пищи, продуктов, обладающих желчегонной активностью, раздражающих слизистые оболочки элементов, алкоголя. При выраженном болевом синдроме для его купирования применяют дротаверин, мебеверин. Лекарственные средства назначаются гастроэнтерологом в соответствии с принципами медикаментозного лечения основной патологии.
Хирургические методы лечения направлены на дренирование и восстановление проходимости желчных протоков. Как правило, проводится эндоскопическая сфинктеропластика. При неэффективности производят диагностическую операцию для детального изучения брюшной полости на предмет вероятных причин развития синдрома.
Профилактика и прогноз
В качестве профилактики постхолецистэктомического синдрома можно отметить меры по своевременному выявлению различных сопутствующих заболеваний, могущих послужить причиной развития нарушений циркуляции желчи: полное и тщательное комплексное обследование печени, поджелудочной железы, желчевыводящих путей, пищеварительного тракта, сосудистой системы брюшной полости при подготовке к операции.
Прогноз излечения от постхолецистэктомического синдрома связан с излечением от основного заболевания, послужившего причиной развития симптомокомплекса.
Хронический калькулезный холецистит
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Утвержден протоколом заседания
Экспертной комиссии по вопросам развития здравоохранения МЗ РК
№23 от 12.12.2013
Название протокола – Хронический калькулезный холецистит
Код протокола –
Код(ы) МКБ-10
К 80.1 Камни желчного пузыря с другим холециститом
Сокращения
ЖКБ Желчнокаменная болезнь
ЖП Желчный пузырь
ХП Хронический панкреатит
ПЖ Поджелудочная железа
МЖ Механическая желтуха
АлТ Аланинаминтрансфераза
АсТ Аспартатаминотрансфераза
УЗИ Ультразвуковое исследование
СОЭ Скорость оседания эритроцитов
ЭРХПГ Эндоскопическая ретроградная холангиопанкреатография
ЭФГДС Эндоскопическая фиброгастродуоденоскопия
ЭКГ Электрокардиограмма
КТ Компьютерная томография
МРТ Магнитно-резонансная томография
ЛХЭ Лапароскопическая холецистэктомия
ХКХ Хронический калькулезный холецистит
ХЭ Холецитсэктомия
ХДА Холедоходуоденоанастомоз
Дата разработки протокола – 2013 г.
Категория пациентов – взрослые пациенты, страдающие хроническим калькулезным холециститом.
Пользователи протокола: врачи общей практики, врачи-хирурги
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По стадиям
Клиническая классификация
По течению
— бессимптомная (латентная)
— симптомная
Стадия по наличию желчных камней
— билиарный сладж (предкаменная)
— камень(и) (каменная)*
количество камней
— одиночный
— множественные
локализация
— желчный пузырь
— желчные протоки**
Осложнения
Холецистит:
— острый
— хронический
Острый холецистит:
— эмпиема желчного пузыря
— околопузырный абсцесс
— острая перфорация желчного пузыря или пузырного протока
— свищ желчного пузыря
— водянка желчного пузыря
Холангит:
— острый
— хронический
— механическая желтуха
— стриктуры желчных протоков и сфинктера Одди
— синдром Мириззи
— перфорация общего желчного протока
— свищ общего желчного протока
— холангиогенные абсцессы
— непроходимость кишечника, обусловленная желчным камнем
— билиарный панкреатит
*Название каменной стадии в диагноз не выносится, указываются только ее характеристики по количеству и локализации желчных камней.
**По возможности указать какие
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Основные диагностические мероприятия
— Общий анализ крови
— Общий анализ мочи
— Время свертываемости капиллярной крови
— Коагулограмма
— Билирубин и его фракции
— Определение АСТ
— Определение АЛТ
— Определение мочевины и креатинина
— Определение общего белка и белковых фракций
— Определение холестерина крови
— Определение сахара крови
— Микрореакция
— ВИЧ
— HbsAg, Anti-HCV
— Копрограмма
— Определение амилазы крови
— Определение щелочной фосфатазы
— Определение группы крови и Rh-фактора
— ЭКГ
— Обзорная рентгенография органов грудной клетки
— УЗИ гепатодуоденальной зоны и органов брюшной полости
— ЭФГДС
— Осмотр терапевта
Дополнительные диагностические мероприятия:
— Дуоденальное зондирование
— Компьютерная томография
— Магниторезонансная холангиография
— Гепатобилиосцинтиграфия
— ЭРХПГ
— Бактериологическое, цитологическое и биохимическое исследование дуоденального содержимого
Диагностические критерии
Жалобы и анамнез:
При билиарной диспепсии:
— снижение аппетита;
— ощущение горечи и сухости во рту;
— тошнота утром или после приема определенного вида пищи, иногда рвота желчью, не приносящая облегчения;
— вздутие живота, неустойчивый стул со склонностью к запорам.
При умеренно выраженном абдоминальном болевом синдроме
— тупая ноющая боль или чувство тяжести или давления в правом верхнем квадранте живота постоянного характера, усиливающиеся при глубоком вдохе, в положении на левом боку, уменьшающиеся в вынужденном положении – на правом боку с поджатыми к животу ногами.
Приступ желчной колики
— приступ возникает внезапно, на фоне полного благополучия, обычно вечером или ночью. Характеризуется резкой спастической болью, которую пациенты описывают как режущую, раздирающую или колющую. Интенсивность боли в течение нескольких минут нарастает до максимальной. Пациент мечется в постели, не может найти положения, которое облегчило бы страдание, стонет, кричит с гримасой боли на лице. Возможно развитие болевого шока. Иногда в течение приступа болезненные ощущения волнообразно меняются по интенсивности.
— повышенной потливостью, тахикардией, тошнотой, необильной рвотой желчью, не приносящей облегчения, вздутием живота
— боли в правом подреберье, чаще всего в проекции желчного пузыря или подложечной области, с типичной иррадиацией по правой половине туловища – назад и вверх – под лопатку, в ключицу и надключичную область, плечо, область шеи и челюсть. Реже боль иррадиирует влево – за грудину, в область сердца, имитируя (или провоцируя) приступ стенокардии (стенокардия С.П. Боткина, или холецистокардиальный синдром)
Продолжительность приступа желчной колики варьирует от 15 мин до 5 ч. По окончании приступа у пациента в течение некоторого времени остается неприятное ощущение в области печени. Боли рецидивируют с различными интервалами.
Спустя некоторое время после стихания боли, связанной с желчной коликой, могут появляться признаки механической желтухи. При неосложненной ЖКБ желтуха кратковременна. Пациенты отмечают легкую желтушность склер и кожных покровов, непродолжительное потемнение мочи и обесцвечивание кала.
Физикальное обследование:
— выраженные боли при пальпации в эпигастрии и правом подреберье, с иррадиацией вверх, в правое плечо, шею и назад под правую лопатку,
— вздутие живота,
— болезненность при пальпации в точке желчного пузыря.
— умеренная тахикардия (до 100 ударов в 1 мин).
— желтушное окрашивание кожи и склер
— типичная картина механической желтухи: моча становится темной, пенистой, кал обесцвеченным, появляется упорный кожный зуд, лишающий больного сна, на коже расчесы.
— при ущемлении камня в фатеровом соске боли локализуются в эпигастрии с иррадиацией в спину и оба подреберья.
— во время приступа или сразу после него моча становится темной (выход в кровь и мочу желчных пигментов)
— лихорадка (до 39-40 °С) с потрясающим ознобом и потоотделением
— ограниченное напряжение мышц в правом подреберье и резкая болезненность при пальпации этой области.
— положительные френикус-симптом (симптом Мюсси-Георгиевского), симптомы Ортнера и Мерфи
— пальпируется дно напряженного, резко болезненного желчного пузыря
— при прогрессировании воспалительного процесса отмечаются явления местного перитонита
— иногда в правом подреберье пальпируется болезненный инфильтрат без местных симптомов раздражения брюшины
— симптом Щеткина-Блюмберга при перфорации желчного пузыря или при прорыве сформированного околопузырного гнойника.
Лабораторные исследования
— В общем анализе крови при остром холецистите или холангите выявляется нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускорение СОЭ.
— В общем анализе мочи при МЖ выявляются желчные пигменты.
— При МЖ отмечается повышение уровня общего билирубина за счет его прямой фракции
— При явлениях печеночной недостаточности повышение уровня аминотрасфераз (АлТ и АсТ), повышение активности щелочной фосфатазы, гиперхолестеринемия, гипопротеинемия и диспротеинемия. В коагулограмме может отмечаться увеличение протромбинового и тромбинового времени
— При вовлечении в процесс ПЖ – повышение амилазы и уровня глюкозы крови.
Инструментальные исследования
УЗИ – основной метод диагностики ЖКБ.
Пероральная холецистография позволяет судить о функциональном состоянии желчного пузыря, рентгенопрозрачности конкрементов и степени их кальцификации. Эти сведения чрезвычайно важны для отбора больных на литолитическую терапию и экстракорпоральную литотрипсию (ЭКЛТ).
Внутривенная холеграфия дает возможность получить четкое изображение не только желчного пузыря, но и внепеченочных желчных протоков.
ЭРХПГ помогает уточнить состояние желчных протоков.
Гепатобилиосцинтиграфия позволяет заподозрить наличие в них конкрементов или стриктуры, оценить функциональное состояние желчного пузыря и печеночных клеток.
Показания для консультации специалистов:
Консультация онколога при подозрении на рак желчевыводящих протоков или головки поджелудочной железы.
Дифференциальный диагноз
Лечение
Цели лечения: оперативное удаление желчного пузыря, удаление (или растворение) конкрементов из желчных протоков, создание условий для беспрепятственного оттока желчи
Тактика лечения:
Немедикаментозное лечение
Применяется при неосложненной желчнокаменной болезни.
1) Соблюдение режима сна и отдыха, исключение отрицательных эмоций.
2) Диета № 5
Медикаментозное лечение
Пероральная литолитическая терапия.
1) Хенофальк 750-1000 мг (3-4 капсулы) однократно перед сном.
2) Урсофальк 750-1000 мг (3-4 капсулы) однократно перед сном.
Эти препараты не действуют на пигментные камни, такое лечение проводят только больным с необызвествленными камнями
Для усиления терапевтического действия спазмолитики можно комбинировать с аналгетиками. При отсутствии эффекта в условиях стационара прибегают к новокаиновой блокаде.
Хирургическое вмешательство
Виды оперативных вмешательств:
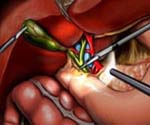
1) Лапароскопическая холецистэктомия
2) Холецистэктомия из минилапаротомного доступа
3) Традиционная холецистэктомия
4) Традиционная холецистэктомия с интраоперационным дренированием холедоха по Пиковскому (при индуративном панкреатите); при наличии холангита – по Вишневскому или Керу.
5) ЭПСТ как отдельный вид операции или в сочетании с холецистэктомией и холедохотомией.
6) Перевязки.
При остром калькулезном холецистите после подготовки больного проводится холецистэктомия в экстренном и отсроченном порядке: в первые 2-3 сут от начала заболевания лапароскопическим методом, при технических трудностях – открытым способом. Операция в экстренном порядке показана при явлениях перитонита, при напряженном увеличенном желчном пузыре, наличии перипузырного инфильтрата. При хроническом калькулезном холецистите операция начинается с лапароскопии. Если гепатодуоденальная зона интактна, операция продолжается лапароскопически.
Показания к проведению холецистэктомии с использованием лапароскопической техники:
— Хронический калькулезный холецистит;
— Полипы и холестероз желчного пузыря;
— Острый калькулезный холецистит (в первые 2-3 сут от начала заболевания);
— Хронический бескаменный холецистит;
— Бессимптомный холецистолитиаз (крупные и мелкие конкременты).
Если общий желчный проток увеличен и в нем имеются конкременты, осуществляется лапаротомия, классическая холецистэктомия и холедохотомия с извлечением конкрементов, в некоторых случаях ХДА. Показания к наложению ХДА: холедохолитиаз или наличие замазкообразных масс и песка в желчных протоках; рубцовое сужение дистальной части холедоха на протяжении нескольких сантиметров, сочетающееся со стенозом фатерова сосочка; расширение печеночных и внепеченочных желчных протоков с утолщением их стенок; обтурация терминального отдела холедоха вследствие хронического индуративного панкреатита. Противопоказания к наложению ХДА: дуоденостаз; рубцово-язвенная деформация двенадцати- перстной кишки; нерасширенный, тонкостенный или склеротически измененный общий желчный проток; обтурация холедоха выше предполагаемого места наложения соустья.
В послеоперационном периоде осуществляется антибактериальная, инфузионная, гепатотропная и симптоматическая терапия.
Профилактика
Для профилактики послеоперационных осложнений необходимо предусматривать:
— полноценное обследование больных, выявление сопутствующей патологии и ее коррекцию в дооперационном периоде.
— гепатотропная терапия в до- и послеоперационном периоде
— адекватная антибактериальная терапия во время и после операции
— своевременная госпитализация больных с осложненной ЖКБ
— своевременное оперативное вмешательство при осложненной ЖКБ
— тщательная санация брюшной полости
— декомпрессия желчных путей при МЖ должно быть ранним и проведено по неотложным показаниям
Профилактика ЖКБ. Первичная — воздействие на факторы риска развития ЖКБ:
— постепенное уменьшение массы тела;
— не применять фибраты и прогестагены;
— избегать терапии эстрогенами;
— избегать длительных периодов голодания;
— ограничить в рационе продукты, богатые холестерином (субпродукты, желтки яиц, икру и др.), увеличить количество пищевых волокон;
— физическая нагрузка.
Профилактика рецидивов ЖКБ (вторичная профилактика):
— продолжить лечение после растворения камней еще в течение 3 мес.
— воздействие на факторы риска развития ЖКБ
Информация
Источники и литература
Информация
Список разработчиков протокола
Рахматуллин Юсупжан Якубович к.м.н., доцент кафедры общей хирургии КазНМУ им. С.Д.Асфендиярова
Конфликт интересов
Разработчик протокола не имеет финансовой или другой заинтересованности, которая могла бы повлиять на вынесение заключения, а также не имеет отношение к продаже, производству или распространению препаратов, оборудования и т.п., указанных в протоколе.
Рецензенты:
Оспанов О.Б. – д.м.н., президент Казахстанской ассоциации эндоскопических хирургов.
Условия пересмотра протокола: по истечению 5 лет с момента публикации