код по мкб синдром шерешевского тернера
Синдром Шерешевского-Тернера
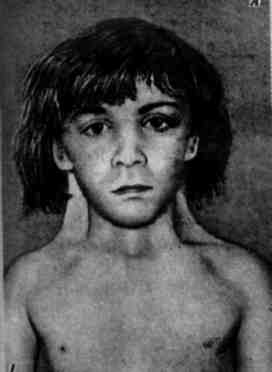
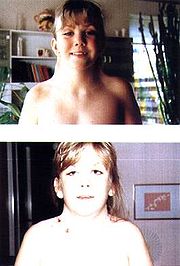
Синдром Шерешевского-Тернера (код по мкб 10 –Q00-Q99/Q90-Q99/Q96) – это заболевание, которое возникает вследствие хромосомных сбоев. Синдром Шерешевского-Тернера обусловлен полной или частичной моносомией X хромосомы, то есть, хромосома при синдроме Шерешевского-Тернера отсутствует. Клиническая картина синдрома проявляется множеством симптомов: складки кожи в виде крыльев на шее, низкий рост, недостаточное функционирование половых желез, деформации скелета.
Диагностика. Диагностировать патологию можно еще внутриутробно. После рождения диагноз ставится на основе данных осмотра и дополнительных обследований, а именно определение кариотипа и полового хроматина. Жизнь при синдроме Шерешевского-Тернера тесно связана с постоянной медицинской помощью. Лечение синдрома Шерешевского-Тернера обязательно.
Люди с синдромом Шерешевского-Тернера нуждаются в заместительной гормонотерапии и лечении сопутствующих пороков. Довольно часто им также проводят операции для улучшения внешнего вида, избавления от эстетических недостатков.
Что из себя представляет синдром
Кариотип девочки с синдромом Шерешевского-Тернера
В медицинской литературе синдром можно встретить и под другими названиями – синдром Ульриха-Тернера, синдром Шерешевского, синдром Тернера, синдром Шерешевского-Тернера 45 Х0и тд. Он назван фамилиями людей, которые изучали заболевание.
Причины заболевания
Синдром Шерешевского-Тернера причины и признаки. Синдром Шерешевского-Тернера вызван структурными или количественными изменениями половой X-хромосомы, такими влияниями, как мутация. Около 60% аномалий припадает на абсолютную моносомию, то есть полное отсутствие одной хромосомы. Еще в 20% случаев определяются перестройки в структуре. Генотип претерпевает значительные изменения.
Формы синдрома Шерешевского-Тернера. Кариотип больных с синдромом Шерешевского-Тернера:
Причины возникновения синдрома Шерешевского-Тернера различны
Доказано, что возраст матери никоим образом не влияет на риск возникновения патологии. Настоящими причинами изменения количества, качества или структуры хромосомы являются нарушения расхождения во время мейоза, которые приводят к анеуплоидии. Также к развитию синдрома Шерешевского-Тернера может провести неправильное дробление зиготы – возникает хромосомный мозаицизм. В подавляющем большинстве случаев при X-моносомии определяют отсутствие X-хромосомы, которая должна была быть передана от отца.
Беременность: признаки синдрома Шерешевского-Тернера
У плода с синдромом Шерешевского-Тернера значительно нарушается формирование половых желез. Часто возникают различные пороки внутренних органов. Вынашивание больного плода практически всегда характеризуется сильным токсикозом, наличием угрозы самопроизвольного аборта и преждевременных родов.
Клиническая картина синдрома
Обычно дети с синдромом Шерешевского-Тернера, рождаются раньше срока. Но даже в случае беременности, доношенной до 40 недель, вес новорожденного редко достигает 3 кг, а рост более 50 см.
Симптомы синдрома Шерешевского-Тернера
Сразу же после родов, можно заметить у ребенка признаки, которые характерны для заболевания:
Далее на первый план выступают проблемы с кормлением – у детей нарушено сосание, они часто срыгивают «фонтаном», находится в моторном возбуждении. На первых годах жизни можно заметить отставание в развитие – ребенок поздно начинает сидеть, ходить, говорить. Также для синдрома Шерешевского-Тернера характерно частое, повторное возникновение среднего отита, которое впоследствии приводит к кондуктивной тугоухости.
На момент полового созревания люди с синдромом Шерешевского-Тернера выглядят следующим образом: рост людей редко когда превышает 150 см. Месячные при синдроме Шерешевского-Тернера отсутствуют.
Такая болезнь, синдром Шерешевского-Тернера, имеет характерные фенотипические проявления.
Кроме этого, они имеют характерный внешний вид:
Жизнь с синдромом Шерешевского-Тернера непроста, при данной патологии значительно поражается костная система организма. Часто возникает сколиоз, дисплазия суставов, особенно тазобедренных, девиация локтей. На черепе наблюдается микрогнатия, неправильный прикус и готическое небо. В связи с недостаточным количеством эстрогена, люди с таким синдромом подвержены раннему возникновению остеопороза. У них часто случаются переломы позвоночника, костей кисти и шейки бедра.
Продолжительность жизни у людей с синдромом Шерешевского-Тернера
Сколько живут люди с синдромом Шерешевского-Тернера зависит от степени тяжести заболевания и от осложнений систем органов, которые возникают вследствие данной патологии. Со стороны сердечно-сосудистой системы встречаются такие пороки, как коарктация и аневризма аорты, дефекты межжелудочковой и межпредсердной перегородки. С такими пороками прогноз для жизни неблагоприятный. В почках часто бывает раздвоение лоханок, стеноз артерий, подковообразная форма самой почки. Подобные патологии приводят к артериальной гипертензии. У больных синдромом Шерешевского-Тернера нередко развивается косоглазие, близорукость и опущение века. К тому же они могут также страдать и дальтонизмом.
Умственные способности, как правило, сохраняются на должном уровне, но в некоторых случаях может наблюдаться олигофрения. Людей, страдающих синдромом Шерешевского-Тернера, часто сопровождают соматические заболевания – алопеция, микседема, витилиго, дефицит ферментов в тонком кишечнике, ожирение. Практически во всех случаях диагностируется диабет первого или второго типа и ишемическое поражение сердца. Доказано, что у таких пациентов рак толстого кишечника возникает в несколько раз чаще, чем у здоровых людей.
Характеристика женщин, страдающих данным заболеванием
Мальчики при синдроме Шерешевского Тернера
Половые органы мужчины также недоразвиты. Яички гипоплазированы, часто не опускаются в мошонку, иногда диагностируется анорхия – полное отсутствие ткани яичек в организме. Наблюдается сильно заниженный уровень мужского гормона – тестостерона.
Синдром Шерешевского — Тёрнера
Синдром Шерешевского — Тёрнера
Синдром Шереше́вского — Тернера — хромосомная болезнь, сопровождающаяся характерными аномалиями физического развития, низкорослостью и половым инфантилизмом.
Основные сведения
Впервые эта болезнь как наследственная была описана в 1925 г. Н. А. Шерешевским, который считал, что она обусловлена недоразвитием половых желез и передней доли гипофиза и сочетается с врожденными пороками внутреннего развития. В 1938 г. Тернер выделил характерную для этого симптомокомплекса триаду симптомов: половой инфантилизм, кожные крыловидные складки на боковых поверхностях шеи и деформацию локтевых суставов. В России этот синдром принято называть синдромом Шерешевского — Тернера.
Четкой связи возникновения синдрома Тернера с возрастом и какими-либо заболеваниями родителей не выявлено. Однако беременности обычно осложняются токсикозом, угрозой выкидыша, а роды часто бывают преждевременными и патологическими. Особенности беременностей и родов, заканчивающихся рождением ребенка с синдромом Тернера, — следствие хромосомной патологии плода. Нарушение формирования половых желез при синдроме Тернера обусловлено отсутствием или структурными дефектами одной половой хромосомы (X-хромосомы).
У эмбриона первичные половые клетки закладываются почти в нормальном количестве, но во второй половине беременности происходит их быстрая инволюция (обратное развитие), и к моменту рождения ребенка количество фолликулов в яичнике по сравнению с нормой резко уменьшено или они полностью отсутствуют. Это приводит к выраженной недостаточности женских половых гормонов, половому недоразвитию, у большинства больных — к первичной аменорее (отсутствию менструаций) и бесплодию. Возникшие хромосомные нарушения являются причиной возникновения пороков развития. Возможно также, что сопутствующие аутосомные мутации играют определенную роль в появлении пороков развития, поскольку существуют состояния, сходные с синдромом Тернера, но без видимой хромосомной патологии и полового недоразвития.
При синдроме Тернера половые железы обычно представляют собой недифференцированные соединительнотканные тяжи, не содержащие элементов гонад. Реже встречаются рудименты яичников и элементы яичек, а также рудименты семявыносящего протока. Другие патологические данные соответствуют особенностям клинических проявлений. Наиболее важны изменения костно-суставной системы — укорочение пястных и плюсневых костей, аплазия (отсутствие) фаланг пальцев, деформация лучезапястного сустава, остеопороз позвонков. Рентгенологически при синдроме Тернера турецкое седло и кости свода черепа обычно не изменены. Отмечаются пороки сердца и крупных сосудов (коарктация аорты, незаращение боталлова протока, незаращение межжелудочковой перегородки, сужение устья аорты), пороки развития почек. Проявляются рецессивные гены дальтонизма и других заболеваний.
Синдром Шерешевского-Тёрнера встречается много реже, чем трисомия Х, синдром Клайнфельтера (ХХУ, ХХХУ), а так же ХУУ, что указывает на наличие сильного отбора против гамет, не содержащих половых хромосом, или против зигот ХО. Это предположение подтверждается достаточно часто наблюдемой моносомией Х среди спонтанно абортированных зародышей. В связи с этим допускается, что выжившие зиготы ХО являются результатом не мейотического, а митотического нерасхождения, или утраты X-хромосомы на ранних стадиях развития. Моносомии УО у человека не обнаружено. Популяционная частота 1:1500.
Клиническая картина и диагностика
Отставание больных с синдромом Тернера в физическом развитии заметно уже с рождения. Примерно у 15 % больных задержка наблюдается в период полового созревания. Для доношенных новорожденных характерна малая длина (42—48 см) и масса тела (2500—2800 г и менее). Характерными признаками синдрома Тернера при рождении являются избыток кожи на шее и другие пороки развития, особенно костно-суставной и сердечно-сосудистой систем, «лицо сфинкса», лимфостаз (застой лимфы, клинически проявляющийся крупными отеками). Для новорожденного характерны общее беспокойство, нарушение сосательного рефлекса, срыгивание фонтаном, рвота. В раннем возрасте у части больных отмечают задержку психического и речевого развития, что свидетельствует о патологии развития нервной системы. Наиболее характерным признаком является низкорослость. Рост больных не превышает 135—145 см, масса тела часто избыточна. У больных с синдромом Тернера патологические признаки по частоте встречаемости распределяются следующим образом: низкорослость (98 %), общая диспластичность (неправильное телосложение) (92 %), бочкообразная грудная клетка (75 %), укорочение шеи (63 %), низкий рост волос на шее (57 %), высокое «готическое» нёбо (56 %), крыловидные складки кожи в области шеи (46 %), деформация ушных раковин (46 %), укорочение метакарпальных и метатарзальных костей и аплазия фаланг (46 %), деформация локтевых суставов (36 %), множественные пигментные родинки (35 %), лимфостаз (24 %), пороки сердца и крупных сосудов (22 %), повышенное артериальное давление (17 %).
Половое недоразвитие при синдроме Тернера отличается определенным своеобразием. Нередкими признаками являются геродермия (патологическая атрофия кожи, напоминающая старческую) и мошонкообразный вид больших половых губ, высокая промежность, недоразвитие малых половых губ, девственной плевы и клитора, воронкообразный вход во влагалище. Молочные железы у большинства больных не развиты, соски низко расположены. Вторичное оволосение появляется спонтанно и бывает скудным. Матка недоразвита. Половые железы не развиты и представлены обычно соединительной тканью. При синдроме Тернера отмечается склонность к повышению артериального давления у лиц молодого возраста и к ожирению с нарушением питания тканей.
Интеллект у большинства больных с синдромом Тернера практически сохранен, однако частота олигофрении все же выше. В психическом статусе больных с синдромом Тернера главную роль играет своеобразный психический инфантилизм с эйфорией при хорошей практической приспособляемости и социальной адаптации.
Диагноз синдрома Тернера основывается на характерных клинических особенностях, определении полового хроматина (вещества клеточного ядра) и исследовании кариотипа (хромосомного набора). Дифференциальный диагноз проводится с нанизмом (карликовостью), для исключения которого проводится определение содержания гормонов гипофиза в крови, особенно гонадотропинов.
Лечение
На первом этапе терапия заключается в стимуляции роста тела анаболическими стероидами и другими анаболическими препаратами. Лечение следует проводить минимальными эффективными дозами анаболических стероидов с перерывами при регулярном гинекологическом контроле. Главным видом терапии больных является эстрогенизация (назначение женских половых гормонов), которую следует проводить с 14-16 лет. Лечение приводит к феминизации телосложения, развитию женских вторичных половых признаков, улучшает трофику (питание) половых путей, уменьшает повышенную активность гипоталамо-гипофизарной системы. Лечение следует проводить в течение всего детородного возраста больных. При синдроме Тернера у мужчин применяется заместительная терапия мужскими половыми гормонами.
Прогноз для жизни при синдроме Тернера благоприятный, исключение составляют больные с тяжелыми врожденными пороками сердца и крупных сосудов и почечной гипертензией. Лечение женскими половыми гормонами делает больных способными к семейной жизни, однако абсолютное большинство из них остаются бесплодными.
Кроме этого в последнее время проводится терапия соматотропином или человеческим гормоном роста
Код по мкб синдром шерешевского тернера
Эндокринологический научный центр, Москва
Федеральные клинические рекомендации «Cиндром Шерешевского-Тернера (СШТ): клиника, диагностика, лечение»
Журнал: Проблемы эндокринологии. 2014;60(4): 65-76
Волеводз Н. Н. Федеральные клинические рекомендации «Cиндром Шерешевского-Тернера (СШТ): клиника, диагностика, лечение». Проблемы эндокринологии. 2014;60(4):65-76. https://doi.org/10.14341/probl201460465-76
Эндокринологический научный центр, Москва
Синдром Шерешевского-Тернера хромосомная патология, обусловленная частичной или полной моносомией. Характерными проявлениями заболевания являются задержка роста, половой инфантилизм и различные врожденные аномалии физического развития. В данных рекомендациях содержатся сведения по этиологии заболевания, пре- и постнатальной диагностике, представлены протоколы наблюдения и лечения пациентов разных возрастных групп.
Эндокринологический научный центр, Москва
1. Методология
Методы, использованные для сбора/селекции доказательств:
Поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
Доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составила 5 лет.
Методы, использованные для оценки качества и силы доказательств:
— оценка значимости в соответствии с рейтинговой схемой (табл. 1). 
Методы, использованные для анализа доказательств:
— обзоры публикуемых метаанализов;
— систематические обзоры с таблицами доказательств.
Описание методов, использованных для анализа доказательств:
Доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составила 5 лет.
Методы, использованные для оценки качества и силы доказательств:
— оценка значимости в соответствии с рейтинговой схемой (см. табл. 1).
Таблицы доказательств заполнялись членами рабочей группы.
Методы, использованные для формулирования рекомендаций:
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
— внешняя экспертная оценка;
— внутренняя экспертная оценка.
Описание метода валидизации рекомендаций
Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых попросили прокомментировать прежде всего то, насколько интерпретация доказательств, лежащих в основе рекомендаций, доступна для понимания.
Получены комментарии со стороны врачей первичного звена и участковых педиатров в отношении доходчивости изложения рекомендаций и их оценки важности рекомендаций как рабочего инструмента повседневной практики.
Консультации и экспертная оценка:
Последние изменения в настоящих рекомендациях были представлены для дискуссии в предварительной версии на Конгрессе эндокринологов 20-22 мая 2013 г. (Москва), на конференции детских эндокринологов 22-23 июня 2013 г. (Архангельск). Предварительная версия выставлена для широкого обсуждения на сайте ФГБУ ЭНЦ для того, чтобы лица, не участвующие в конгрессе и конференциях, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Проект рекомендаций был рецензирован независимыми экспертами, которых попросили прокомментировать прежде всего доходчивость и точность интерпретации доказательной базы, лежащей в основе рекомендаций.
Для окончательной редакции и контроля качества рекомендации проанализированы членами рабочей группы, с целью оценить, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Сила рекомендаций (А-D) приводится при изложении текста рекомендаций.
2. Этиология
Синдром Шерешевского-Тернера (СШТ) обусловлен полной или частичной Х-моносомией, представленной во всех или же в части клеток организма. Связь заболевания с нарушением одной Х-хромосомы была установлена Фордом в 1959 г. Это хромосомное заболевание встречается с частотой 1:2000-1:2500 новорожденных девочек.
Хромосомные аномалии при данном синдроме проявляются в виде отсутствия одной из двух хромосом Х: делеции части одной хромосомы Х или транслокации в пределах одной хромосомы Х, также возможны различные мозаичные варианты, когда хромосомный набор частично сохранен. Только 1% эмбрионов c кариотипом 45XO достигают стадии плода, остальные не достигают 28 нед гестации, около 10% спонтанных абортов связано с моносомией Х.
У некоторых пациентов возможно присутствие хромосомы Y (полное или частичное) в ряде клеток (вариант 45Х/46ХY клинически проявляется вирилизацией, отмечается смешанная дисгенезия гонад, что является фактором риска в развитии гонадобластомы). Обычно с целью диагностики СШТ проводится исследование периферических лимфоцитов, однако оно неспособно определить делеции и транслокации хромосом (D).
Использование хромосомного зондирования выявляет такие изменения кариотипа, как делеция или наличие изохромосомы, и в случае СШТ показывает, что полная моносомия 45X встречается только у 50-60% больных. На сегодняшний день установлено, что не существует четкой корреляции между генотипом и фенотипом при СШТ (D).
3. Клиническая картина заболевания
Клинические проявления СШТ чрезвычайно разнообразны, и степень их выраженности крайне вариабельна. К основным и наиболее постоянным клиническим характеристикам СШТ относятся задержка роста, гипергонадотропный гипогонадизм и целый ряд врожденных аномалий: крыловидные складки шеи, низкий рост волос, птоз, эпикант, высокое готическое небо, ротированные ушные раковины. При данном заболевании наблюдается ряд аномалий различных органов и систем.
Нарушение роста наблюдается в 95-100% случаев СШТ. Отставание в росте проявляется внутриутробной задержкой роста в пределах 1-1,5 SD по отношению к здоровой популяции, низкой скоростью роста (ниже –2 SD), начиная с 3 лет, отсутствием ростового скачка в пубертатном возрасте. Все это приводит к низкому конечному росту, который в среднем на 20 см ниже общепопуляционного (D).
При оценке роста девочек с СШТ используются специальные перцентильные таблицы и кривые роста (см. рисунок). 
При СШТ в течение первых 3 лет жизни отмечается отставание костного возраста от хронологического. Затем примерно до 10 лет костный возраст увеличивается соответственно хронологическому. Однако после 10-12 лет снова отмечается задержка созревания скелета, что обусловлено дефицитом эстрогенов.
Недостаточность роста при СШТ обусловлена сочетанием скелетной дисплазии, хромосомных нарушений и внутриутробной задержки роста. Патология SHOX гена может являться причиной низкорослости при СШТ, а также ассоциирована с деформациями скелета (деформация Маделунга, вальгусная деформация локтевых суставов, микрогнатия, высокое небо и укорочение конечностей и пястных костей).
По многочисленным данным, дефицит гормонов роста (ГР) не играет существенной роли в задержке роста при СШТ. Спонтанная и стимулированная секреция ГР у пациенток с СШТ находится на нормальном (или субнормальном) уровне до пубертата.
Снижение секреции ГР у девочек с СШТ в возрасте должного, но не наступившего пубертата обусловлено гипоэстрогенией и компенсируется на фоне заместительной терапии низкими дозами эстрогенов (D).
Средняя величина конечного роста при СШТ варьирует в различных популяциях от 140-147 см. Влияние вариабельности кариотипа на конечный рост девочек не доказано. Однако имеются данные о более благоприятном ростовом прогнозе при кариотипе, содержащем изохромосому X(i), или мозаичный вариант 45,Х/46,ХХ. Существенно влияет на показатель конечного роста детей с СШТ рост родителей пациенток (чем выше родители, тем лучше ростовой прогноз) и возможный спонтанный пубертат, способствующий быстрому ускорению костного созревания.
Прогнозирование конечного роста
В настоящее время наиболее распространен способ, при котором рост отмечается на перцентильной кривой для больных СШТ и индивидуальная ростовая кривая продолжается соответственно графику до ожидаемого конечного роста. Наблюдения за больными с СШТ показали, что этот способ достаточно надежен (D).
Нарушения репродуктивной системы
Отсутствие собственного пубертатного развития характерно для пациенток с СШТ, хотя у 30% девочек, преимущественно с мозаичным вариантом кариотипа, может отмечаться частичный собственный пубертат, и у единичных пациенток возможна самостоятельная беременность (D).
Гипогонадизм при СШТ обусловлен первичной яичниковой недостаточностью. Вторичное оволосение развивается спонтанно у всех девочек с СШТ к 12-13 годам под влиянием надпочечниковых андрогенов, а отсутствие роста молочных желез, увеличения размеров матки и нормального развития влагалища обусловлено отсутствием выработки эстрогенов яичниками.
На коже у больных с СШТ отмечают многочисленные доброкачественные невусы, которые обычно появляются после 3-4 лет. Величина их различна от малозаметных до крупных, выступающих над поверхностью. Невусы имеют тенденцию к росту в период пубертата. Их удаление имеет обычно только косметическое значение, при этом необходимо учитывать повышенный риск развития келоидных рубцов и сопоставлять это с необходимостью косметической коррекции. Иногда отмечается гипертрихоз, особенно на разгибательной поверхности предплечий. Возможно появление алопеции на поверхности головы. Частым признаком при СШТ является витилиго.
Лимфатический отек кистей и стоп у новорожденного позволяет диагностировать СШТ уже в родильном доме. Лимфатический отек держится от нескольких дней до 2-3 лет. С возрастом чаще всего лимфатические отеки исчезают. Однако при нагрузке (длительная ходьба, переохлаждение и др.) могут вновь появляться.
Для СШТ характерен низкий уровень роста волос на шее сзади. Иногда отмечается усиленный рост волос на теле, особенно на разгибательной поверхности предплечий. Отмечаются аномалии в строении ногтей. Ногти на пальцах деформированы: узкие и короткие, глубоко сидят на ногтевом ложе.
Характерна широкая грудная клетка с хорошо развитой мускулатурой. Соски втянуты, отмечается их гипертелоризм (широко посаженные соски расположены ближе к боковой поверхности), возможно формирование воронкообразной (втянутой) грудной клетки.
Аномалии в строении кистей рук выражаются в укорочении IV и V пальцев кистей рук, особенно укорочены и расширены дистальные фаланги, отмечаются укорочение метакарпальных костей. У части больных V палец нередко искривлен. Укорочение III-V пальцев может наблюдаться и на стопе.
Классическим признаком СШТ считается девиация локтевых суставов (cubitus valgus), при которой угол между осью плеча и осью предплечья составляет более 15°. Это обусловлено нарушениями развития скелета, в частности лучевой и плечевой кости, участвующих в образовании локтевого сустава. Однако при рентгенографии редко выявляются аномалии строения костей локтевого сочленения. Типичны также искривления костей голени (genu varum).
Рентгенография часто демонстрирует изменения в позвоночнике: сниженную высоту первого шейного позвонка; изменения тел позвонков, характерных для болезни Шейермана и др. Сколиоз развивается у 10% девочек с СШТ. Возможно, эти изменения связаны с дисплазией эпифизов, они могут усугублять низкорослость при СШТ. У девочек с этим синдромом повышен риск врожденной дисплазии тазобедренного сустава.
Микрогнатия обычно не имеет функционального значения. Однако в ряде случаев имеют место аномалии роста зубов, которые требуют вмешательства ортодонта.
В последние годы сообщается о развитии остеопении и остеопороза у больных с СШТ. Частота переломов у взрослых больных выше, чем у здоровых, и половина этих переломов происходят в местах, характерных для остеопороза (запястье, позвоночник, шейка бедра).
Нарушения формирования костей возникают еще в детском возрасте и затрагивают преимущественно кортикальный слой. Дефицит кортикального слоя сочетается с медленным внутрикостным обменом. Остеопения в трабекулярных зонах развивается в середине или в конце пубертата и сохраняется во взрослом возрасте. У взрослых отмечают повышенный внутрикостный обмен.
Патогенез остеопороза при СШТ до конца не ясен. Он может быть прямым результатом отсутствия генетического материала Х-хромосомы, в результате чего остеобласты, возможно, продуцируют дефектный матрикс.
Адекватная терапия половыми стероидами позволяет сделать остеопороз менее выраженным.
Наибольший эффект коррекции остеопороза дает применение препаратов р-ГР, начиная с препубертатного возраста. Такая терапия позволяет достичь необходимого пика костной массы к концу пубертата, который должен обеспечиваться экзогенным введением эстрогенов. Чтобы сохранить минеральную плотность кости, необходимо долговременное лечение эстрогенами и прогестинами взрослых больных (D).
Артериальная гипертензия часто сопутствует СШТ даже при отсутствии пороков сердечно-сосудистой системы или патологии почек. Причинами АГ при СШТ могут быть развитие ожирения, СД2, лимфедема, повышение активности ренина плазмы. Это обусловливает необходимость систематического контроля артериального давления у таких пациентов. Поддержание нормальной массы тела является важной мерой профилактики и лечения гипертонии (D).
Функционально незначимые особенности строения век включают в себя наличие «третьего века» (эпиканта), а также незначительное опущение века (птоз) и косоглазие (страбизм). Часто встречается нарушение зрения в виде гиперметропии и амблиопии, которые, как правило, поддаются коррекции с помощью очков или контактных линз (D).
Нарушение слуха в виде прогрессирующей нейросенсорной или кондуктивной тугоухости может появиться с 6-летнего возраста, но чаще наблюдается после 35 лет (выраженное в 15% случаев, у 60% наблюдаются небольшие отклонения) (D).
Почки и система мочеотделения
Пороки мочевыделительной системы при СШТ довольно частое явление (40-59%). Наиболее типична для СШТ подковообразная почка, одно- или двухсторонняя гипоплазия почек, удвоение лоханки и мочеточников, изменение числа почечных вен или артерий, их нетипичное расположение (D).
Умственное развитие и обучаемость. Психологические проблемы
Уровень умственного развития варьирует у больных с СШТ так же, как в остальной популяции. Исключение составляют очень малое число пациенток с кольцевой Х-хромосомой, которые могут иметь выраженную умственную отсталость.
Ряд исследователей отмечает возможность появления специфических психологических проблем при этом заболевании. Так, у некоторых больных при выполнении тестов на коэффициент умственного развития IQ показатели невербальной части тестов были ниже среднего.
В процессе обучения девочек с СШТ выявляется достаточная усидчивость, но трудности возникают в абстрактном мышлении (проблемы при обучении математике), проблемы с концентрацией внимания.
Ведущее место в психическом состоянии больных занимает симптомо-комплекс психического инфантилизма. Они внушаемы, упрямы, предпочитают играть с младшими детьми. Нередко у больных проявляется интерес к бытовым вопросам, расчетливость, бережливость. Характерным для всех пациенток является эйфорический фон настроения.
Проблемы с половой идентификацией возникают крайне редко. При психологическом обследовании поведение больных с СШТ расценивают как типично женское, однако отмечают снижение энергичности и физической активности.
Другая часть психологических проблем и поведенческих нарушений связана с особенностями внешнего вида больных и подобна проблемам, возникающим при других типах низкорослости и задержки полового развития (D).
4. Диагностика
Выявление СШТ во внутриутробном периоде является случайной находкой, когда исследование кариотипа плода проводится по какой-либо другой причине (возраст матери и др.). Важно отметить, что в случае СШТ возраст матери не является сам по себе фактором риска. Поводом для изучения кариотипа могут служить обнаруженные при ультразвуковом исследовании плода характерные признаки СШТ: кистозная гигрома, коарктация аорты, аномалии строения левых отделов сердца, брахицефалия, аномалии строения почек, многоводие, маловодие, внутриутробная задержка развития плода. Нарушения гормонального статуса матери при скрининговом исследовании по трем или четырем показателям (альфафетопротеин, чХГ, ингибин А, эстриол) также дают основание предположить наличие СШТ у плода. Однако единственным достоверным диагностическим критерием является исследование кариотипа. Более того, при пренатально установленном диагнозе кариотипирование следует обязательно повторить после рождения (D).
Плод с кариотипом 45,X с высокой вероятностью подвергается спонтанному аборту, но может оказаться жизнеспособным.
У всех девочек с характерными стигмами дисэмбриогенеза необходимо проводить кариотипирование. Однако при выраженных клинических проявлениях и отсутствии изменений при исследовании хромосомного набора в лимфоцитах следует повторить кариотипирование, используя другие ткани (например, фибробласты) (D).
При наличии признаков вирилизации или обнаружении неопознанных участков половой хромосомы (X или У) необходимо провести исследование на наличие генетического материала Y-хромосомы (исследование на налиие SRY гена).
Наличие Y-хромосомы или ее участка является фактором риска развития гонадобластомы. Риск развития гонадобластомы составляет 7-10%, поэтому при ведении таких пациентов предпочтительно проведение превентивной гонадектомии. При отказе пациента или родителей от проведения гонадектомии необходимо проведение регулярной контрольной влагалищной сонографии, включая доплеровскую сонографию. Показания к кариотипированию представлены в табл. 3(D).
Гормональные изменения при СШТ
Первичная овариальная недостаточность при СШТ сопровождается соответствующей реакцией гипоталамо-гипофизарной системы. В норме отрицательная обратная связь между гипоталамо-гипофизарной системой и гонадами функционирует у плода и в первые месяцы постнатальной жизни.
Повышение уровня гонадотропных гормонов, особенно фолликулостимулирующего гормона (ФСГ), отмечено уже в первые недели жизни у девочек с СШТ и сохраняется в течение 1,5-2 лет. С 2 до 5-6 лет отмечается снижение уровня гонадотропинов, что связано с активацией центрального механизма, подавляющего импульсную секрецию ЛГ-РГ независимо от уровня половых стероидов. С 5-6 лет лютеинизирующий гормон (ЛГ) и ФСГ вновь повышаются и возрастают в 10 раз в пубертатный период. Терапия эстрогенами лишь частично способна снизить уровень гонадотропных гормонов (D).
В редких случаях у девочек с СШТ может наблюдаться сохранная овариальная функция. Спонтанный пубертат при СШТ в большинстве случаев не является полным и не приводит к нормальному и длительному функционированию яичников, однако известны случаи спонтанных и повторных беременностей и родов у женщин с СШТ. У таких больных уровень гонадотропных гормонов может быть нормальным или немного повышенным, однако климактерические изменения у таких пациенток наступают значительно раньше, чем у здоровых женщин.
Истинной соматотропной недостаточности при СШТ нет. Снижение секреции ГР у девочек с СШТ в возрасте должного, но не наступившего пубертата обусловлено гипоэстрогенией и компенсируется при заместительной терапии низкими дозами эстрогенов (D).
У девочек с СШТ обнаружен сниженный уровень ИФР-1, который необходим для осуществления периферического эффекта гормона роста. Показано, что терапия низкими дозами эстрогенов увеличивает уровень ИФР-1 в крови здоровых девочек, тогда как высокие дозы эстрогенов, напротив, снижают уровень ИФР-1.
При СШТ чаще, чем в популяции, встречаются тиреоидит Хашимото, гипотиреоз, гипертиреоз. Антитела к тканям щитовидной железы находят у 60% детей с СШТ, однако клинические проявления заболевания встречаются гораздо реже (гипотиреоз в 4% случаев). При наличии изо-Х-хромосомы риск аутоимунного поражения щитовидной железы повышается (D).
Отдельные симптомы СШТ могут встречаться при множестве различных состояний и заболеваний, но оценка клинической картины в целом обычно помогает правильно установить диагноз.
Однако существует генетическое заболевание, симптомы которого сходны с СШТ. Это заболевание носит название синдрома Нунан по имени детского кардиолога, впервые его описавшей.
Низкорослость типична для данного заболевания, и конечный рост пациентов не достигает 3-й перцентили. Половая и репродуктивная функция у женщин страдает незначительно, хотя пубертат, как правило, задержан. У мальчиков часто имеется крипторхизм, гипоплазия тестикул. В пубертатном возрасте выявляется гипергонадотропный гипогонадизм. У большинства взрослых мужчин фертильность нарушена. Все пациенты с синдромом Нунан имеют выраженные симптомы дисэмбриогенеза. Типичны фасциальные аномалии: птоз, низкое расположение глазных яблок, антимонголоидный разрез глаз.
Возможны и другие тернероподобные изменения: аномалии грудины, укорочение шеи, крыловидные складки шеи. Наиболее серьезными проявлениями синдрома Нунан являются кардиоваскулярные нарушения, но в отличие от СШТ поражаются правые отделы сердца. Дифференциальная диагностика с СШТ основана на определении кариотипа.
В табл. 4 
5. Медицинское обследование больных с СШТ
Клиническое разнообразие симптомов, характерных для СШТ требует интеграции врачей различных специальностей с целью максимального улучшения качества жизни больных.
На основании жалоб, данных анамнеза, типичной клинической симптоматики можно предположить наличие у данной больной СШТ. Однако диагноз можно считать установленным только по результатам кариотипирования (см. выше) (D).
Пациентам с впервые выявленным диагнозом проводится обследование, направленное на оценку степени выраженности аномалий, характерных для данного заболевания.
Для каждого ребенка с СШТ после измерения роста создается индивидуальная кривая роста (используя специальные перцентильные кривые для больных СШТ). На данную кривую вносятся все имеющиеся показатели роста по годам с момента рождения.
Нужно обратить внимание на массу тела пациентки, в случае наличия избыточной массы тела назначить соответствующую диету.
Ультразвуковое обследование органов малого таза, брюшной полости и забрюшинного пространства позволяет выявить аномалии развития внутренних органов (почки, печень, селезенка), гипоплазию или аплазию яичников.
Определение костного возраста
У больных с СШТ разница между паспортным возрастом и костным не превышает 1-2 года.
Оценка секреции СТГ
Гормональная диагностика дефицита ГР проводится только у тех больных с СШТ, рост которых оказывается ниже 5-перцентильной кривой для девочек с СШТ
Определение тиреоидных гормонов
Оценивается уровень ТТГ, св. Т4, так как у 10-30% пациенток с СШТ развивается гипотиреоз.
Определение ЛГ и ФСГ
ЛГ, ФСГ определяются в 13-14 лет перед началом заместительной эстрогенотерапии, чтобы исключить начало развития самостоятельного пубертата.
Контроль гликемии
В детском возрасте нарушение толерантности к глюкозе у больных с СШТ встречается нечасто. Контроль гликемии, СГТТ необходим у больных с ожирением, перед терапией гормоном роста, оксандролоном.
Исследование сердечно-сосудистой системы. До 60% пациенток с СШТ имеют патологию сердечно-сосудистой системы. В 30% случаев встречаются врожденные пороки сердца. Проводится измерение артериального давления на верхних и нижних конечностях, аускультация сердца, рентгенография грудной клетки, ЭКГ, ультразвуковое исследование сердца и сосудов, консультация кардиолога.
Консультация гинеколога у пациенток старше 13-14 лет перед началом эстрогенотерапии.
Консультация окулиста с определением остроты зрения: у пациенток с СШТ часто наблюдается птоз, эпикант и страбизм, а также нарушения зрения в виде амблиопии и гиперметропии.
Консультация отоларинголога с определением остроты слуха: 30-50% больных имеют нарушения слуха в виде прогрессирующей нейросенсорной или кондуктивной тугоухости.
Консультация ортодонта в 8-10 лет: маленькая нижняя челюсть и ретрогнатизм могут вести к неполному смыканию зубов и другим аномалиям зубного ряда.
Консультация психолога: при первом посещении психолог должен помочь пациентке и ее семье справиться с известием о наличии хромосомной аномалии и ее последствий. В дальнейшем консультация психолога необходима для предотвращения характерных для СШТ психологических проблем, связанных с низким ростом, особенностями внешности и задержкой полового развития.
Консультации врачей других специальностей (нефролога, ортопеда, логопеда, пластического хирурга и т.д.) в зависимости от выявленных заболеваний и пороков развития.
Проводятся также стандартные клинико-лабораторные исследования.
Генетическое консультирование девушек с СШТ и их родителей. Вероятность появления в семье второго ребенка с СШТ высока при наличии транслокации Х-хромосомы у одного из родителей, в остальных случаях она такая же, как в общей популяции.
Широкое развитие методов экстракорпорального оплодотворения позволяет женщине с СШТ вынашивать беременность и рожать (экстрокорпоральное оплодотворение удается произвести 50-60% женщинам с СШТ, обратившимся в специализированные центры). Для девочек, имеющих спонтанный, но кратковременный период овариальной активности возможна криоконсервация ооцитов с последующим их оплодотворением и внедрением в эндометрий пациентки, желающей иметь ребенка.
Вероятность рождения больного ребенка у женщины с СШТ выше, чем у здоровых женщин и зависит от конкретного варианта хромосомной аномалии у пациентки. Высока вероятность рождения ребенка с синдромом Дауна, spina bifida, пороками сердца. В подобных случаях необходимо предварительное генетическое тестирование эмбриона (D).
6. Лечение
Основными задачами лечения больных с СШТ в детском и подростковом возрасте являются следующие:
— увеличение конечного роста;
— формирование вторичных половых признаков и установление регулярного менструального цикла;
— коррекция пороков развития, лечение сопутствующих заболеваний;
Лечение низкорослости при СШТ препаратами рекомбинантного ГР
Опыт применения рГР в международной практике за последние 15 лет позволяет считать этот вид терапии методом выбора для лечения низкорослости (НР) при СШТ. Рекомендуетcя: ежедневное подкожное введение в вечерние часы (20-22.00) в дозе 0,05 мг/кг/сут.
Терапию рГР прекращают, когда костный возраст пациентки становится равен 15 годам, а скорость роста падает до 2 см/год.
Затем начинается прием доз, эквивалентных дозам у молодых женщин (2 мг эстрадиола в сут, 0,1мг трансдермального эстрадиола в сут или 2,5 мг/мес эстрадиола дипропионата для внутримышечного введения). Для нормального развития матки и молочных желез считается целесообразным подключение прогестерона не ранее чем через 2 года от начала эстрогенотерапии или до начала достижения менструаций. Синтетические оральные контрацептивы не рекомендованы, так как они содержат высокие дозы синтетических эстрогенов, а синтетические прогестины препятствуют нормальному развитию половых органов (D).
Коррекция внешних аномалий
Проводится только в случае значимого косметического дефекта (крыловидные складки шеи) или при нарушении функции органа (например, выраженный птоз). Нужно помнить о предрасположенности к образованию келоидных рубцов при СШТ. Некоторые девочки с СШТ склонны к развитию ожирения. Больные СШТ находятся в группе риска по развитию АГ и сахарного диабета, а ожирение делает развитие этих заболеваний более вероятным.
К тому же избыточная масса тела в сочетании с низким ростом и диспластичными чертами лица и фигуры может создавать дополнительные психологические трудности. Поэтому необходимо корректировать привычки питания и вести активный образ жизни. При необходимости у пациенток с СШТ проводится коррекция АД, углеводного обмена, тиреоидного статуса, лечение инфекций мочевыводящих путей, активное лечение средних отитов и др.
В профилактике остеопороза играет важную роль длительное лечение рГР и заместительная терапия половыми гормонами, что улучшает прогноз для плотности кости и возможного развития остеопении.
7. Ведение пациенток с СШТ в педиатрической практике
Схема наблюдения за пациенткой с синдромом Шерешевского-Тернера (D)
Наблюдение эндокринолога: 1 раз в 6 мес.
Антропометрия, внесение данных в индивидуальную карту роста, контроль массы тела: 1 раз в 6 мес.
Контроль скорости роста: 1 раз в 12 мес.
Определение костного возраста: 1 раз в 12 мес (на фоне терапии).
Ультразвуковое исследование брюшной полости, забрюшинного пространства: 1 раз в 3 года.
Ультразвуковое исследование малого таза: в 12 лет перед началом эстрогенотерапии.
Контроль артериального давления на руках и ногах: 1 раз в 6 месяцев при отсутствии повышения АД и при повышении АД проводится суточное мониторирование АД и ведение больного совместно с кардиологом.
Эхокардиография: повторить в подростковом возрасте, при наличии изменений совместное ведение с кардиологами.
Контроль сахара крови: 1 раз в два месяца при лечении г