код по мкб 10 невус сеттона
Код по мкб 10 невус сеттона
Заболевание встречается у обоих полов и во всех этнических группах.В большинстве случаев обнаруживается при рождении, реже возникает в первые три года жизни.Распространенность неизвестна.
Этиология и патогенез до конца не изучены.Считается, что в основе болезни лежат функциональные нарушения в переносе меланосом из меланоцитов в кератиноциты, что приводит к появлению характерных гипопигментированных кожных пятен. Ряд авторов предполагают, что депигментный невус является формой кожного мозаицизма, при которой измененный клон меланоцитов обладает пониженной способностью синтезировать меланин и транспортировать его в кератиноциты.Присутствие лентиго наряду с депигментным невусом может также представлять фенотипическое проявление обратной мутации.
Некоторые исследователи рассматривают депигментный невус и гипомеланоз Ито как два фенотипических варианта мозаицизма, влияющих на пигментные гены.Гетерогенность генетических аномалий может быть связана с наличием нескольких локусов, кодирующих связанные с пигментом белки.При депигментном невусе соматические мутации возникают поздно во время эмбриогенеза, когда большинство структур уже сформировано, что приводит к меньшему количеству системных проявлений, а при гипомеланозе Ито, вероятно, эти мутации происходят намного раньше, и, следовательно, вероятность системности процесса выше (62-94% ).
Различают три клинических формы депигментного невуса :
Локализованная форма
Сегментная форма
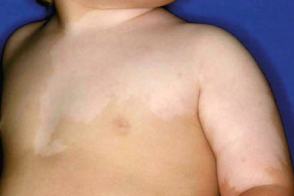 Характеризуется крупными очагами с резким ограничением по средней линии в виде одностороннего расположения или вдоль линий Блашко. Характеризуется крупными очагами с резким ограничением по средней линии в виде одностороннего расположения или вдоль линий Блашко. |
Системная форма
 Редкая форма депигментного невуса, проявляющаяся обширными линейными пятнами, лентиго и ассоциируется с неврологическими и скелетно-мышечными растройствами (судоргами, умственной отсталостью, расстройствами зрения и слуха, ненормальными зубами). Редкая форма депигментного невуса, проявляющаяся обширными линейными пятнами, лентиго и ассоциируется с неврологическими и скелетно-мышечными растройствами (судоргами, умственной отсталостью, расстройствами зрения и слуха, ненормальными зубами). |
Течение заболевания
Гипопигментные пятна более заметны на смуглой коже и становятся более заметными при загаре.Течение хроническое, персистирующее.С возрастом размер пятен увеличивается, после полового созревания процесс стабилизируется.Сообщается о единичных случаях спонтанного регресса заболевания.При отсутствии системных проявлений заболевание считается доброкачественным.
Клинические критерии (Coup, 1976 г.)
Клинические и лабораторные исследования
Не требуется.С косметическими целями рекомендовано :
Невусы
Наблюдением невусов занимается дерматолог или дерматоонколог. Удалить невус может дерматолог, дерматоонколог, хирург. Если невус расположен на конъюнктиве глаза, необходимо наблюдение офтальмолога.
Что такое невусы
Невусы — это доброкачественные новообразования кожи.
Формы и осложнения невусов
Различают меланоцитарные (содержащие пигментные клетки-меланоциты) и немеланоцитарные невусы (образованы другими клетками, кроме меланоцитов), которые включают эпидермальный невус, невус сальных желез, невус Беккера и некоторые другие доброкачественные образования, сосудистые невусы кожи.
Меланоцитарные невусы
Выделяют приобретенные и врожденные меланоцитарные невусы.
Приобретенные меланоцитарные невусы (ПМН) являются доброкачественными опухолями кожи. Как правило, они не имеют склонности к злокачественной трансформации. К особым формам приобретенных меланоцитарных невусов относят невус Шпица, невус Рида, пятнистый невус (спилус), галоневус (Сеттона), залегающий в глубоких слоях кожи синий невус (Ядассона-Тиче).
В отдельную группу выделяют атипичные (диспластические) невусы (АН). В отличие от обыкновенных приобретенных меланоцитарных невусов, атипичные меланоцитарные невусы могут иметь некоторые клинические характеристики меланомы, такие как асимметрия, нечеткие границы, несколько цветов или размер более 6 мм. Основное их отличие от злокачественной опухоли — стабильность, отсутствие изменений на протяжении долгого времени и сходные характеристики у одного человека. Атипичные меланоцитарные невусы имеют относительно повышенный риск злокачественной трансформации и требуют тщательного наблюдения.
Врожденные меланоцитарные невусы возникают как порок развития (гемартома) и обычно имеются уже при рождении ребенка. Врожденные меланоцитарные невусы больших размеров также ассоциируются с повышенным (но все же невысоким) риском злокачественной трансформации. Крайне редко они могут быть ассоциированы с патологическим накоплением меланоцитов в центральной нервной системе (нейрокожный меланоз). Врожденные меланоцитарные невусы с ожидаемым размером у взрослого (в течение жизни они будут увеличиваться пропорционально росту ребенка) также требуют повышенного внимания и наблюдения врача.
Меланоцитарную структуру имеют также невусы Ота и Ито, но в их основе не избыточное деление клеток, а их накопление в глубоких слоях кожи.
Причины появления невусов
Невусы на коже имеются почти у всех людей, это нормальное явление.
Основной причиной их появления считаются ультрафиолетовые лучи (лучи солнца), может играть роль наследственная предрасположенность, особенности пигментации кожи и волос.
Симптомы невусов
Невусы выглядят как пятна или узелки на коже. Одни из них едва заметны, другие имеют насыщенный коричневый (меланоцитарные или пигментные) или красный (сосудистые невусы) цвет.
Как правило, невусы не доставляют никаких неприятных ощущений, не чувствуются.
Невусы могут менять свой вид, увеличиваться на протяжении жизни. Важно правильно оценивать эти изменения, такие проявления могут быть не только вариантом нормы, но и служить одним из признаков злокачественных образований кожи.
Стадии изменений невусов
Для меланоцитарных невусов — как приобретенных, так и врожденных — характерны стадийные изменения на протяжении жизни. Классический путь развития включает 3 стадии, которые отличаются глубиной расположения образования:
Лечение невусов
В большинстве случаев лечение не проводится, требуется только наблюдение, поскольку невусы являются доброкачественными образованиями. При подозрении на злокачественный характер и выявлении образований с высоким риском злокачественной трансформации проводится хирургическое иссечение. Возможно проведение удаления невуса по желанию пациента из эстетических соображений или из-за дискомфорта (например, при локализации в зонах частой травматизации одеждой).
Особенности методики лечения
Как происходит лечение невусов в клинке Рассвет
Врач проведет осмотр кожного покрова пациента полностью, для исключения риска пропустить меланому или другой рак кожи. Подозрительные образования дополнительно изучаются с помощью прибора, позволяющего осмотреть кожу с увеличение в 10 раз – дерматоскопа. В карте пациента описываются невусы, требующие наблюдения. Подозрительные невусы врач предложит удалить хирургическим способом с последующим гистологическим исследованием удаленного материала (направляется в экспертную лабораторию). Удаление невусов по эстетическим показаниям может выполняться по желанию пациента.
Рекомендации врача-дерматолога больным невусами:
Кузьмина Татьяна Сергеевна
дерматолог, к.м.н.
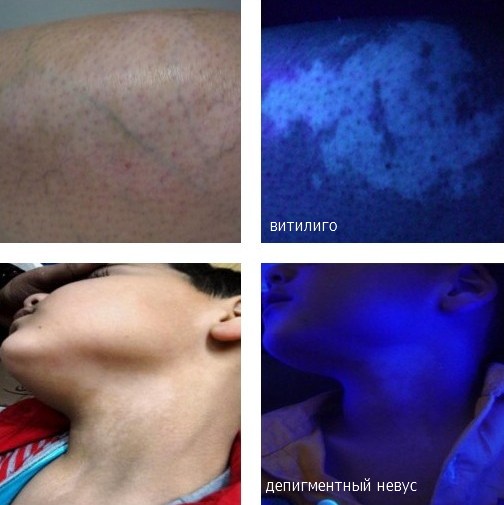
Невус Сеттона
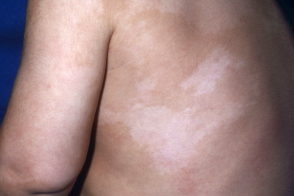
Невус Сеттона — пигментный невус, окруженный по периферии участком обесцвеченной кожи, схожей с витилиго. Может быть единичным и множественным. В диагностике невуса Сеттона основным является его дифференцировка от тех форм меланомы, которые сопровождаются депигментацией по периферии образования. Проводят дерматоскопию, сиаскопию и биопсию невуса. При уверенности в диагнозе невуса Сеттона лечение не требуется. Образование часто регрессирует самостоятельно. При подозрении на меланому необходимо хирургическое иссечение невуса включая зону депигментации.
Общие сведения
Невус Сеттона встречается у лиц обоего пола и любого возрастной категории, но чаще у детей и в юношеском возрасте. Его диагностируют примерно у четверти пациентов с витилиго, а также у лиц, склонных к аутоиммунным заболеваниям. Иногда появление невуса происходит перед развитием витилиго и обнаруживается у сестер и братьев заболевшего витилиго пациента.
Симптомы невуса Сеттона
При возникновении невуса Сеттона в первую очередь появляется пигментный невус, а затем вокруг него образуется ободок депигментированной кожи. В некоторых случаях депигментации может предшествовать небольшое покраснение. Сам невус представляет собой красно-коричневый, молочно-коричневый или коричневый узелок, немного возвышающийся над общим уровнем кожи. Он имеет округлую форму и четкие границы. Участок обесцвечивания обычно в 2-3 раза шире расположенного в его центре пигментного образования.
Наиболее часто невус Сеттона располагается на коже туловища и верхних конечностей, реже — на лице. Как правило, это множественные образования. У одного пациента может насчитываться до 100 невусов. В редких случаях невус Сеттона бывает единичным. Невус Сеттона относится к меланомонеопасным невусам и склонен к постепенному самопроизвольному исчезновению. Однако по некоторым данным он может ассоциироваться с меланомой, нейрофиброматозом, злокачественными опухолями внутренних органов.
Наиболее характерным и отличительным симптомом невуса Сеттона является его стадийное развитие: возникновение пигментного образования, через несколько месяцев появление вокруг него участка гипопигментации или обесцвечивания, затем в течение нескольких лет регресс пигментной части невуса и лишь после этого постепенное окрашивание депигментированного ободка до цвета нормальной кожи.
Диагностика невуса Сеттона
Типичная клиническая картина и стадийность развития во многих случаях позволяют без затруднений поставить диагноз. Сложности в диагностике возникают при появлении невуса на фоне существующего витилиго. Для уточнения диагноза проводится дерматоскопия и сиаскопия, которые выявляют в центре образования скопления невусных клеток, окруженных инфильтратом из лимфоцитов, и отсутствие меланоцитов в эпидермисе в области депигментированного ободка.
Сходство некоторых форм меланомы с невусом Сеттона делает необходимой консультацию дерматоонколога. В некоторых случаях меланомы может наблюдаться обесцвеченный ободок вокруг пигментного центра и возможен регресс пигментации. Эти признаки делают меланому очень похожей на невус Сеттона. Поэтому для ее исключения может проводиться биопсия образования и последующее гистологическое изучение образца. Кроме того, проводят дифференциальную диагностику невуса Сеттона с нейрофибромой, вульгарной бородавкой, витилиго, голубым невусом.
Лечение невуса Сеттона
Пациентам с невусом Сеттона показано наблюдение дерматолога до появления признаков регресса образования. Рекомендовано избегать повышенного ультрафиолетового облучения (естественного и в солярии), применять профессиональные защитные средства с SPF 50.
Лечение проводится в случаях невозможности четкой дифференцировки невуса от меланомы. При этом показано полное хирургическое иссечение невуса вместе с депигментированным ободком.
Мардил Цинк Макс (Mardil Zink Maks) инструкция по применению
Владелец регистрационного удостоверения:
Произведено:
Лекарственная форма
Форма выпуска, упаковка и состав препарата Мардил Цинк Макс
| Раствор для местного применения | 1 мл |
| цинка 2-хлорпропионата раствор 1.5% в 2-хлорпропионовой кислоте | 0.5 мл |
Фармакологическое действие
Мардил Цинк ® Макс представляет собой 50% водный раствор хлорпропионата цинка и 2-хлорпропионовой кислоты. При наружном и местном применении на пораженных участках кожи или слизистой оболочки препарат способен прерывать рост и жизнедеятельность патологически измененных клеток и тканей, в т.ч. доброкачественных новообразований кожи и слизистой оболочки, посредством антиокоагуляции, дегидратации и девитализации. При применении на пораженных участках препарат ведет к фиксации с последующей мумификацией патологически измененной ткани, с которой препарат вступает в соприкосновение. Непосредственное действие препарата выражается в обесцвечивании кожи и слизистой оболочки с появлением характерного бледно-серого оттенка. В последующем девитализированная патологическая ткань высыхает и изменяет цвет на темно-коричневый из-за мумификации. Мумифицированные струпья отделяются только после полной реэпителизации спонтанно через 2-3 недели. Заживление идет без осложнений, особенно при отсутствии вторичной инфекции, не оставляя значительных рубцов и шрамов, деформаций прилегающих тканей или нарушений функций органов.
Фармакокинетика
При нанесении на пораженные участки кожи или слизистой оболочки Мардил Цинк ® Макс не всасывается и системного воздействия на организм не оказывает.
Показания препарата Мардил Цинк Макс
Лечение поражений кожи и слизистой оболочки:
Режим дозирования
Для наружного применения
Количество сеансов лечения варьируется от 1-го (плоские бородавки) до 3-4-х (подошвенные бородавки) до полного исчезновения элемента с интервалом между сеансами не менее 24 ч. Вокруг новообразования после аппликации препарата Мардил Цинк ® Макс наблюдается транзиторная полоска гиперемии и отека, которая бесследно исчезает через 25-40 мин после завершения процедуры. Каких-либо дополнительных лечебных мероприятий после аппликации препарата не требуется. На следующий день после аппликации патологический очаг мумифицируется, приобретает темно-коричневый оттенок и резко уменьшается в размерах. Мумифицированные струпья отделяются только после полной эпителизации спонтанно через 2-3 недели. Заживление идет без осложнений, особенно при отсутствии вторичной инфекции, не оставляя значительных рубцов, шрамов и деформаций прилегающих тканей или нарушений функций органов.
Для местного применения
Побочное действие
Использование препарата Мардил Цинк ® Макс в редких случаях может привести к изменению пигментации кожи и образованию поверхностных кожных рубцов. При нормальном протекании процесса эпителизации, отсутствии вторичной инфекции и самостоятельном отделении мумифицированных струпьев вероятность таких негативных последствий крайне незначительна. Может наблюдаться отек ткани, очень редко, при индивидуальной чувствительности к компонентам препарата возможны аллергические реакции в виде кожного зуда.
Противопоказания к применению
Применение при беременности и кормлении грудью
Исследования по изучению возможного влияния препарата на организм беременных женщин и кормящих матерей до настоящего времени не проводились. Лечение у этой категории пациентов следует назначать только в тех случаях, когда потенциальная польза его применения для матери превосходит возможный риск для плода или ребенка.
Применение у детей
Особые указания
Перед вскрытием флакон следует встряхнуть и переместить раствор, попавший в верхнюю часть флакона, на его дно. Вскрытый флакон должен находиться в строго вертикальном положении.
Мардил Цинк ® Макс содержит в своем составе кислоту. Следует избегать попадания препарата на здоровую кожу или слизистую оболочку. Если произошло случайное попадание препарата Мардил Цинк ® Макс на здоровую кожу или слизистую оболочку необходимо как можно быстрее удалить препарат при помощи смоченного водой ватного тампона.
При лечении пораженных участков кожи, расположенных рядом с областью глаз, следует соблюдать особые меры предосторожности. Избегать попадания препарата в глаза. Если произошло случайное попадание препарата Мардил Цинк ® Макс в глаза, необходимо срочно промыть их большим количеством воды и 1% раствором гидрокарбоната натрия, а затем обратиться к врачу.
Нельзя удалять мумифицированный струп соскабливанием или с помощью механических средств. Струп должен отделиться от здоровой кожи или слизистой оболочки самостоятельно, иначе возможно нарушение процессов заживления тканей и образование рубцов.
До достижения полного заживления кожи или слизистой оболочки не рекомендуется купаться в бассейнах и открытых водоемах, а также следует избегать воздействия прямых солнечных лучей и ультрафиолетового излучения. В день проведения лечения рекомендуется ограничить водные процедуры.
Желательно до полной эпителизации избегать травматизации и загрязнений обработанного патологического очага.
Перед тем как выбросить флакон, следует остатки препарата смыть в проточной воде. Пустой флакон можно выбросить в контейнер для мусора.
Передозировка
При неправильном применении препарата возможно образование эрозий.
С целью предотвращения кислотного ожога препарат необходимо смыть проточной водой. Заживление может происходить самостоятельно без применения дополнительных лекарственных средств или с использованием ранозаживляющих препаратов.
Лекарственное взаимодействие
Взаимодействие препарата Мардил Цинк ® Макс с другими лекарственными препаратами наружного действия не установлено.
Условия хранения препарата Мардил Цинк Макс
Хранить в защищенном от света месте при температуре не выше 25°С. Хранить в недоступном для детей месте.
Код по мкб 10 невус сеттона
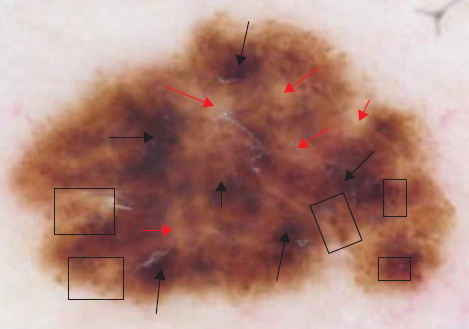
Диспластический меланоцитарный невус занимает промежуточную позицию в спектре заболеваний между распространенными приобретенными невусами и злокачественной меланомой кожи. Он считается потенциальным предшественником меланомы и маркером лиц с высоким ее риском. Синдром атипичных невусов и меланомы определяется как наличие большого количества (> 50) меланоцитарных невусов, причем некоторые из них имеют атипичные признаки.
Диспластические невусы подразделяются на семейные (синдром атипичного невуса) и спорадические в зависимости от наличия в семейном анамнезе меланомы кожи.Встречаются у 5% белого населения США и у 1, 8-18% населения других стран.Присутствуют почти у всех пациентов с семейной меланомой и у 30-50% пациентов со спорадической меланомой кожи. Преимущественно поражаются лица белой расы. Предпочтения по половому признаку отсутствуют. Зарегистрирована семейная распространенность. Большинство диспластических невусов появляются в детстве и подростковом возрасте, иногда в период кризисов. Спорадические очаги могут появляться в любое время жизни (вплоть до 60 лет).
В случае семейных невусов имеет место аутосомно-доминантный способ наследования с довольно высокой пенетрантностью. В качестве причинных признаются многие гены, включая 1р36, 9р21. Предполагается полигенная этиология. Воздействие солнца, особенно острое и периодическое, считается фактором, способствующим развитию заболевания. Однако невусы могут возникать и на полностью закрытых участках тела. Состояние иммунодефицита способствует прогрессированию в злокачественное новообразование. Определенную роль играют эндокринные и пищевые факторы, а также воздействия окружающей среды.
Общие характерные признаки
Критерии клинической диагностики диспластического невуса
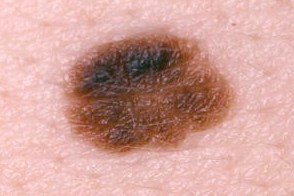 |
Клинические подтипы
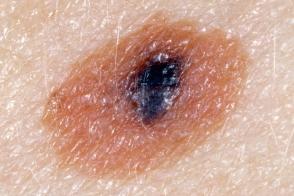 |  | 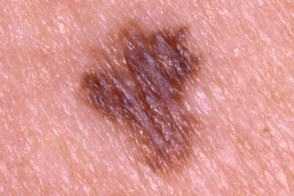 |
| по типу яичницы | мишеневидный | лентигинозный |
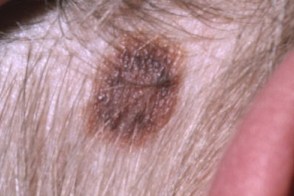 | 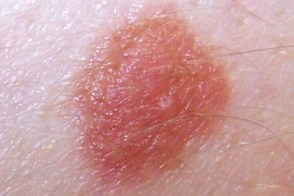 | 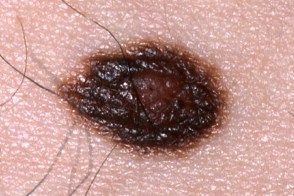 |
| подобный себорейному кератозу | эритематозный | меланома-подобный |
Течение и прогноз
Диспластические невусы, как правило, начинают появляться позже, чем приобретенные меланоцитарные невусы, незадолго до начала полового созревания, и продолжают появляться на протяжении многих лет, до самой старости. Для них нехарактерна инволюция (по крайней мере, они подвергаются ей гораздо реже, чем приобретенные невусы). В отличие от диспластического невуса приобретенные меланоцитарные невусы никогда не появляются у пожилых, а те, которые есть, в пожилом возрасте исчезают.
Хотя большинство очагов остаются стабильными или развиваются в доброкачественный дермальный меланоцитарный невус, атипичный невус является одним из наиболее важных предшественников злокачественной меланомы кожи. Пациенты с синдромом семейных или атипичных спорадических невусов имеют повышенный риск развития меланомы. Анатомическая ассоциация с диспластическими невусами наблюдалась у 8-35% пациентов со спорадической меланомой, примерно у 70% пациентов с семейной меланомой и более чем у 90% лиц с синдромом семейного атипичного невуса и меланомы.
В США риск развития меланомы в течение жизни оценивается в 0, 8% для населения. У пациентов с атипичным невусом риск меланомы значительно возрастает и достигает 6% или даже 10-15%, если она присутствует в семейном анамнезе. Риск меланомы возрастает с увеличением числа невусов, увеличением атипичных характеристик и при наличии диспластического невуса или меланомы в семейном анамнезе. Меланома у пациентов с диспластическим невусом может возникать либо de novo (на нормальной коже), либо в пределах ранее существовавшего невуса, чаще всего в возрасте старше 30 лет.
В клиническом установлении диагноза помогают дерматоскопия или эпилюминесцентная микроскопия. Исследование под лампой Вуда акцентирует эпидермальную гиперпигментацию очага. Гистологическое исследование подтверждает диагноз.
Дерматоскопия
Гистологическое исследование
Эпидермис атрофичен и обычно содержит большое количество меланина.В базальных отделах эпидермиса определяется пролиферация атипичных меланоцитов с длинными отростками, часто принимающих веретеновидную форму, с вакуолизированной цитоплазмой и гиперхромными ядрами с выраженным полиморфизмом. При прогрессировании заболевания атипичные меланоциты группируются в гнезда. Встречаются многоядерные меланоциты.В субэпидермальных отделах дермы обнаруживают меланофаги, дистрофические изменения коллагена, иногда воспалительный инфильтрат из лимфоцитов и плазматических клеток.
Диспластический меланоцитарный невус дифференцируют с:
Общие терапевтические рекомендации
Лечение зависит от числа невусов наличия меланомы кожи в анамнезе и семейного анамнеза (наличие у родственников атипичного невуса и меланомы кожи)
Рекомендуемые методы лечения
К очагам, которые требуют эксцизии, относятся:
Полная хирургическая эксцизия является лечением выбора. Достаточно начальных границ шириной 5 мм. Если очаг атипичный или переходит на границы, необходима эксцизия с чистыми границами. При выраженных атипичных признаках рекомендуется повторная эксцизия с границами 5—10 мм. За эксцизией должно всегда следовать гистологическое исследование, чтобы исключить злокачественность.
Следует избегать лазеров, электрохирургии, криотерапии и других вариантов лечения, в результате которых происходит физическая деструкция очага, поскольку эти методы не позволяют провести гистологическое исследование очага.