как понять что одно легкое не дышит
Первые признаки пневмонии: симптомы и причины
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
Другие факторы риска включают в себя:
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Комментарий эксперта
Какие особенности у коронавирусной пневмонии?
Бактериальная пневмония отличается от пневмонии, вызванной коронавирусной инфекцией. Ковидная возникает после контакта с больным COVID-19, бактериальная развивается как осложнение заболевания, например, в результате переохлаждения, ОРВИ. Бактериальная обычно односторонняя, а коронавирусная – чаще всего двухсторонняя. Для ковидной пневмонии характерна высокая температура, быстрое нарастание дыхательной недостаточности часто при отсутствии кашля, в то время как бактериальная обычно протекает с невысокой температурой и сильным кашлем с мокротой. Коронавирусную пневмонию выявляют по характерному КТ-феномену – наличию в периферических отделах легких затемнений по типу матового стекла.
Профилактика пневмонии
Чтобы помочь предотвратить пневмонию:
Как понять что одно легкое не дышит
За последние годы во всем мире наблюдается рост заболеваемости различных заболеваний легких. Связано это с негативным влиянием на дыхательную систему человека таких факторов, как загрязнение окружающей среды, курение и последствия перенесенных инфекционных заболеваний. Что греха таить, большинство людей, когда речь идет о вреде курения или нездоровой экологии, только отмахиваются и не желают тратить время на подобные разговоры.
Если вас беспокоит постоянный кашель, хрипы, одышка, тяжесть в грудной клетке и другие проблемы с дыханием, не откладывайте визит к врачу. Современные методы диагностики позволяют выявить болезни легких и бронхов на самой ранней стадии, когда их еще возможно достаточно легко вылечить.
Первым симптомом развития ХОБЛ, которая часто протекает скрытно, является хронический кашель. Обычно называют ее «кашлем курильщика». Вызывается она из-за того, что от постоянного воздействия дыма и никотина бронхи воспаляются и сужаются, в результате чего резко возрастает выработка слизи и затрудняется дыхание. Поэтому многие курильщики уже к 45-50 годам жалуются на одышку и удушье при подъеме по ступенькам и наклонным поверхностям или даже при легкой пробежке. В пожилом возрасте человек начинает задыхаться уже при любой физической нагрузке. Например, при одевании и купании в ванной. Определить, нет ли у вас проблем с дыханием очень просто. Для этого попробуйте:
1. Задержать дыхание. Если у вас с дыханием все в порядке, вы должны продержаться, не дыша, не менее одной минуты. Если вам не удалось выдержать столько, значит, у вас дыхание не в норме.
2. Попробуйте надуть воздушный шарик за один полный вдох. Не получается? Бросайте курить и берегите легкие!
3. На дне рождении попробуйте задуть все свечи с торта с расстояния 80 см. Если вам не удалось это с первого раза, то функция легких у вас снижена.
Но не все так драматично, развитие ХОБЛ можно предупредить! Для этого надо не курить, до конца вылечивать все простудные заболевания и осложнения, стараться не находиться в помещении, где есть сильный запах вредных химических соединений (краски, кислот и ядовитых газов). Особую настороженность надо проявить курильщикам со стажем после перенесенной пневмонии и гриппа. Они обязательно должны каждый год проходить флюорографию и исследовать функцию дыхания.
— Вернуться в оглавление раздела «Пульмонология.»
Отек легких: причины, симптомы и признаки
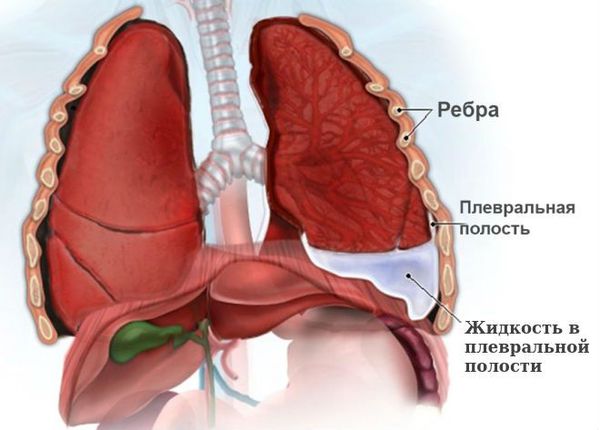
Образование жидкости в легких является патологическим состоянием, вызванным массивным выходом транссудата (невоспалительной природы) в интерстиций легких из капилляров, а затем и в альвеолы. Скопление жидкости в легких приводит к снижению функций альвеол, нарушениям газообмена, а следовательно, и к гипоксии. В крови наблюдается изменение газового состава с повышенной концентрацией углекислого газа. На фоне гипоксии развивается угнетение функций центральной нервной системы. Когда норма жидкости в плевральной полости превышена, возникает отек легкого.
Жидкость в легких – диагноз довольно опасный и требует оказания своевременной медицинской помощи. Юсуповская больница принимает пациентов круглосуточно, семь дней в неделю. Опытные доктора в кратчайшие сроки снимут отек легкого, определят адекватный курс терапии для устранения причин такой патологии.
Причины появления жидкости в легких
Почему жидкость в легких накапливается, приводя к отеку легкого? В данном вопросе выделяют две основные группы причин:
У пациента может наблюдаться скопление жидкости в легких при раке, приводящее к отеку легкого. Также при злокачественной опухоли может скапливаться осумкованная жидкость в плевральной полости, что приводит к развитию плеврита.
Жидкость в легких при онкологии – это последствие развития злокачественных опухолей легких, груди, желудка, кишечника, поджелудочной железы, органов половой системы. При запущенных стадиях рака у больных может развиваться отек ног при отказе легких.
Современные достижения медицины, а также высокий профессионализм врачей Юсуповской больницы позволяют выигрывать борьбу с раком и возвращать пациентов к нормальной полноценной жизни. Для каждого пациента курс терапии доктора определяют в индивидуальном порядке.
Основные симптомы и признаки заболевания
Диагностировать отек легких не так сложно, если знать клиническую картину этого патологического состояния. Скопление жидкости в легких имеет следующие характерные симптомы и признаки:
При появлении одного или нескольких вышеперечисленных признаков необходимо обращаться за консультацией к врачу. Опытная команда докторов Юсуповской больницы в кратчайшие сроки проведет обследование и назначит эффективное лечение. В отсутствие своевременной врачебной помощи отек легкого может привести к летальному исходу. Прогнозы зависят от стадии отека легких и особенностей течения основного заболевания.
Чем опасна жидкость в легких
Накопление жидкости в легких приводит к нарушениям нормальной работы клеток и сосудов. В данном случае имеет место интерстициальная форма патологии. При этом абсолютно неважно, от чего возникает отек легких. На второй стадии жидкость проникает в полость альвеол, нарушая тем самым газообменную функцию. Это альвеолярный отек легких. Затем все альвеолы заполняются жидкостью и выключаются из процесса газообмена. Человек погибает от недостатка кислорода.
На вопрос, как долго проявляется отек легких, четкого ответа дать нельзя. Все зависит от причин, спровоцировавших накопление жидкости, а также стадии развития патологии.
Первая доврачебная помощь при отеке легких
Если человек находится в сознании, прежде всего его нужно переместить в сидячее или вертикальное положение. Затем необходимо расстегнуть стесняющую одежду и обеспечить приток свежего воздуха, после чего дать больному таблетку фуросемида и нитроглицерина.
Лечение легочной недостаточности
Первоочередными при отеке легких служат следующие мероприятия:
Далее проводят медикаментозное лечение. Важно понимать, что отек легких не является самостоятельным заболеванием. Что означает появление жидкости в легких, может определить только врач. Отек легких может развиваться вследствие большого числа патологий. Поэтому тактика лечения напрямую связана со спецификой основного заболевания.
Пройти диагностику, эффективный курс лечения можно в Юсуповской больнице. В клинике терапии доктора быстро определят истинную причину развития отека легких и подберут программу лечения для каждого пациента в индивидуальном порядке. Записаться на прием к врачу можно по телефону Юсуповской больницы.
Что такое спонтанный пневмоторакс? Причины возникновения, диагностику и методы лечения разберем в статье доктора Поветкина А. П., хирурга со стажем в 13 лет.
Определение болезни. Причины заболевания
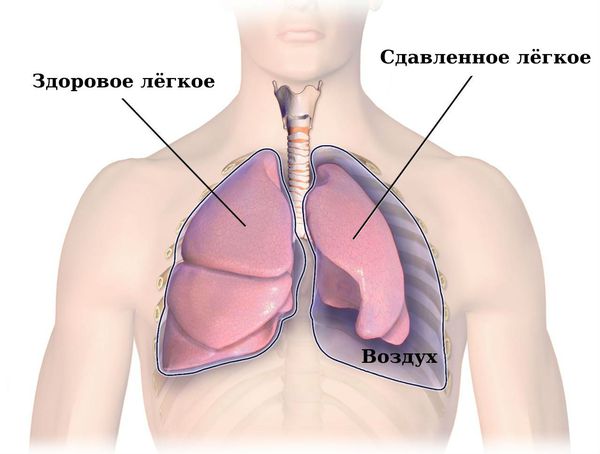
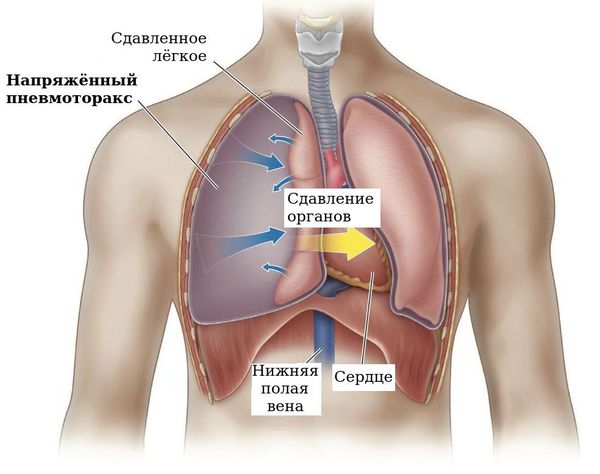
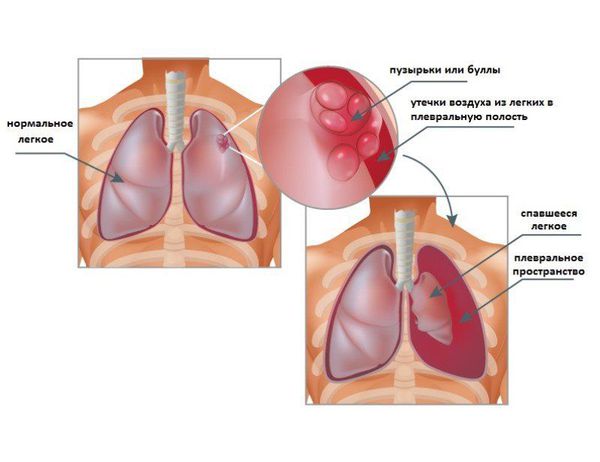
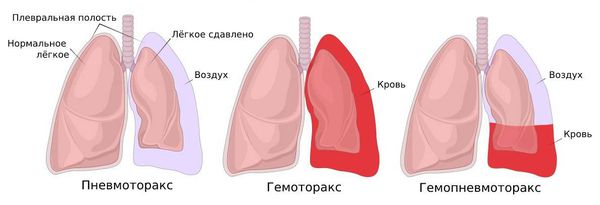
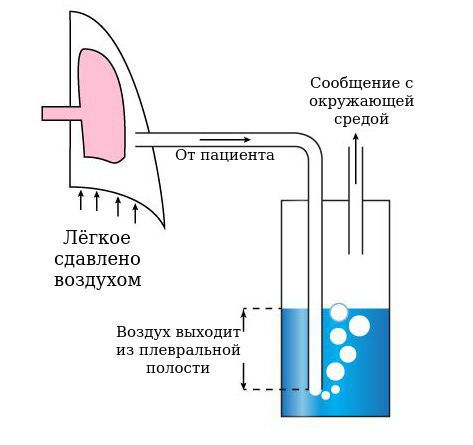
Спонтанный пневмоторакс — это скопление воздуха между лёгкими и грудной стенкой, не связанное с травмой, хирургическим вмешательством или иным воздействием на грудную клетку или лёгкое (например, баротравмой).
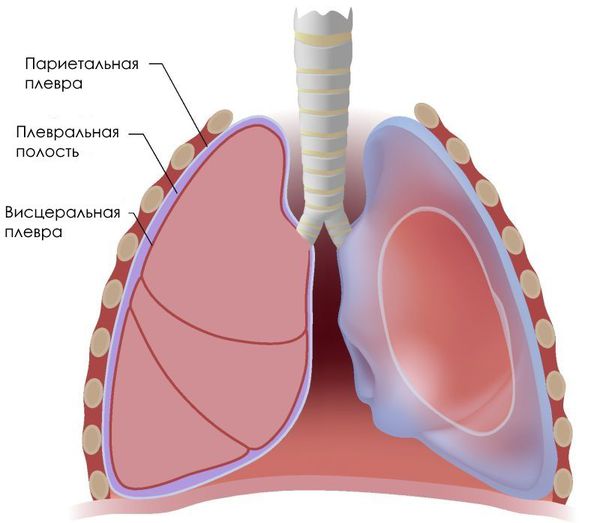
Щель между лёгкими и грудной стенкой называется плевральной полостью. Она покрыта плеврой — серозной оболочкой, которая состоит из двух листков: висцерального и париетального (пристеночного). Висцеральный листок покрывает лёгкие, а париетальный — внутреннюю стенку грудной клетки.
Можно представить, что плевра — это своего рода мешок, в который вдавлено лёгкое. Такая картина напоминает человека, сидящего в пуф-мешке. В норме этот мешок-плевра герметичный, давление в нём всегда ниже атмосферного, то есть отрицательное (в норме воздух там отсутствует). За счёт этого лёгкие всё время находятся в расправленном состоянии, полноценно наполняются вдыхаемым воздухом и кислородом и выделяют углекислый газ. При спонтанном пневмотораксе воздух из лёгких проникает в плевральную полость из-за нарушения целостности висцеральной плевры.
Факторы риска спонтанного пневмоторакса
Спонтанный пневмоторакс возникает без очевидной причины, но существуют некоторые факторы риска:
Катамениальный (менструальный) пневмоторакс
Иногда симптомами грудного эндометриоза служат боли в груди во время менструаций и в предменструальном периоде. Если очаги располагаются в бронхах, то синхронно с менструальными кровотечениями из половых путей может наблюдаться также кровохарканье. В тот же период (за сутки до начала менструации и в течение 72 часов после) возможно появление воздуха в плевральной полости — развитие пневмоторакса.
Симптомы спонтанного пневмоторакса
Чаще всего первым симптомом пневмоторакса является острая боль на стороне поражения и кашель. Непосредственно над плевральной полостью проходят нервы плечевого сплетения, поэтому боль может «отдавать» в плечо на стороне поражения. Но иногда пациенты просто чувствуют дискомфорт либо какое-то непонятное ощущение, которое обычно описывают как «клокотание в груди». Если пневмоторакс уже был, то многие пациенты сразу говорят: «У меня снова внутри воздух».
Если воздуха скопилось мало, то симптомов может практически не быть. Когда воздуха становится больше, повышается давление в плевральной полости, возникает учащённое сердцебиение (тахикардия), иногда вены на шее набухают и не спадаются, грудная клетка расширяется на стороне поражения, увеличиваются межрёберные промежутки.
Патогенез спонтанного пневмоторакса
С увеличением количества воздуха в плевральной полости повышается и давление, лёгкое сжимается, в результате чего оно может перестать выполнять свою функцию. Лёгкое уже не может полноценно вентилироваться вдыхаемым воздухом и обеспечивать газообмен. Сдавливаются сердце и сосуды. Возникает порочный круг:
В последующем в спавшемся лёгком возникают воспалительные процессы, которые в ряде случаев могут носить необратимый характер.
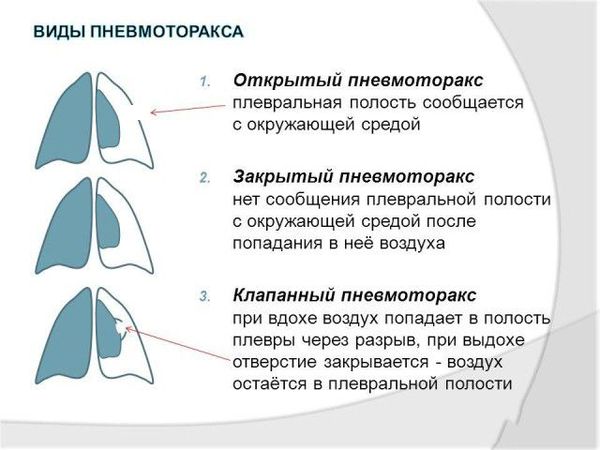
Иногда место, где произошёл разрыв плевры, работает как клапан, то есть воздух из лёгкого поступает в плевральную полость, а обратно не идёт. Такое состояние называется клапанный пневмоторакс, оно приводит к напряжённому пневмотораксу.
Патогенез катамениального пневмоторакса
Пути проникновения клеток эндометрия в грудную полость до конца не известны. Описаны случаи эндометриоза головного мозга, поэтому возможно метастатическое распространение с кровью.
Классификация и стадии развития спонтанного пневмоторакса
По наличию провоцирующего фактора:
По этиологии:
1. Первичный — это пневмоторакс, который случается без очевидных причин у прежде здоровых людей.
2. Вторичный — это пневмоторакс, возникающий на фоне имеющихся заболеваний, среди которых:
По механизму:
По кратности возникновения:
Имеет значение, когда возник рецидивный пневмоторакс (после консервативного лечения, дренирования или операции) и сколько эпизодов было до этого, потому что после каждого эпизода пневмоторакса в плевральной полости формируются всё новые и новые рубцовые изменения как плевры, так и лёгких, которые в дальнейшем в той или иной мере затрудняют лечение. Поэтому лечение пневмоторакса должно происходить своевременно и наиболее оптимальными методами.
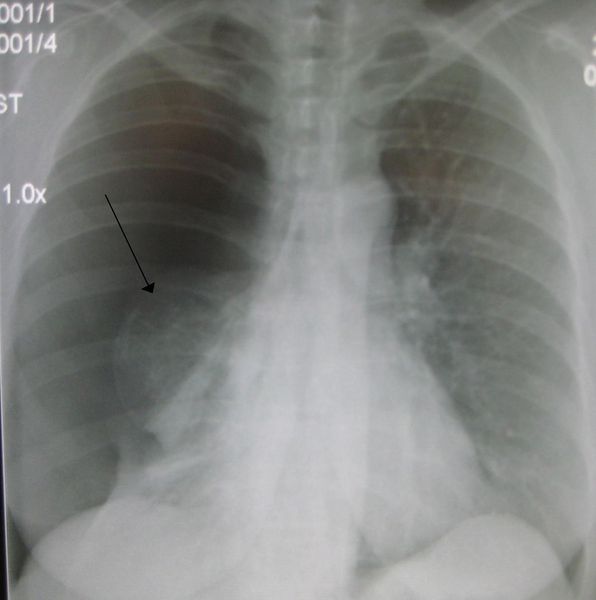
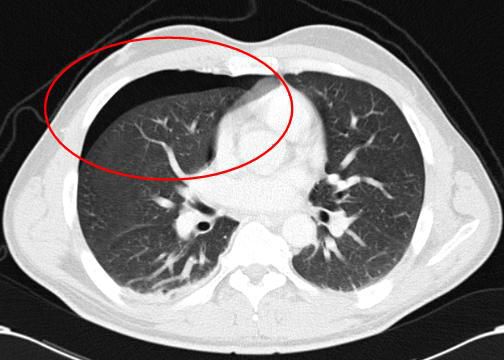
Тяжесть пневмоторакса определяется как общеклиническими проявлениями (степенью развития дыхательной и сердечно-сосудистой недостаточности), так и степенью коллапса лёгкого, которую выявляют по данным рентгенографии либо компьютерной томографии органов грудной клетки. По степени коллапса лёгкого выделяют:
Как правило, при верхушечном и малом пневмотораксе общее состояние организма практически не страдает, и в этой ситуации возможно консервативное лечение.
Классификация по стороне поражения. Всего в организме человека две плевральных полости, которые в норме не сообщаются между собой, поэтому в зависимости от того, где скопился воздух, различают:
По наличию осложнений:
В национальных клинических рекомендациях по лечению спонтанного пневмоторакса представлена такая классификация [48] :
Осложнения спонтанного пневмоторакса
Напряжённый пневмоторакс требует экстренного хирургического вмешательства — пункции плевральной полости. Пункция позволяет как можно скорее вывести воздух из плевральной полости и снизить давление, иначе такое состояние может в считанные минуты привести к смерти.
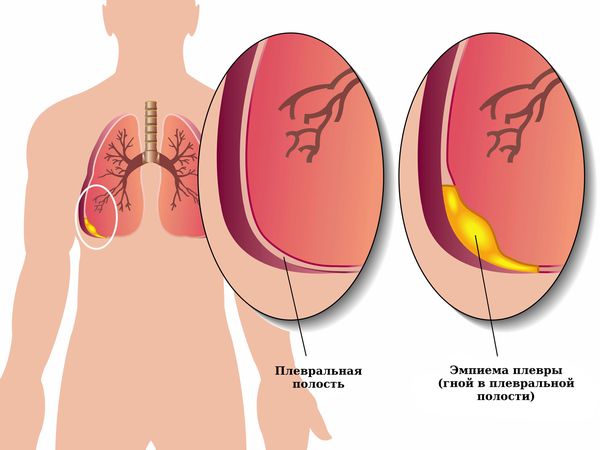
Если пневмоторакс не лечить, то на фоне нерасправленного лёгкого может прогрессировать воспаление плевры, в плевральной полости скапливается жидкость (гидропневмоторакс), возникает экссудативный плеврит, т. е. воспаление плевры с выделением жидкости. Появление жидкости на фоне воспаления плевры можно расценивать как начальную стадию эмпиемы плевры — появления гноя в плевральной полости.
Со временем в прозрачной жидкости в плевральной полости скапливается воспалительный белок — фибрин. Если инфекция не присоединяется, то фибрин замещается соединительной тканью, формируются спайки.
Если к жидкости присоединяется инфекция, которая может попасть из верхних дыхательных путей, то фибрин нагнаивается и формируется эмпиема плевры. Сочетание воздуха с гноем в плевральной полости называется пиопневмотораксом. Это тяжёлое заболевание, при котором образующиеся в результате гнойного воспаления токсины всасываются в кровь и разносятся по всему организму. Возникает общая интоксикация и сепсис, при котором страдают все органы и ткани.
Лечение эмпиемы плевры может быть разным, однако ткани лёгкого всё равно замещаются соединительной тканью, даже в большей степени, чем при воспалении без нагноения, и функция лёгких страдает. У ослабленных пациентов эмпиема плевры может прогрессировать и привести к смерти.
Пневмомедиастинум — проникновение воздуха в область вокруг сердца и магистральных сосудов — обычно тоже разрешается без последствий, однако иногда возможно развитие состояния, напоминающего напряжённый пневмоторакс: напряжённый пневмомедиастинум. При этом воздух под большим давлением скапливается в средостении, сдавливая сердце и сосуды, что может привести к остановке сердечной деятельности и смерти.
Диагностика спонтанного пневмоторакса
У пациентов и врачей всех специальностей должна быть настороженность по отношению к спонтанному пневмотораксу. Появление внезапных болей в грудной клетке, кашля, одышки, учащённого сердцебиения — это повод обратиться к врачу.
Анамнез
Сведения о заболеваниях лёгких и дыхательной системы в прошлом, о наличии факторов риска, системных заболеваний, операций на плевральной полости и лёгких являются ценной информацией.
Осмотр и физикальное обследование
При развитии подкожной эмфиземы будет сглаженность кожных контуров на грудной стенке, в области надключичных ямок или на шее.
При перкуссии (постукивании по грудной клетке) звук на стороне пневмоторакса, напротив, будет усилен и носить «коробочный оттенок».
Аускультация (выслушивание с помощью фонендоскопа) выявит ослабление дыхания на стороне пневмоторакса. Учащение пульса также один из частых признаков болезни.
Инструментальная диагностика
Основной инструментальный метод исследования, который выполняется на первом этапе диагностики — это рентгенография органов грудной клетки в двух проекциях. Делается два снимка на вдохе: один во фронтальной проекции («ансфас»), другой в боковой проекции («профиль») тем боком, на стороне которого предполагается пневмоторакс.
Как правило, контрастирование при проведении КТ не используют, если того не требуют особые обстоятельства, например обнаружение новообразования в лёгких или средостении или подозрение на тромбоэмболию лёгочной артерии (ТЭЛА).
Лабораторная диагностика
При развитии спонтанного неосложнённого пневмоторакса у практически здорового человека изменений в лабораторных анализах крови и мочи, как правило, не происходит. Однако всегда необходимо выполнять полный первичный лабораторный скрининг, который помогает выявить скрытые заболевания либо оценить степень компенсации сопутствующих болезней. Результаты лабораторных исследований являются «отправной точкой» для оценки динамики состояния пациента.
Дифференциальная диагностика
В первую очередь это все острые нарушения дыхания, которые в короткий промежуток времени могут привести к смерти пациента, а также заболевания сердца, особенно инфаркт миокарда.
Первичные заболевания лёгких и плевры могут сопровождаться признаками спонтанного пневмоторакса: пневмония, плеврит и т. д.
Лечение спонтанного пневмоторакса
Лечение спонтанного пневмоторакса преследует четыре цели:
При вторичном пневмотораксе необходимо лечение основного заболевания у пульмонолога, ревматолога паразитолога или инфекциониста. Спонтанный пневмоторакс проявляется как осложнение, поэтому роль торакального хирурга здесь больше имеет вспомогательный характер.
Консервативное лечение
Консервативное лечение допустимо при наличии двух условий:
Если есть боль, то назначаются анальгетики. Помогает кислородотерапия: если в среднем воздух из плевральной полости всасывается плеврой со скоростью 2 % в сутки, то при ингаляции кислородной смесью этот процесс ускоряется в 4 раза.
Плевральная пункция
Плевральную пункцию выполняют под местной анестезией, выраженных болей во время процедуры не возникает. Пациенты обычно хорошо переносят эту процедуру.
Дренирование плевральной полости
В настоящее время существуют специальные системы, сочетающие в себе небольшую иглу, в которую вставляется мягкий катетер. Благодаря этому при проколе грудной стенки сразу устанавливается катетер. После этого игла убирается и можно безопасно, без риска поранить иглой лёгкое откачать воздух из плевральной полости.
Если такой системы нет, то при откачивании воздуха с использованием иглы есть риск повредить лёгкое, так как оно будет расправляться и приблизится к грудной стенке и, соответственно, к игле. Кроме этого, после обычной пункции понять, есть ли рецидив пневмоторакса, можно только при выполнении контрольной рентгенограммы или по ухудшению состояния пациента. Другие методы осмотра носят вспомогательный характер, так как после пункции остатки воздуха в плевральной полости ещё сохраняются и можно обнаружить признаки пневмоторакса. Также известно, что при повторных пункциях успеха удаётся добиться лишь в одной трети случаев. Поэтому рекомендуется выполнять дренирование плевральной полости c помощью катетера.
Как уже было описано выше, через специальную иглу, которая служит стилетом-проводником, в плевральную полость устанавливается катетер диаметром менее 3 мм и фиксируется к коже. К катетеру присоединяется трубка, которая подключается к банке с водой. Конец трубки опускается под воду. Из банки выходит другая трубка, которая делает банку негерметичной, то есть сообщает полость банки с окружающей средой. Таким образом создаётся водный клапан, который выпускает воздух из плевральной полости и не даёт ему всосаться обратно. Чтобы ускорить процесс, банка присоединяется к активному аспиратору-отсосу, который откачивает воздух и создаёт отрицательное давление в плевральной полости, за счёт чего лёгкое расправляется.
Если же по прошествии трёх суток воздух поступает, то показано проведение хирургического лечения.
Хирургическое лечение
В редких случаях, если пациент ослаблен, имеет множество тяжёлых сопутствующих заболеваний, сами лёгкие сильно изменены (например, при хронической обструктивной болезни лёгких), решается вопрос о применении малоинвазивной помощи — установке бронхоблокатора.
Недостатком такого лечения является то, что клапан можно установить только на 10-14 дней, иногда он смещается, не всегда удаётся найти тот бронх, из которого происходит утечка воздуха.
Радикальным лечением спонтанного пневмоторакса считается атипичная резекция лёгкого и субтотальная плеврэктомия.
Всё больше клинических данных показывают, что химический плевродез — это простой и безопасный метод лечения спонтанного пневмоторакса. Тальк иногда вызывает системное воспаление и дыхательную недостаточность, однако такие побочные эффекты, как правило, связаны с высокими дозами склерозанта и мелким размером частиц.
Три основных метода, обеспечивающих выполнение атипичной резекции лёгкого и плеврэктомии:
Лечение катамениального (менструального) пневмоторакса
Особую категорию составляют пациентки с катамениальным пневмотораксом. Они должны проходить лечение у гинеколога. Считается, что радикальное лечение катамениального пневмоторакса возможно только при подавлении менструальной функции. Если женщина в дальнейшем не планирует беременность, то решается вопрос о перевязке маточных труб.
При наличии дефектов в диафрагме существует несколько методов хирургического вмешательства.
Все операции выполняются под общей анестезией с использованием раздельной интубации, которая позволяет отключить лёгкое на той стороне, где проводится вмешательство.
Если на контрольной рентгенограмме отсутствуют признаки пневмоторакса и наличия жидкости в плевральной полости, дренажи удаляются и пациент выписывается домой.
Послеоперационный период
Швы снимаются на 5 сутки после удаления последнего дренажа. Минимум на месяц после операции необходимо ограничить физическую нагрузку. На этот же период рекомендован особый охранительный режим. Нельзя переохлаждаться и простужаться.
Через три месяца рекомендуется проведение контрольной КТ органов грудной клетки с последующей консультацией торакального хирурга и определением дальнейшей тактики лечения.
Возможные послеоперационные осложнения
При использовании современных технологий хирургические доступы имеют минимальные размеры. У пациентов с нарушением свёртываемости крови иногда встречаются гематомы, которые, как правило, рассасываются самостоятельно и не требуют хирургических вмешательств.
Нагноения со стороны операционных ран также случаются редко, как правило, у ослабленных пациентов с иммунодефицитом и сахарным диабетом. Это особая категория больных, требующая другого подхода в лечении.
У пациентов, перенёсших множество рецидивов пневмоторакса и имеющих выраженные спаечные сращения и рубцовые изменения со стороны плевры, возможна повышенная кровоточивость во время операции. После операции иногда количество раневого отделяемого больше, чем у пациентов с непродолжительной историей заболевания. Чтобы предупредить скопление раневого отделяемого и формирования сгустков крови в плевральной полости, у данных пациентов длительно (до недели) проводится активная аспирация, обеспечивающая санацию плевральной полости и надёжную фиксацию лёгкого к грудной стенке.
Как правило, инфекционные осложнения со стороны плевральной полости при первичном спонтанном пневмотораксе не возникают. Исключения составляют также пациенты с сахарным диабетом и тяжёлым иммунодефицитом.
Прогноз. Профилактика
Таким образом, своевременное хирургическое лечение позволяет достигнуть хорошего результата и предотвратить неожиданные проблемы в дальнейшем.
Чтобы предотвратить развитие спонтанного пневмоторакса, необходимо избегать факторов риска, которые способствуют его возникновению. В первую очередь это касается курения.
Для людей, которые часто совершают перелёты или погружаются под воду, существуют особые указания.
Спонтанный пневмоторакс и перелёты
Если пневмоторакс возник в полёте, то своевременно оказать необходимую медицинскую помощь, как правило, невозможно. Единственный выход для пациента — постараться успокоиться, принять полусидячее положение, спокойно дышать, обеспечить доступ к кислороду.
Если всё-таки воздушные поездки неизбежны, то пациентам, у которых ранее был пневмоторакс либо имеется буллёзная эмфизема лёгких, необходимо обсудить с торакальным хирургом плановое хирургическое лечение, чтобы обезопасить себя в дальнейшем.
Спонтанный пневмоторакс и погружение под воду
Наличие спонтанного пневмоторакса в анамнезе является абсолютным противопоказанием для погружений под воду. Уже на глубине 1,5 м лёгкие начинают испытывать повышенную нагрузку, а при погружении на 10 м объём лёгких сокращается вдвое. Возникновение пневмоторакса в таких условиях с большой вероятностью может привести к смерти.
Погружения разрешены только пациентам, у которых был травматический пневмоторакс и нет проблем с лёгкими и плеврой, что может стать причиной рецидива пневмоторакса. В этом случает перед планируемыми погружениями всё-таки следует проконсультироваться у торакального хирурга и выполнить рентгенографию органов грудной клетки, чтобы исключить остаточный пневмоторакс.
Если же пациент всё-таки хочет совершать погружения при наличии риска развития спонтанного пневмоторакса, то необходимо также рассмотреть вопрос о проведении хирургического лечения.