Как называется грязь в глазах
Выделения из глаз
Причины
Основными причинами появления глазных выделений являются:
Особенности выделений из глаз при различных состояниях
В зависимости от причины, характер выделений из глаз бывает различным. Так, бактериальное или вирусное воспаление глаз обычно сопровождается появлением обильного, вязкого отделяемого, нередко имеющего вид мутной слизи или корочек в уголках глаз. Указанные симптомы требуют немедленного обращения за квалифицированной медицинской помощью, поскольку без лечения конъюнктивит прогрессирует, и состояние больного стремительно ухудшается. Следует иметь в виду, что конъюнктивит нередко заразен для окружающих больного людей, особенно восприимчивы к инфекции дети. Инфекция передается через пользование общими полотенцами, подушками, при посещении бассейна. В то же время, правильно назначенное лечение быстро ликвидирует симптомы воспаления глаз.
Выделения из глаз аллергического характера обильны и могут напоминать слезотечение. Помимо этого, больных беспокоит зуд, а также отек и выраженное покраснение слизистой оболочки глаз. При применении антигистаминных препаратов (в виде таблеток или глазных капель), а также в случае прекращения контакта с аллергеном подобные выделения из глаз быстро исчезают.
Воспаление век (блефарит) также сопровождается появлением отделяемого из глаз. Среди причин, которые могут вызвать развитие блефарита, следует упомянуть инфекции (как следствие нарушения гигиены, на фоне ослабления иммунитета, при избыточной продукции кожного жира), заражение демодексом. Нередко выделения из глаз при блефарите имеют вид сухих корочек или чешуек, расположенных по краям век, сами веки при этом могут быть отечными. Для исключения заражения демодексом необходимо будет пройти специальное обследование. Блефарит – не самое простое в плане лечения заболевание глаз, оно требует длительного целенаправленного комплексного лечения. При отсутствии адекватной терапии блефарит может привести к ухудшению зрения и деформации век.
Какой бы ни была причина появления выделений из глаз, следует обязательно обратиться к врачу для обследования и назначения соответствующего лечения. Самолечение очень часто может быть не только неэффективным, но и привести к ухудшению состояния больного.
Врачи нашей клиники проведут тщательное обследование для выявления причин появления выделений из глаз и назначат лечение, которое поможет быстро улучшить состояние пациента. Помните: только правильно подобранное лечение позволяет полностью избавиться от выделений из глаз и избежать появления осложнений.
Записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 (800) 777-38-81 и 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Слизь в уголках глаз: почему она появляется и о чем говорит?
Проснулись утром и обнаружили у себя слизь в уголках глаз? Не переживайте, это происходит со всеми.
Слизистые выделения, скапливающиеся в уголках глаз во время сна, по сути, сигнализируют о нормальной работе ваших глаз.
Наши глаза всегда покрыты слезной пленкой, которая увлажняет их и позволяет вам хорошо видеть. Эта пленка состоит из нескольких слоев:
Слизь, которая появляется в уголках глаз, состоит именно из последнего слоя, хотя содержит небольшое количество воды, жира и клеток кожи.
В уголках глаз скапливается слизь
Так почему же у вас постоянно образуются выделения в уголках глаз, и они всегда заметны после пробуждения?
Все дело в том, что днем мы постоянно моргаем, и это вымывает излишки слезной жидкости.
Но когда мы спим, эти выделения скапливаются в виде слизи в уголках глаз. Длительное воздействие воздуха приводит к тому, что эти комочки затвердевают, и в уголках появляются сухие корки.
Также стоит знать о том, что существует правильный способ удаления этой слизи.
Большинство людей пальцами выковыривает слизь или скребет ее ногтями, но так делать нельзя. Во-первых, так вы можете поцарапать глаз или случайно занести туда бактерию, что приведет к инфекции глаз. Кроме того, вы удивитесь, но это не самый эффективный способ удаления выделений из уголков глаз.
Для этих целей лучше всего подойдет чистая тряпочка, которую нужно промокнуть в теплой воде и слегка прижать ее к уголкам глаз, чтобы размягчить слизь. Как только она размягчится, от нее намного легче избавиться, промыть чистой водой или протереть той же тряпочкой.
Немного слизи в уголках глаз – это нормальное явление, но изменение цвета, консистенции и количества выделений должно вас насторожить. Наше тело постоянно производит слизь, чтобы поддерживать влагу, но иммунная система может повысить содержание слизи в ответ на раздражители, чтобы избавить вас от того, что вас беспокоит.
Итак, о чем может рассказать слизь в уголках глаз?
Причины слизи из глаз
1.Слизь с корочкой
Засохшая слизь является привычным явлением по утрам, но если вам кажется, что образовавшейся корочки больше, чем обычно, и ощущаете раздражение, причиной этому может быть блефарит – воспаление века.
Желтый, зеленый или белый цвет выделений указывает на инфекцию, такую как конъюктивит, особенно если глаза зудят или покраснели.
Существует два типа конъюктивита: бактериальный и вирусный, и оба заразны. Особенно легко распространяется вирусная инфекция даже после обычного рукопожатия.
При вирусной инфекции сначала краснеет один глаз, а через день или два раздражение переходит на другой глаз. Бактериальный конъюктивит, как правило, проявляется на одном глазе.
Ячмень, который появляется из-за инфицирования фолликулов ресниц также приводит к выделениям желтого цвета и дискомфорту.
Слезотечение чаще всего вызывают аллергии, или оно является реакцией на холодную погоду. Однако слезящиеся глаза могут признаком сухости глаз.
Как бы это удивительно ни звучало, но при сухости глаз ваши глаза могут слезиться из-за того, что глаза не производят достаточно слез для увлажнения. Глаза раздражаются, и слезная железа начинает производить слезы в большом количестве.
При ношении контактных линз риск инфекции многократно повышается. Если вы заметили выделения, которые сопровождаются болью или изменениями зрения, это может сигнализировать о глазной инфекции. Лучше всего обратиться к врачу, а не полагаться на то, что все пройдет.
Бактериальный и грибковый кератит – это две инфекции роговицы, которые чаще всего возникают у носителей контактных линз. Наряду с выделениями вы также можете ощущать боль и чувствительность к свету.
Если выделения стали настолько густыми, что это мешает вам видеть, не откладывайте визит к врачу. Язвы роговицы представляют собой гнойную инфекцию, которая может привести к трудностям со зрением.
Если у вас постоянно возникают выделения в уголках глаз, хотя вы неоднократно их удаляете, вам стоит обратиться к офтальмологу. Как правило, хронические выделения не являются нормой.
Если вам сложно отклеить веки глаз утром, и это не связано с недосыпанием, то самой вероятной причиной этому является конъюктивит.
Инфекционные болезни глаз
Автор:
Инфекционные болезни глаз — группа заболеваний, которые вызваны проникновением патогенных (болезнетворных) микроорганизмов, вирусов и грибов.
Блефарит
Очаг воспаления при данном заболевании локализован по краю век. Причинами блефарита обычно становится длительное воздействие едких веществ, дыма, летучих жидкостей, наличие в организме хронической инфекции или инфицирование при травмировании век.
Принято различать 3 формы заболевания: простую, язвенную и чешуйчатую.
Простой блефарит сопровождается покраснением краев век с незначительной отечностью, без распространения процесса на окружающие ткани. Процесс сопровождается ощущением инородного тела в глазу, что заставляет больного часто моргать. Иногда наблюдаются пенистые выделения во внутренних уголках глаза.
Чешуйчатый блефарит сопровождается выраженным покраснением края век и заметной отечностью. Характерным признаком его являются сероватые или бледно-желтые чешуйки у краев век. Их механическое удаление приводит к легкой кровоточивости. Больной ощущает зуд в веках, иногда возникает чувство инородного тела, болезненность при моргании. Запущенные случаи протекают с болью и светобоязнью. Нередко снижается острота зрения.
Гнойная инфекция глаз
Как правило, ее возбудителем становятся стрептококки или стафилококки, проникающие внутрь при травмировании глаза острым предметом.
Иридоциклит возникает через пару дней после травмы глаза и сопровождается сильной болезненностью глазного яблока при пальпации. Радужка приобретает сероватый либо желтоватый оттенок из-за скопившегося гноя, зрачок кажется погруженным в некую дымку.
Дакриоцистит
Воспаление слезного мешка инфекционной природы. Предрасполагающими факторами к заболеванию является особенность слезного канала и застой жидкости в слезной железе.
Дакриоцистит легко излечивается при своевременной терапии. Осложнением его нередко становятся кератит и конъюнктивит с незначительным снижением зрения.
Кератит
Это воспалительный процесс, с локализацией в тканях роговицы. Различают экзогенную и эндогенную формы заболевания и специфические его разновидности (ползучая язва роговой оболочки).
Экзогенный кератит развивается после химического ожога и заражения вирусами, микробами и грибками. Эндогенная форма возникает на фоне ползучей язвы роговицы или инфекционных заболеваний грибковой, бактериальной и вирусной природы (сифилис, герпес, грипп). Иногда причиной могут стать некоторые отклонения обмена веществ или наследственная предрасположенность.
Инфильтрат является нечетким пятно желтоватого цвета. Площадь поражения варьируется от микроскопической до глобальной, по всей площади роговицы. Его образование приводит к снижению остроты зрения, развитию светобоязни, слезотечению и спазмам мышц век (роговичный синдром).
Через некоторое время образуется язва. При отсутствии терапии она распространяется на роговице и во внутренние структуры глаза.
Заживление ее возможно лишь при проведении антибактериальной терапии.
Если площадь язвы незначительна, острота зрения не снижается. При обширном поражении может наступить слепота.
Кератоконъюнктивит
Заболевание, вызываемое аденовирусом, с поражением конъюнктивы и роговицы.
Передается контактным путем.
С момента заражения до начала заболевания проходит 7-8 дней. Начинается с возникновения головной боли, озноба, слабости и апатии. Затем возникает боль в глазах и покраснение склеры, возникает ощущение инородного тела внутри и обильное слезотечение с выделением из слезного канала слизи.
При своевременной терапии, через 5-7 дней признаки инфекции исчезают, за исключением светобоязни. В роговице формируются мутные очаги. Полное исцеление происходит спустя два месяца.
Конъюнктивит вирусный
Причина возникновения заболевания – внедрение вирусного агента. Различают несколько форм заболевания, с определенным характером патологического процесса.
Герпетический конъюнктивит характерен для маленьких детей. Воспалительный процесс распространяется за пределы слизистой в окружающие ткани. Может быть катаральной, фолликулярной и везикулярно-язвенной формы.
Через 5-7 дней симптомы заболевания проходят самопроизвольно без дополнительной терапии. Острота зрения не изменяется, на роговице следов не остается.
Конъюнктивит гонококковый
Другое название заболевания – гонобленнорея. Это интенсивный процесс воспаления слизистой оболочки глаза при проникновении гонококковой инфекции. Передается заболевание исключительно при контакте (половой акт, от матери к плоду при родах и пр.).
Первые симптомы гонобленнореи у новорожденных появляются на 3-4 сутки после рождения. Веки отекают, приобретают багрово-красный либо синеватый цвет. Из слезного канала появляются кровянистые выделения. Отдельные участки глаза изъязвляются и мутнеют. В запущенных случаях, развивается панофтальмит с потерей зрения и атрофией глазного яблока. После проведения терапии могут оставаться грубые рубцы на пораженных участках роговицы.
Гонококковый конъюнктивит у взрослых сопровождается общим недомоганием, лихорадочным состоянием, общими болями.
Склерит
Это острый воспалительный процесс в склере глаза. Чаще развивается на фоне вирусных, бактериальных или грибковых общих патологий, как восходящее инфицирование.
Эписклерит – поверхностный склерит, затрагивающий верхний слой склеры. Глаз становится красным, движения его приобретают болезненность. Слезотечение не наблюдается, что считается характерным признаком заболевания, редко развивается светобоязнь, острота зрения не изменяется. На склере появляется инфицированный участок фиолетового или красного цвета, слегка возвышающийся над поверхностью.
Глубокий склерит распространяется в глазные оболочки и в запущенных случаях переходит на окружающие ткани, с поражением ресничного тела и радужной оболочки. Иногда возможны множественные очаги инфицирования, которое нередко вызывает тяжелое гнойное осложнение.
Гнойный эписклерит вызывает стафилококк. Заболевание быстро прогрессирует, поражая оба глаза. При отсутствии терапии, может продолжаться годами, затихая и рецидивируя. В очагах инфицирования склера истончается, зрения заметно падает. При переходе воспалительного процесса на радужку, возможно развитие глаукомы.
Хориоидит (увеит задний)
Для заболевания характерно начальное отсутствие симптомов. Как правило, хориоидит обнаруживается случайно на офтальмологическом осмотре.
Если очаг воспаления локализован в центре сосудистой оболочки, иногда наблюдаются характерные признаки: искажение контуров предметов, мерцание и световые вспышки перед глазами.
При отсутствии своевременной антибактериальной терапии, развивается отек сетчатки с микроскопическими кровоизлияниями.
Ячмень
Заболевание является воспалительным процессом в сальной железе и ресничных луковицах, вызванным стафилококковой и стрептококковой инфекцией на фоне ослабления общего иммунитета.
Для него характерно покраснение участка века, которое переходит затем в инфильтрацию и отек. Постепенно покраснение распространяется на близлежащие ткани, отечность конъюнктивы нарастает. Спустя 2-3 дня внутри инфильтрации образуется полость с гноем. На 3-4 сутки от начала процесса, гнойный мешок прорывается с выходом гноя за пределы века, болезненность и отечность стихают. В тяжелых случаях, процесс может распространяться на окружающие ткани.
Обратившись в Московскую Глазную Клинику, каждый пациент может быть уверен, что за результаты лечения будут ответственны одни из лучших российских специалистов. Уверенности в правильном выборе, безусловно, прибавит высокая репутация клиники и тысячи благодарных пациентов. Самое современное оборудование для диагностики и лечения заболеваний глаз и индивидуальный подход к проблемам каждого пациента – гарантия высоких результатов лечения в Московской Глазной Клинике. Мы проводим диагностику и лечение у детей старше 4 лет и взрослых.
Наши врачи, которые решат Ваши проблемы со зрением:
Главный врач клиники, офтальмолог высшей категории, офтальмохирург. Хирургическое лечение катаракты, глаукомы и других заболеваний глаз.
Рефракционный хирург, специалист по лазерной коррекции зрения (ЛАСИК, Фемто-ЛАСИК) при близорукости, дальнозоркости и астигматизме.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефону в Москве 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись ФОРМОЙ ОНЛАЙН ЗАПИСИ.
Почему появилось ощущение пленки в глазу?
Такой симптом, как ощущение пленки на глазу, встречается довольно часто. Иногда это связано с использованием некачественной косметики, аллергической реакцией, офтальмологическими заболеваниями.
Такой симптом, как ощущение пленки на глазу, встречается довольно часто. Иногда это связано с использованием некачественной косметики, аллергической реакцией, офтальмологическими заболеваниями. При этом картинка становится немного размытой, нечеткой, человеку сложно различать объекты, он чувствует дискомфорт. Если этот симптом не проходит несколько дней, нужно обратиться к врачу-офтальмологу, потому что речь может идти о серьезной болезни.
Почему на глазу появляется пленка: основные причины
Если возникает неприятное ощущение пелены, причин этого состояния может быть несколько:
Попадание в глаз косметических средств и различных веществ также отрицательно сказывается на зрении. В таком случае их нужно тщательно промыть чистой водой. Если же возникают другие неприятные признаки, например, высокая температура, чувствительность к свету, общая слабость, онемение, которые не проходят длительное время, лучше обратиться в больницу.
Может ли при синдроме «сухого глаза» появляться белая пленка?
Одной из распространенных причин помутнения зрения является синдром «сухого глаза» (ксерофтальмия, ССГ). Заболевание напрямую связано с нарушением функций желез, которые отвечают за выработку слезной жидкости.
В норме поверхность глазного яблока покрыта слезной пленкой, которая отвечает за увлажнение и питание эпителия роговицы. Это нестабильная структура, которая постепенно испаряется, но при каждом моргании снова обновляется.
Если целостность слезной пленки не может быть восстановлена по каким-либо причинам, происходит фрагментарное пересыхание роговицы. Из-за этого появляются такие неприятные ощущения, как сухость, состояние жжения, зуд. Вследствие запотевания эндотелия на глазах появляется, как будто пленка.
Обычно развитию ССГ способствует переутомление зрительного аппарата, внутренние заболевания, прием некоторых препаратов (антигистамины, антидепрессанты, гормональные средства). Иногда образуется пленка из-за нарушения функций слезного аппарата после офтальмологических операций.
ССГ развивается постепенно. Сначала появляются микроскопические признаки сухости роговицы на фоне дефицита слез, затем постепенно болезнь прогрессирует, происходит умеренное снижение продукции слезной жидкости и нарушение стабильности пленки. При отсутствии лечения появляется масштабный ксероз на фоне критического снижения слезопродукции. В тяжелых случаях из-за пересыхания роговицы глаз покрывается пленкой, образуются микроэрозии.
Диагностика и помощь врачей
Если пелена в глазу не проходит два-три дня, нужно идти к офтальмологу за консультацией. Потому что этот симптом может свидетельствовать о наличии разных болезней – близорукости и дальнозоркости, старении хрусталика, глаукоме, катаракте, воспалениях зрительного нерва, дегенеративных процессах в сетчатке, синдроме «сухого глаза» (ССГ). Стоит отметить, что ССГ встречается довольно часто. Глаза не получают достаточно увлажнения из-за неправильной работы слезных желез, что и провоцирует затуманивание, делает картинку нечеткой.
На приеме врач должен провести внешний осмотр, также он может назначить:
На основании полученных данных можно поставить диагноз, назначить лечение. В зависимости от сложности проблемы, могут назначить прием препаратов, использование наружных средств (капель, мазей), лазерную коррекцию, операции по рефракционной коррекции зрения. Также рекомендуется избегать переутомления, делать специальные упражнения, не трогать глаза грязными руками, соблюдать правила личной гигиены, не пользоваться старой или некачественной косметикой, проходить ежегодные осмотры у офтальмолога.
На глазу пленка: как избавиться от дискомфорта с помощью капсул Дельфанто®?
Если причина проблемы кроется в синдроме «сухого глаза», для избавления от нее можно использовать уникальные капсулы Дельфанто®. Это средство появилось на российском рынке еще в 2019 году. Его основа – экстракт MaquiBright®, в который входит не менее 35% антоцианов (антиоксидантов, которые важны для зрения). Эти вещества нейтрализуют воздействие свободных радикалов, восстанавливают клетки, нормализуют работу слезных желез.
Достаточно использовать по одной-две капсулы в день, чтобы уже через месяц избавиться от неприятных симптомов – сухости, раздражения, жжения, чувства, как будто в глазах пленка. В начале терапии могут потребоваться глазные капли, но постепенно от них можно будет отказаться.
Капсулы Дельфанто® прошли клиническую апробацию в ведущих российских клиниках, поэтому их рекомендуют в качестве средства комплексной терапии и профилактики ССГ, в том числе тем людям, чья работа связана с сильной нагрузкой на глаза и при ношении линз.
Что такое дакриоцистит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Иванова Н. В., детского офтальмолога со стажем в 22 года.
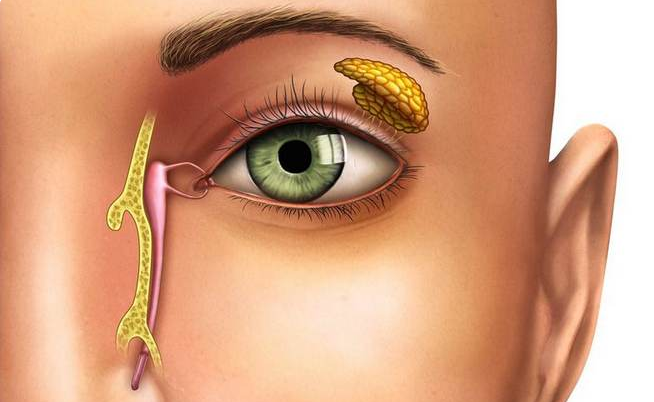
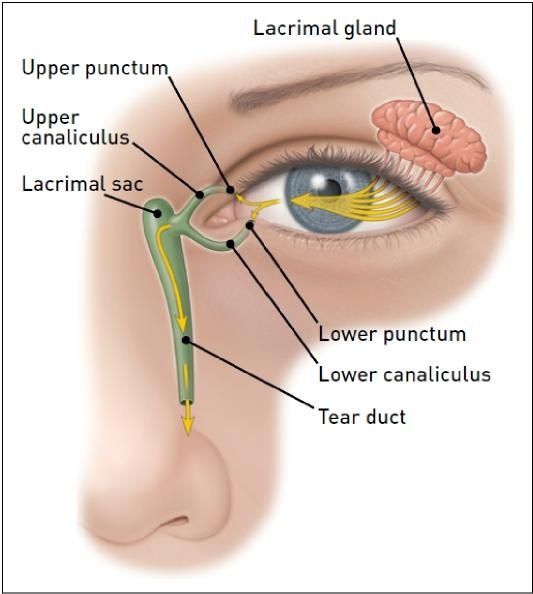
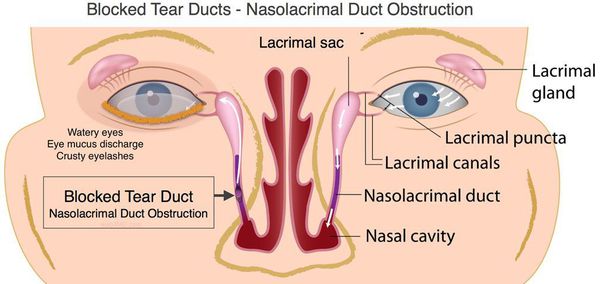
Определение болезни. Причины заболевания
Дакриоцистит (от греч. dakryon — слеза и kystis — пузырь) — это воспаление слезного мешка. Речь идет о патологии, при которой слезоотводящая система перестает функционировать по назначению, и полезные свойства слезы в ней не действуют. В моей практике чаще всего обращения детей первого года жизни.
До сих пор некоторые врачи употребляют термин «врожденный дакриоцистит». Это неверно, потому что ребенок рождается без дакриоцистита, но с аномалией развития, способной привести к возникновению заболевания. Дакриоцистит возникает не всегда и не у всех детей, имеющих такую аномалию. Поэтому правильнее ставить диагноз «дакриоцистит новорожденного». [3]
Как правило, после того, как ребенок начинает дышать самостоятельно, происходит самопроизвольное выталкивание пробки. Но если по каким-то причинам этого не произошло, то слеза вместо того, чтобы уходить в нос, застаивается внутри, в слёзном мешочке, и к этому застою очень часто присоединяется инфекция. Вот так и начинает развиваться острый дакриоцистит.
В 80% случаев заболевание у взрослых связано с индивидуальными анатомическими особенностями строения окончания носослезного протока и сопутствующими заболеваниями носа и околоносовых пазух. 20% случаев связаны с воздействием вредных профессиональных факторов — резкими колебаниями температуры окружающего воздуха, травмами, снижением иммунитета, вирулентностью микрофлоры, сахарным диабетом и др.
Классификация типа окончания носослезного протока по Л. И. Свержевскому (1910) [8]
Как можно заметить, 3 типа окончания протока из 4-х создают предпосылки для потенциальной обструкции слезоотведения в результате патологических процессов в полости носа, сопровождающихся отеком слизистой оболочки носа. К этому предрасполагает и наличие складки слизистой у выхода протока под нижнюю носовую раковину (клапан Hassner) — физиологического сужения вертикального колена слезоотводящих путей. [8] Поэтому очень важно убедить пациента пройти консультацию отоларинголога и в точности выполнить его назначения, для стойкого положительного результата, если имеется хронический дакриоцистит. Исследователи сходятся во мнении, что дакриоцистит возникает в основном из-за наличия патологических процессов в полости носа и околоносовых пазух (гипертрофического, атрофического, катарального и вазомоторного ринитов, деформации носовой перегородки, озены, синуситов, сифилиса, травматических повреждений костей и мягких тканей носа с нарушением носового дыхания, опухолей носа и его пазух и т. д.).
Симптомы дакриоцистита
Симптомы заболевания у взрослых
Основной симптом — это слезостояние, сопровождающееся слезотечением постоянно. Надо учитывать, что у детей после 6 месяцев и у взрослых при первичной жалобе на слезотечение слезные пути могут иметь нормальную проходимость.
Причины этого состояния:
Другой симптом острого и хронического дакриоцистита — это гноевидные выделения из носослёзного канала. Конъюнктива при этом краснеет, воспаляется и отекает, возникает припухлость слёзного мешка. Глазная щель сужается, прикосновения к глазу причиняют боль. Острый дакриоцистит может протекать в форме абсцесса или флегмоны: у больного ухудшается общее состояние, снижается аппетит, повышается температура тела, нарушается сон и болит голова.
Дакриоцистит у новорождённых
У маленьких детей своя особенность. Полноценные слезы у них начинаются со 2-го месяца жизни. Поэтому в первых жалобах отмечается:
Патогенез дакриоцистита
Во внутриутробном периоде слезно-носовой канал закрыт плёнкой у всех детей, чтобы защититься от околоплодных вод. Когда ребенок рождается и делает первый вдох и крик, происходит прорыв этой плёнки, слезно-носовой канал становится проходимым, и по нему уже слёзы вытекают наружу (в нос).
Признаком нарушения слезоотведения становится слезостояние и, как следствие, изменение структуры, снижение качества слезной пленки, ее локальное или полное разрушение. Вызванный этим аварийный выброс рефлекторной слезы дополняет возникший дисбаланс. [7]
Развитие хронического дакриоцистита всегда становится следствием сужения слезно-носового канала. В результате в слезном мешке задерживается слеза и патогенные микробы и возникает воспаление его слизистой оболочки. Особое место занимает дакриоцистит (риногенный) у взрослых на фоне болезней носа и околоносовых пазух. [8]
Развитие острого дакриоцистита (абсцесс или флегмона слезного мешка) зачастую происходит на почве хронического и представляет собой гнойное воспаление окружающей слезный мешок клетчатки. Дакриоцистит у новорожденных, как правило, возникает из-за сохранения зародышевой пленки, которая закрывает нижний отдел слезно-носового канала. [1] [2]
Классификация и стадии развития дакриоцистита
Классификация по Черкунову Б. Ю. (2001 г.).
I. По течению заболевания:
1. Острый дакриоцистит;
2. Хронический дакриоцистит:
3. Дакриоцистит новорожденных:
II. По этиологическим факторам:
Осложнения дакриоцистита
Если хронический дакриоцистит правильно не лечить, это может привести к растяжению слезного мешка. Воспалительный процесс может перейти в абсцесс или флегмону слезного мешка. В результате может произойти расплавление тканей и развиться септические осложнения в оболочках головного мозга, в том числе гнойный энцефалит или менингит. При этом наблюдается гиперемия кожи, припухлость в области слезного мешка, резкая болезненность. Нередко гиперемия кожи распространяется дальше по типу рожистого воспаления с повышением температуры тела и опуханием регионарных лимфатических узлов. Либо происходит самопроизвольное вскрытие мешка с выходом гноя и образованием фистулы. [1]
Также нелеченые дакриоциститы являются причиной упорного конъюнктивита, что провоцирует возникновение язвы роговицы при поверхностном ее повреждении. [4] Крайне редко острый дакриоцистит возникает не в результате длительного воспаления слезного мешка, а как осложнение острого воспаления придаточных пазух носа.
Диагностика дакриоцистита
Когда нарушены функции слезоотводящего аппарата, ухудшается или отсутствует отток слезы из конъюнктивальной полости. В этом случае очень важно убедиться в прохождении слезной жидкости в слезный мешок, а из него через носослезный проток под нижнюю носовую раковину. Для этого одной рукой нажимают на кожу нижнемедиальной части нижнего века (область расположения слезного мешка), одновременно с этим другой рукой оттягивают от глаза медиальные отделы обоих век так, чтобы стали доступными осмотру верхняя и нижняя слезные точки, и обращают внимание, выделяется ли из них жидкость. При данном заболевании вы увидите выделения различные по цвету и консистенции. [4]
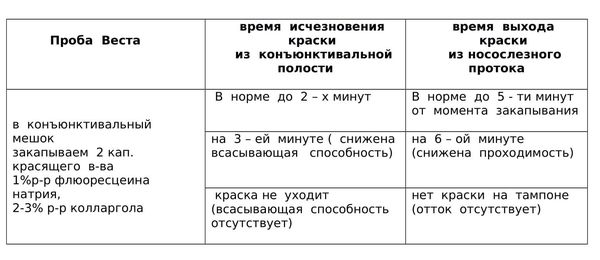
Проба Веста
Для того, чтобы убедиться в том, что механизм слезоотведения изменен, можно осуществить пробу Веста. [4] Она подходит для взрослых.
На практике эта проба очень помогает. Все пациенты не любят, когда их лица касается чужой человек. Они соглашаются посидеть с краской и турундой, при этом охотно делятся своими ощущениями. Однако для малышей 0 – 1 – 2 мес.; 1 – 1.5 года эта диагностика не подходит, приходится ограничиваться только надавливанием на область слезного мешка и анамнезом.
Канальцевая проба
Некоторые коллеги применяют в качестве диагностики «канальцевую пробу» [6] для оценки присасывающей способности канальцев. Конъюнктиву очищают от слизи и гноя. Закапывают 3% р-р колларгола с интервалом в 1 минуту 3 – 4 раза, прося пациента мигать. Отсасывают с конъюнктивы остатки колларгола и надавливают на область слезного мешка. Если через слезные точки в конъюнктиву выступит колларгол, то всасывающая способность их не нарушена, а если колларгола не видно, то это показание к хирургическому лечению. Также пациента просят высморкаться в салфетку, при наличии окрашенной жидкости на ней слезно-носовой канал проходим. Если жидкость не окрашена, есть показания к хирургическому лечению дакриоцистита.
У взрослых, чаще у женщин, при жалобах на постоянное слезотечение часто используется промывание слезного мешка. Это одновременно диагностика и лечение. [1] При этом возможно:
Инстилляционная проба с флюоресцеином
Метод используют, но очень редко. Флюоресцеиновая проба позволяет оценить отток слезы из конъюнктивальной полости. Используют 1 % раствор флюоресцеина или 3 % раствор колларгола. Раствор закапывают в глаз и засекают время, через несколько минут конъюнктивальная полость должна очиститься. Если раствор не исчезает, это означает, что жидкость плохо проходит по слезоотводящим путям.
Рентгенография слезоотводящих каналов
В затруднительных случаях взрослым назначают рентгенографию, КТ, МРТ. В качестве ренгенконтрастного вещества используют жирорастворимые и водорастворимые препараты (Йодолипол и Омнипак).
Рентгенографию слёзных путей поводят в двух проекциях: носоподбородочной и боковой. Чтобы определить проходимость слёзных путей, её повторяют через 10 минут, давая возможность контрастному веществу заполнить слёзный мешок, проникнуть в щели и дивертикулы. Детям исследование проводят под наркозом.
Зондирование и биомикроскопия глаза
Зондирование позволяет определить проходимость слёзных протоков. Его проводят с помощью зонда Боумена.
Процедура болезненная, поэтому перед обследованием в глаза закапывают анестетик. С помощью биомикроскопии осматривают конъюнктивальную полость и область слёзного мешка.
Как отличить дакриоцистит от конъюнктивита
Конъюнктивит — это воспаление конъюнктивы, а при дакриоцистите поражается слёзный мешок. Подробнее о признаках и диагностике конъюнктивита можно почитать в статье.
Лечение дакриоцистита
3. экстирпация слезного мешка (удаление слезного мешка);
4. дакриоцисториностомия (образование соустья между слезным мешком и носом);
Массаж в области слёзного мешка
Массаж должен быть точечным и не содержать никаких трений кожи в области слезного мешка. Давление должно производиться на спайку век, за передний гребень слезной ямки, в глубину орбиты. Надавливаний (массаж) за один прием следует проводить 1-2-3. При правильном массаже ребенок непременно реагирует как на неприятные действия. Массаж желательно проводить перед каждым кормлением, 5-6 раз в день, в течение 1–2 недель. Если это малоэффективно, назначают зондирование. Эффективность массажа с полным излечением дакриоцистита у детей грудного возраста до 3-х месяцев достигает 60%, в возрасте 3–6 мес. она снижается до 10%, во второй половине первого года не превышает 2%. [3]
Промывание слезоотводящих путей
Игла вводится в расширенную коническим зондом слезную точку, пока она не упрется в спинку носа, отодвигается немного назад и мешок промывается физиологическим раствором. [6] Из опыта свой практики могу сказать, этот способ лечения дакриоцистита у детей малоэффективен. Лучше проводить зондирование с последующим промыванием.
Хирургическое лечение
При зондировании после расширения слезной точки используется зонд № 1-2 у детей и № 4-5 у взрослых. Движение зонда, начиная со слезной точки, должно быть вначале вертикальным на протяжении около 2 мм, затем зонд поворачивают на 90 градусов для прохождения горизонтальной части канальцев на протяжении около 10 мм. Затем, для прохождения слезно-носового канала, зонд необходимо повернуть опять в вертикальное положение и не спеша «нащупать» вход в слезно-носовой проток.
При правильном введении и положении зонда в слезно-носовом протоке подвижность его в боковых направлениях резко ограничивается, и он жестко упирается в нижний носовой ход. Погрешности могут выражаться в ложных ходах или «недозондировании». Повторное зондирование проводят через 5 – 7 дней. [1] [2] [3] [6]
Со второй половины ХХ века широкое применение имела наружная дакриоцисториностомия. У операции было много недостатков, основной — косметический дефект в виде рубца. Сейчас можно осуществлять эндоскопические операции с внутриносовым доступом:
Физиотерапевтическое лечение
Эффективность физиотерапевтического лечения при дакриоцистите не доказана.
Медикаментозное лечение
Эффективность консервативного метода лечения составляет 10–15 %, его проводят не более 14 дней. Новорождённым можно принимать препарат Витабакт. Он обладает антибактериальной активностью: уничтожает стафилококк, стрептококк, кишечную палочку и хламидии.
После хирургического лечения первые три дня применяют Тобрекс по одной капле три раза в день.
Лечение дакриоцистита у новорождённых
Для лечения младенцев применяют массаж слёзно-носового канала, глазной антисептик (Витабакт) и зондирование с промыванием носослёзного канала.
Народные средства
Экспериментировать с альтернативной терапией опасно: без своевременного и адекватного лечения дакриоцистита могут развиться серьёзные осложнения, например гнойный энцефалит или менингит.
Прогноз. Профилактика
Своевременное посещение врача, диагностирование болезни и правильный курс лечения дакриоцистита помогают достаточно успешно справиться с этим неприятным заболеванием.
Если массаж не помог, то выполняют зондирование — это основной метод лечения. Однако частота рецидивов после него составляет 12–26 %. При зондировании выздоравливают 99,4 % детей в возрасте 1–3 месяцев, старше одного года — 74 %. Полное выздоровление до 1 года возникает в 96,6 % случав, старше одного года — в 85 %.
Чтобы снизить риск дакриоцистита, следует:
За дополнение статьи благодарим Евгению Смотрич — офтальмолога, научного редактора портала «ПроБолезни».