инородное тело горла код по мкб 10 у взрослых
Инородное тело горла код по мкб 10 у взрослых
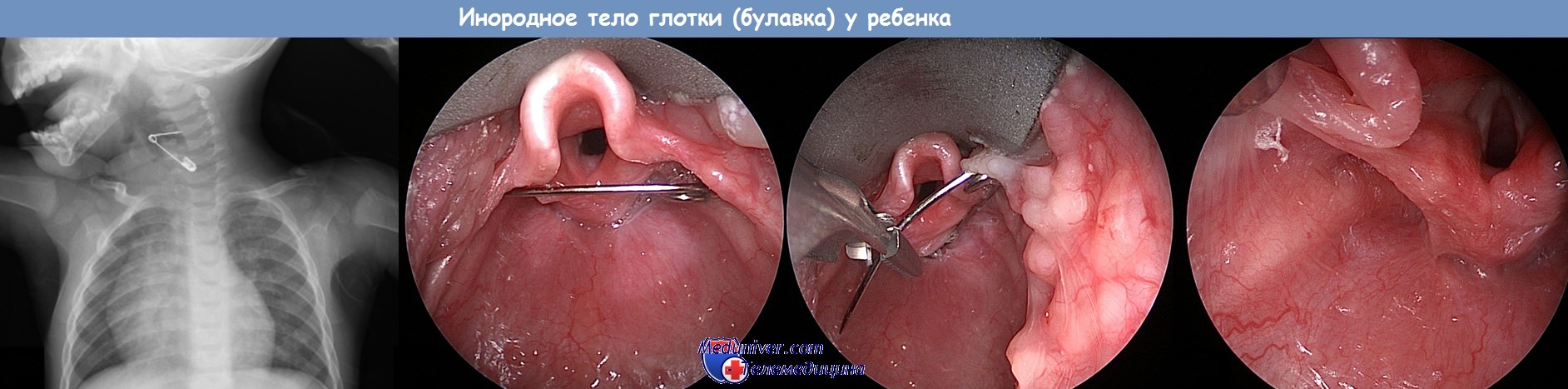
Инородные тела полости рта и глотки наблюдаются реже, чем инородные тела пищевода. Небольшие острые инородные тела, например фрагменты кости, рыбья кость, щетина зубной щетки, иголки и гвозди или деревянные отломки и осколки стекла, могут внедриться в нёбную миндалину или корень языка, ямку надгортанника или боковую стенку глотки.
Инородные тела покрупнее, например части игрушек, плоские кости, монеты, пуговицы, крупные рыбьи кости, фрагменты сломавшегося зубного протеза и др., часто застревают в гортаноглотке или на уровне грушевидных синусов перед входом в пищевод.
а) Симптомы и клиника. Больные жалуются на боль различной интенсивности, усиливающуюся при глотательных движениях. В тяжелых случаях глотание становится невозможным.
б) Диагностика. Диагноз устанавливают на основании анамнеза. К рентгенологическому исследованию прибегают в тех случаях, когда инородное тело предположительно является рентгеноконтрастным. Можно выполнить рентгеноскопию, предложив больному сделать несколько глотков жидкого прозрачного рентгеноконтрастного вещества (например, гастрографина). Прием бариевой взвеси не рекомендуется, так как она затрудняет осмотр слизистой оболочки при последующем эндоскопическом исследовании.
Небольшие инородные тела, внедрившиеся в нёбную миндалину или корень языка, часто удается нащупать пальцем. Из верхних отделов глотки такие инородные тела лучше удалять под непосредственным визуальным контролем без помощи эндоскопа, захватывая пинцетом или зажимом.
в) Лечение. Инородное тело удаляют с помощью инструментов как можно раньше, учитывая риск некроза тканей от длительного сдавления или повреждения слизистой оболочки с образованием абсцесса или развитием медиастинита.
P.S. При подозрении на инородное тело глотки следует как можно раньше выполнить эндоскопию с помощью ригидного эзофагоскопа или дивертикулоскопа Weerda. Исследование проводят до тех пор, пока не будет найдено инородное тело или пока не появится уверенность, что его нет. Попытки протолкнуть инородное тело в желудок при помощи твердой пищи неоправданны, так как часто лишь оттягивают удаление и даже могут стать причиной различных осложнений.
г) Повреждение слизистой оболочки полости рта и глотки инородным телом или при травме. Из-за высокой способности слизистой оболочки полости рта и глотки к регенерации наложения швов при ее повреждении обычно не требуется, если рана не очень большая. Однако к назначению антибиотиков прибегают часто.
При повреждениях мягких тканей полости рта и глотки в результате пулевых ранений, ранений колющими и режущими предметами, а также дорожно-транспортных происшествий раны следует безотлагательно осмотреть и выполнить первичную хирургическую обработку. Аналогичный подход необходим и при повреждениях мягких тканей и костей, в частности нижней и верхней челюсти, подъязычной кости, зубов и шейных позвонков; первичная хирургическая обработка в таких случаях включает также репозицию и фиксацию отломков и послойное ушивание раны.
Для профилактики раневой инфекции назначают антибиотики. Попадание воздуха в мягкие ткани шеи приводит к развитию хирургической эмфиземы.
Колотые раны нёба и задней стенки глотки обычно наблюдаются у детей при падении лицом на острые предметы. Обычно в таких случаях необходимы безотлагательная консультация специалиста и ушивание раны.
Укушенные раны языка обычно заживают спонтанно, если повреждение нёбольшое и поверхностное. При глубоких ранах необходима ревизия и, возможно, наложение швов, учитывая опасность инфицирования кариозными зубами. Если произошло отсечение части языка, ее следует реплантировать. Результат операции в таком случае зависит от сроков ее выполнения, состояния раны и артериального кровоснабжения.
В наши дни часто стали выполнять пирсинг языка. Прокалывание языка может осложниться развитием серьезной инфекции и кровотечением.
Ужаление насекомыми происходит при заглатывании живого насекомого (например, пчелы и др.) с пищей и приводит к развитию выраженного отека глотки и затруднению дыхания. В таких случаях назначают высокие дозы глюкокортикоидов, прикладывают к шее пузыри со льдом, вводят препараты кальция и, если необходимо, выполняют трахеотомию.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инородное тело в дыхательных путях (T17)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Оказание медицинской помощи пациентам до 18 лет с инородными телами дыхательных путей
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
01.06.2017 № 45
КЛИНИЧЕСКИЙ ПРОТОКОЛ
«Оказание медицинской помощи пациентам до 18 лет с инородными телами дыхательных путей»
1. Настоящий Клинический протокол устанавливает общие требования к оказанию медицинской помощи пациентам до 18 лет (далее – пациенты) с инородными телами дыхательных путей.
2. Требования настоящего Клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством Республики Беларусь.
3. Для целей настоящего Клинического протокола используются основные термины и их определения в значениях, установленных Законом Республики Беларусь от 18 июня 1993 года «О здравоохранении» (Ведамасцi Вярхоўнага Савета Рэспублiкi Беларусь, 1993 г., № 24, ст. 290; Национальный реестр правовых актов Республики Беларусь, 2008 г., № 159, 2/1460), а также следующее определение:
инородное тело дыхательных путей (далее – ИТ) – любой объект органической и неорганической природы, попавший в просвет дыхательных путей, достаточно большой по величине и который может вызвать нарушение функций системы дыхания как непосредственно в момент аспирации, так и через некоторое время в связи с развитием вторичных патологических процессов.
4. ИТ дыхательных путей классифицируется согласно Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра, принятой в 1989 году сорок третьей сессией Всемирной ассамблеи здравоохранения (далее – МКБ-10) как: Инородное тело в дыхательных путях (шифр по МКБ-10 – Т.17).
5. Попадание ИТ в дыхательные пути (преимущественно нижние) чаще всего происходит из глотки (во время еды, при разговоре, плаче, испуге, смехе, падении, из пищевода и желудка при рвоте и другое), при хирургических вмешательствах и иных манипуляциях (аденотомия, тонзилл-(эк)отомия, удаление инородных тел носа и глотки, трахеотомия, стоматологические вмешательства), при проникающих ранениях (гортани, трахеи, грудной клетки). Возможно попадание инородных тел из желудочно-кишечного тракта при регургитации желудочного содержимого, заползание глистов, а также проникновение пиявок при питье воды из водоемов. Непосредственной причиной попадания инородного тела служит неожиданный глубокий вдох, увлекающий инородное тело в дыхательные пути.
6. В зависимости от локализации, характера, величины, длительности нахождения ИТ развивается клиника осложнений обтурационно-стенозирующего, травматического или воспалительного генеза: стенозы гортани, трахеи, бронхов; кровотечения, перфорации стенок дыхательных путей, бронхит (острый, хронический), ателектаз, пневмония (острая, хроническая), абсцесс легких и другое).
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
7.1. по уровню локализации выделяют: ИТ гортани, трахеи, бронхов;
7.2. по относительной величине и вызываемым инородными телами нарушением вентиляции трахеи и бронхов выделяют обтурирующие и необтурирующие ИТ дыхательных путей;
7.3. по степени фиксированности выделяют: баллотирующие и фиксированные ИТ дыхательных путей;
7.4. по числу аспирированных объектов выделяют: единичные и множественные ИТ дыхательных путей;
7.5. по характеристике аспирированного объекта выделяют: неорганические и органические (в том числе живые) ИТ дыхательных путей;
7.6. по вызванным ИТ дыхательных путей осложнениям выделяют:
осложненные ателектазом (с указанием локализации);
осложненные пневмотораксом;
осложненные эндобронхитом (катаральным, гнойным), пневмонией (с указанием локализации);
осложненные грануляциями;
осложненные кровотечением;
7.7. по времени развития стеноза при ИТ в нижних дыхательных путях выделяют:
молниеносный (развивается в течение секунд, минут);
острый (от нескольких часов до суток);
подострый (развитие в течение нескольких суток);
хронический (развитие в течение нескольких месяцев);
7.8. по выраженности клинических проявлений в зависимости от степени сужения и стадии компенсации (гортани, трахеи и главных бронхов) выделяют:
1 стадия – компенсации (урежение и углубление дыхания, укорочение или выпадение пауз между вдохом и выдохом, уменьшение числа пульсовых ударов, появление одышки при обычной физической нагрузке);
2 стадия – субкомпенсации (одышка в покое с включением в акт дыхания вспомогательных мышц, втяжение межреберных промежутков, мягких тканей яремной и надключичных ямок на вдохе, стридор, бледность кожи, беспокойное поведение пациента, пульс учащен, напряжен, артериальное давление нормальное или повышенное);
3 стадия – декомпенсации (дыхание становится поверхностным, частым, пациент занимает вынужденное полусидячее положение, с запрокинутой головой, руками старается держаться за спинку кровати или другой предмет, гортань совершает максимальные экскурсии, лицо приобретает бледно-синюшный цвет, появляются потливость, цианоз губ, кончика носа, ногтевых фаланг, пульс становится частым, нитевидным, артериальное давление снижено);
4 стадия – терминальная (дыхание становится прерывистым или прекращается совсем, резкое падение сердечной деятельности, пульс частый, нитевидный, нередко не прощупывается, кожные покровы бледно-серого цвета, в короткое время (1-3 мин) наступают потеря сознания, экзофтальм, непроизвольное мочеиспускание, дефекация, остановка сердца).
Клиническая картина
Cимптомы, течение
8.1. Острые респираторные нарушения: соответствуют моменту аспирации и прохождению ИТ через гортань и трахею пациента. Внезапно среди полного здоровья возникает приступ удушья, который сопровождается резким судорожным кашлем, цианозом кожных покровов, дисфонией, появлением петехиальных высыпаний на коже лица. Дыхание становится стенотическим, с втяжением уступов грудной клетки и часто повторяющимися приступами кашля. Попадание крупного ИТ может стать причиной моментальной смерти вследствие асфиксии. Угроза удушья имеется во всех случаях попадания ИТ в голосовую щель. Более мелкие ИТ во время последующего форсированного вдоха увлекаются в нижележащие отделы дыхательных путей.
8.2. Скрытый период наступает после перемещения ИТ в бронх, причем, чем дальше от главных бронхов располагается ИТ, тем меньше выражены клинические симптомы.
8.3. Период развития осложнений (согласно пункту 7.6 настоящего Клинического протокола).
9. Клиника ИТ гортани.
Основные симптомы – выраженное стенотическое дыхание, резкий приступообразный коклюшеподобный кашель, дисфония до степени афонии. При остроконечных инородных телах возможна боль за грудиной, усиливающаяся при кашле и резких движениях, в мокроте появляется примесь крови. Удушье развивается сразу при попадании крупных ИТ или нарастает постепенно, если в гортани застревают остроконечные ИТ, вследствие прогрессирования реактивного отека.
10. Клиника ИТ трахеи:
10.1. ИТ в трахее вызывают рефлекторный судорожный кашель, усиливающийся по ночам и при беспокойном поведении ребенка. Голос восстанавливается. Стеноз из постоянного при локализации в гортани становится приступообразным в связи с баллотированием ИТ;
10.2. баллотирование ИТ клинически проявляется симптомом «хлопка», который слышен на расстоянии и возникает в результате ударов перемещающегося ИТ о стенки трахеи и о сомкнутые голосовые складки, препятствующие удалению ИТ при форсированном дыхании и кашле. Баллотирующие ИТ представляют большую опасность в связи с возможностью ущемления в голосовой щели и развитием тяжелого удушья;
10.3. нарушение дыхания выражено не так резко, как при ИТ гортани, и повторяется периодически на фоне ларингоспазма, вызванного соприкосновением ИТ с голосовыми складками. Самостоятельному удалению ИТ препятствует так называемый клапанный механизм трахеобронхиального дерева (феномен «копилки»), заключающийся в расширении просвета дыхательных путей при вдохе и в сужении его при выдохе. Отрицательное давление в легких увлекает ИТ в нижние дыхательные пути;
10.4. при ИТ в трахее определяют коробочный оттенок перкуторного звука, ослабление дыхания по всему легочному полю, а при рентгенографии отмечают повышенную прозрачность легких;
10.5. при продвижении ИТ в бронх прекращаются все субъективные симптомы. Голос восстанавливается, дыхание стабилизируется, становится свободным, приступы кашля становятся редкими. Фиксированное в бронхе ИТ вызывает сначала скудные симптомы с последующими глубокими изменениями в бронхолегочной системе. Крупные ИТ задерживаются в главных бронхах, мелкие проникают в долевые и сегментарные бронхи.
11. Клиника ИТ бронха.
Клинические симптомы зависят от уровня локализации ИТ и степени обтурации просвета бронха.
11.1. Различают три вида бронхостеноза:
при полном бронхостенозе развивается ателектаз;
при частичном бронхостенозе, наряду со смещением органов средостения в сторону обтурированного бронха, отмечают неодинаковую интенсивность тени обоих легких, скошенность ребер, отставание или неподвижность купола диафрагмы при дыхании на стороне обтурированного бронха;
при вентильном бронхостенозе формируется эмфизема соответствующего отдела легких.
11.2. Аускультативно: ослабление дыхания и голосового дрожания соответственно локализации инородного тела, хрипы.
11.3. Осложнения: возможны повреждения стенок бронхов, инфицирование. В ранние сроки после аспирации инородного тела возникают асфиксия, отек гортани, ателектаз соответственно зоне обтурированного бронха. Ателектаз у детей раннего возраста вызывает резкое ухудшение дыхания. Возможно развитие трахеобронхита, острой и хронической пневмонии, абсцесса легкого.
Диагностика
12.1. Обязательным является тщательный сбор анамнеза, поскольку пациент в момент осмотра может находиться в бессимптомном периоде. Даже подозрение на факт аспирации требуют проведение полного диагностического алгоритма.
12.2. Физикальное обследование направлено на определение места и степени обструкции, адекватности газообмена и включает:
12.2.1. оценку общего состояния пациента, включая оценку окраски его кожных покровов и видимых слизистых оболочек, перкуссию, аускультацию, определение голосового дрожания;
12.2.2. оценку наличия, характера, выраженности дыхательной недостаточности;
12.2.3. оценку голосовой функции;
12.2.4. осмотр глотки, передняя риноскопия (оценка функции носового дыхания), отоскопия, выполнение непрямой ларингоскопии (по медицинским показаниям).
12.3. Обязательны к выполнению следующие клинико-лабораторные исследования: общий анализ крови, коагулограмма (определение активированного частичного тромбопластинового времени); рентгенография органов грудной полости (предпочтительна рентгеноскопия органов грудной полости). Цель ее – определение расположения ИТ, признаков нарушения бронхиальной проходимости, определение вторичных патологических изменений (ателектаз, пневмония, эмфизема). При выполнении рентгеноскопии диагностически значимым является симптом Гольцкнехта-Якобсона – смещение органов средостения в сторону обтурированного бронха на высоте вдоха, характерный при аспирации неконтрастных, не обтурирующих просвет бронха ИТ; мониторинг пульсоксиметрии проводится, начиная с уровня приемного отделения организации здравоохранения.
Лечение
13.1. попытка извлечения ИТ из дыхательных путей в амбулаторных условиях производится только у пациентов с прогрессирующей острой дыхательной недостаточностью, представляющей угрозу жизни ребенка;
13.2. неотложная медицинская помощь, оказываемая детям до 1 года:
13.2.1. ребенка положить животиком на предплечье левой руки медицинского работника, оказывающего помощь, лицом вниз (позиция «всадника»). Нанести ребром ладони правой руки 5 коротких ударов между лопатками. Проверить наличие ИТ в ротовой полости и удалить их;
13.2.2. если первый вариант не приносит результатов, перевернуть ребенка в положение на спине (голова должна находиться ниже туловища), положив ребенка на свои руки или колени лицом вниз. Произвести 5 толчков в грудную клетку на уровне нижней трети грудины на один палец ниже сосков (не нажимать ребенку на живот);
13.2.3. если ИТ видно, его извлекают;
13.2.4. при отсутствии дыхания и релаксации ввести палец в рот, нащупать вход в гортань, грушевидные синусы и попытаться извлечь или сместить ИТ, после чего (если необходимо) повторить предыдущие мероприятия;
13.3. неотложная помощь, оказываемая детям старше 1 года:
13.3.1. выполнить прием Геймлиха: находясь сзади сидящего или стоящего ребенка, охватить его руками вокруг талии, надавить на живот (по средней линии живота между пупком и мечевидным отростком) и произвести резкий толчок вверх до 5 раз с интервалом 3 секунды;
13.3.2. если пациент без сознания и лежит на боку, оказывающий помощь медицинский работник устанавливает на его эпигастральную область ладонь своей левой руки и кулаком правой руки наносит короткие повторные удары (5-8 раз) под углом 45° в сторону диафрагмы;
13.3.3. осмотреть ротовую полость и если инородное тело видно, его извлечь;
13.3.4. если не удается восстановить проходимость дыхательных путей и нет возможности выполнить экстренную прямую ларингоскопию, проводят экстренную операцию горлосечения: трахеотомию, или коникотомию, или крикотиреотомию;
13.3.5. при остром стенозе дыхательных путей, сопровождающемся шумным дыханием, а также с явлениями гипоксии (I-III степени) проводится оксигенотерапия.
14. Транспортировка пациента с ИТ дыхательных путей в организацию здравоохранения для оказания медицинской помощи в полном объеме в стационарных условиях:
14.1. транспортировка пациента производится в положении сидя. Во время транспортировки по медицинским показаниям продолжать искусственную вентиляцию легких (далее – ИВЛ), отсасывание секрета (кровь, слизь) из просвета дыхательных путей;
14.2. в процессе транспортировки (только в сопровождении медицинского работника) быть готовым к выполнению мероприятий, указанных в пункте 13 настоящего Клинического протокола в связи с возможным смещением ИТ в гортани и полным закрытием ее просвета из-за ущемления между голосовыми складками;
14.3. дети с ИТ гортани и баллотирующими телами в трахее считаются нетранспортабельными и не переводятся на более высокий уровень оказания медицинской помощи.
15. Этапность оказания медицинской помощи в стационарных условиях:
15.1 все пациенты, у которых подтверждена аспирация ИТ или существует подозрение на нее, подлежат немедленной госпитализации в отделение интенсивной терапии и реанимации организации здравоохранения;
15.2. после выполнения диагностического алгоритма, при наличии показаний к хирургическому (эндоскопическому) лечению, последнее выполняется немедленно;
15.3. при исключении ИТ нижних дыхательных путей пациент переводится в педиатрическое отделение организации здравоохранения в соответствии с профилем заболевания.
16. Лечение при ИТ телах дыхательных путей:
16.1. подозрение на аспирацию ИТ в нижние дыхательные пути, выявление хотя бы одного из симптомов нарушения бронхиальной проходимости является показанием к выполнению срочной ларинготрахеобронхоскопии;
16.2. в детском возрасте жесткая эндоскопия является основным методом лечения. Из гортанной части глотки, гортани и верхних отделов трахеи ИТ извлекаются под масочным наркозом при прямой ларингоскопии. Инородные тела из бронхов удаляют методом трахеобронхоскопии жестким бронхоскопом под наркозом;
16.3. инородные тела в дыхательных путях извлекаются специально подготовленной бригадой врачей-специалистов, в состав которой входят: врач-анестезиолог-реаниматолог; медицинская сестра-анестезистка; врач-хирург-эндоскопист (врач-оториноларинголог); медицинская сестра операционная;
16.4. медицинское вмешательство проводится в операционной, оборудованной наркозным аппаратом высокого класса, жестким дыхательным бронхоскопом и набором щипцов для извлечения инородных тел. Должна быть обеспечена возможность выполнения хирургических вмешательств (трахеостомии, торакотомии).
17. Анестезиологическое обеспечение:
17.1. при наличии признаков значительного перераздутия легкого или его доли, следует воздержаться от использования закиси азота из-за потенциальной опасности увеличения объема газа и разрыва легких. Внутривенная анестезия пропофолом является лучшим выбором по сравнению с использованием ингаляционных анестетиков, поскольку обеспечивает постоянный уровень анестезии вне зависимости от нарушений вентиляционно-перфузионного соотношения;
17.2. при возможности или по медицинским показаниям необходимо выдержать время после приема пищи:
6 часов после принятия твердой пищи;
2 часа после принятия прозрачных жидкостей;
17.3. если аспирация инородного тела вызывает жизнеугрожающий респираторный дистресс, его извлечение имеет приоритет перед рекомендациями по поводу приема пищи;
17.4. необходимый уровень мониторинга: пульсоксиметрия (сатурация определяется до начала анестезии для определения ее базового значения); CO2 на выдохе; мониторная ЭКГ; АД; температура тела пациента; при использовании нейромышечной блокады рекомендуется наличие стимулятора;
17.5. индукция и поддержание анестезии:
17.5.1. в случае наличия у ребенка респираторного дистресса и гипоксемии, вызванного присутствием ИТ в гортани, индукция производится в сидячем положении с помощью ингаляционного анестетика и кислорода при проведении полного мониторинга;
17.5.2. предпочтительно сохранение спонтанного дыхания, поскольку ИВЛ может привести к дислокации ИТ и полной обструкции дыхательных путей;
17.5.3. после ингаляционной индукции устанавливается внутривенный доступ (если не был установлен заранее) и вводится ваголитическая доза атропина 20 мкг/кг, однократно, струйно;
17.5.4. после установления внутрисосудистого доступа ингаляционная анестезия может быть переключена на тотальную внутривенную анестезию с (или без) использованием опиоидов (пропофол, фентанил);
17.5.5. у детей в стабильном состоянии с предполагаемым расположением ИТ в бронхе внутривенный катетер устанавливается до индукции;
17.5.6. при подозрении на полный желудок врачом-анестезиологом-реаниматологом обязательно оценивается риск аспирации перед потерей проходимости дыхательных путей при использовании техники быстрой последовательной индукции.
17.6. Рекомендации по использованию миорелаксантов:
17.6.1. риск сохранения спонтанного дыхания заключается в возможности неожиданного движения пациента и кашля;
17.6.2. риск принудительной вентиляции заключается в возможности продвижения ИТ вглубь дыхательных путей;
17.6.3. врач-анестезиолог-реаниматолог должен оценить возможные риски развития осложнений и выбрать наиболее подходящую методику в каждом конкретном случае;
17.6.4. мышечная релаксация особенно полезна при извлечении ИТ, располагающегося дистальнее «карины», поскольку длительность таких процедур может быть более часа;
17.6.5. если используется методика анестезии с сохранением спонтанного дыхания, обязательно применение местной анестезии с 2 % раствором лидокаина для голосовых складок, что уменьшает риск кашля и ларингоспазма.
17.7. Обеспечение вентиляции:
17.7.1. после индукции врач-эндоскопист должен убедиться в отсутствии ИТ над голосовыми складками путем выполнения прямой ларингоскопии, затем бронхоскоп проводится через вход в гортань;
17.7.2. немедленно после того, как бронхоскоп проходит через голосовую щель, анестезиологический контур присоединяется к дыхательному порту бронхоскопа и восстанавливается ручная вентиляция или спонтанное дыхание с ручной ассистенцией;
17.7.3. поток газа на вдохе должен быть настроен (увеличен) для компенсации утечки вокруг бронхоскопа.
17.8. Мониторинг и взаимодействие с врачом-хирургом (врачом-эндоскопистом, врачом-оториноларингологом):
17.8.1. временной период апноэ или тяжелой гиповентиляции должен быть предварительно обсужден с оперирующим врачом-специалистом;
17.8.2. внимание врача-анестезиолога-реаниматолога должно быть сфокусировано на симметричности экскурсии грудной клетки, транскутанной сатурации, симметричности дыхательных шумов;
17.8.3. просвет бронхоскопа сужается при введении в него щипцов или катетера, что приводит к ухудшению условий вентиляции бронха. После каждого эпизода гиповентиляции или апноэ инструменты должны быть извлечены из бронхоскопа, его дистальный конец необходимо подтянуть над «кариной», а проксимальный открытый конец закрыть большим пальцем или стеклянным обтуратором с целью гипервентиляции ребенка перед следующей попыткой манипуляции;
17.8.4. во время ключевого момента извлечения ИТ вентиляция может быть временно остановлена, но только до того момента, когда сатурация начнет снижаться.
18. Техника извлечения ИТ из нижних дыхательных путей:
18.1. ИТ или его фрагмент захватывается щипцами и извлекается через просвет бронхоскопа. В случае, если размер ИТ не позволяет извлечь его через просвет бронхоскопа, щипцы и бронхоскоп аккуратно достаются из трахеи и гортани как единое целое;
18.2. важно, чтобы верхние дыхательные пути и голосовая щель были полностью расслаблены, позволяя инородному телу пройти через них без риска преждевременной его потери;
18.3. пациент вентилируется маской до тех пор, пока бронхоскоп заново не вводится в трахею;
18.4. в случае, если большое инородное тело в процессе удаления из бронха оказалось в трахее или гортани, возникает обструкция всей дыхательной системы. Если мгновенное извлечение его невозможно, оно должно быть продвинуто обратно в один из главных бронхов с целью возобновления вентиляции хотя бы одного легкого;
18.5. после завершения бронхоскопии рекомендуется интубация эндотрахеальной трубкой, что позволяет расправить легкое, санировать трахеобронхиальное дерево, оксигенировать и вентилировать ребенка до достижения реверсии мышечной релаксации и возобновления спонтанного дыхания;
18.6. с целью профилактики отека гортани назначается дексаметазон (0,4–1 мг/кг) внутримышечно или внутривенно; послеоперационный круп лечится ингаляцией эпинефрина (0,5–1,5 мл 0,18 % раствора в 3 мл 0,9 % раствора хлорида натрия).
19. Осложнения:
19.1. меры по предотвращению осложнений включают обеспечение адекватного уровня анестезии, оксигенации, вентиляции и мышечной релаксации;
19.2. возможны: ларингоспазм, бронхоспазм, гипоксия, нарушения сердечного ритма (желудочковые экстрасистолы), пневмоторакс, асфиксия, остановка сердечной деятельности и дыхания (вагусный рефлекс), отек гортани, рефлекторный ателектаз легкого или его сегмента; перфорация стенки бронха, подкожная эмфизема, эмфизема средостения, пневмоторакс, кровотечение, травма слизистой оболочки гортани, трахеи и бронхов при извлечении остроконечных ИТ;
19.3. пневмоторакс следует заподозрить при внезапном нарушении вентиляции и газообмена. Если существует техническая и временная возможность, следует выполнить рентгенограмму органов грудной полости и дренирование плевральной полости для расправления легкого;
19.4. если при удалении ИТ возникает напряженный пневмоторакс – врач-анестезиолог-реаниматолог или врач-хирург выполняет плевральную пункцию, после чего врач-хирург дренирует плевральную полость;
19.5. если во время удаления ИТ возникает профузное кровотечение из трахеобронхиального дерева (далее – ТБД) – врач-хирург выполняет торакотомию;
19.6. если во время удаления ИТ возникает и прогрессивно нарастает шейная эмфизема, нарастает дыхательная недостаточность (далее – ДН), врач-хирург дренирует переднее средостение в яремной ямке. В случае дальнейшего нарастания эмфиземы и ДН – врач-хирург выполняет торакотомию;
20. Показания к консультации врача-торакального хирурга: перемещение ИТ в ткань легкого; вклинившееся в бронх ИТ после неудачных попыток его удаления; глубокие деструктивные необратимые изменения сегмента легких в зоне локализации ИТ и умеренное кровотечение из ТБД; наличие дренажа в плевральной полости.
21. Медикаментозное лечение применяется после извлечения ИТ при развитии гнойного эндобронхита, пневмонии и других вторичных или сопутствующих процессах согласно клиническим протоколам диагностики и лечения детей с заболеваниями органов дыхания, утвержденным приказом Министерства здравоохранения Республики Беларусь от 27.12.2012 № 1536 «Об утверждении клинических протоколов».
22. После извлечения ИТ при отсутствии показаний к проведению интенсивной терапии, пациент переводится для дальнейшего лечения в педиатрическое (пульмонологическое) отделение больничной организации здравоохранения.