инфицированный термический ожог код по мкб 10 у взрослых
Термические и химические ожоги наружных поверхностей тела, уточненные по их локализации (T20-T25)
Включены: ноги (любой части, исключая голеностопный сустав и стопу)
Исключены: термические и химические ожоги только голеностопного сустава и стопы (T25.-)
Включены: пальца(ев) ноги
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Термические ожоги
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Код протокола:
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
теплокровных животных могут погибать и при менее высокой температуре. Изменения, происходящие в клетках при нагревании, определяются соотношением между уровнем повышения температуры и продолжительностью гипертермии. Изменения в тканях зависят от уровня их нагревания. Если температура не превышает 60°С, наступает влажный (колликвационный) некроз. При более интенсивном прогревании высокотемпературными агентами ткани высыхают и развивается сухой (коагуляционный) некроз. Поскольку интенсивность прогревания тканей ожоговой раны на разных ее участках неодинакова, эти разновидности некроза комбинируются в различных сочетаниях с наличием переходных форм.
Повреждающее действие электрического тока при его прохождении через ткани проявляется в тепловом, электрохимическом и механическим эффектах. В результате сопротивления тканей электрическая энергия превращается в тепловую, что сопровождается перегреванием и гибелью клеток. Эти изменения наиболее выражены по кратчайшему пути электрического тока, в том числе и на коже соприкасающихся частей тела, сгибательных поверхностей суставов, между которыми возникает дуговой разряд вследствие их сближения при судорожном сокращении мышц.
Поражения кожи в местах входа и выхода тока различны по форме и размеру в зависимости от характера контакта с токонесущими проводниками: от точечных «меток» тока до полного обугливания целой конечности. Распространенность поражения кожи при электроожогах обычно меньше, чем глубже лежащих тканей.
Поскольку в момент электротравмы нередко образуется вольтовая дуга или происходит нагревание металлических проводников, электрические ожоги могут сочетаться с термическими, причем последние иногда бывают более тяжелыми. При прохождении электрического тока через ткани происходит перемещение ионов в клетках, наступает коагуляция белков, образуются газы и пар. Наблюдаемые иногда при электроожогах расслоения тканей, отрывы частей тела объясняются совместным тепловым и механическим действием тока высокого напряжения.
Механизм поражения тканей агрессивными химическими веществами детально не изучен, и само понятие «химический ожог» не является достаточно четким. Местные изменения тканей могут наступать от действия целого ряда химических веществ. Их многообразие, различная концентрация и особенности условий воздействия определяют полиморфизм местных изменений.
Истинными химическими ожогами следует считать только поражения веществами, способными в течении относительно короткого времени вызывать омертвение тканей.
При воздействии кислот наступает коагуляция белков вследствие ионизации карбоксильных групп, нарушения пептидных связей белковых молекул и разрыва пептидной цепочки. Изменяется дисперсная фаза тканевых коллоидов, белки тканевой жидкости переходят в плотный осадок. Поскольку растворение некоторых кислот в тканевой жидкости сопровождается выделением тепла, перегревание тканей также может быть причиной их гибели.
Щелочи и обладающие их свойствами вещества взаимодействуют с жирами и, омыляя их, подавляют ионизацию аммонийных групп белков с образованием щелочных альбуминатов. Поражающее действие агрессивных веществ начинается с момента соприкосновения их с тканями и продолжается до завершения химических реакций, после чего в ожоговой ране остаются вновь образованные органические и неорганические соединения. Они могут оказывать неблагоприятное влияние на процессы регенерации.
Патологический процесс, в котором ожоговая рапа и обусловленные ею висцеральные изменения находятся во взаимосвязи и взаимодействии, и представляют собой нозологическую форму, которую принято называть ожоговой болезнью. Она развивается в выраженной форме при поверхностных ожогах более 25-30% площади тела или глубоких более 5%. Для характеристики периодов ожоговой болезни приходится в основном ориентироваться на сроки, прошедшие с момента травмы, и частично на динамику изменений, происходящих в ожоговой ране.
Диагностика
Лечение
ожоговые поверхности необходимо закрыть повязками с антисептическими мазями или растворами. 11ри глубоких, циркулярных ожогах шеи, грудной клетки и конечностей, вызывающих нарушение кровообращения и дыхания требуется произвести некротомию.
Медикаментозное лечение
обеспечение проходимости дыхательных путей, катетеризация центральной вены и начало инфузии, наложение повязок па обожженные поверхности, катетеризация мочевого пузыря, введение зонда в желудок.
В противошоковой палате необходимо обеспечить микроклиматические условия с температурой воздуха 37,0-37,5 С.
Комплекс лечебных мероприятий, проводимый у пораженных в периоде ожогового шока, направлен на:
При ожогах из сосудистого русла вместе с плазмой уходит большое количество ионов натрия (0,5-0,6 мэкв/% ожога/кг веса больного). Поэтому жидкостная терапия в первую очередь преследует цель наполнения сосудистого русла и восстановления в нем содержания натрия. Для этого используются физиологический раствор или сложный раствор натрия лактата. Последний более предпочтителен, поскольку по своему составу он ближе к внеклеточной жидкости. Если инфузионная терапия начинается у пострадавшего с низким артериальным давлением спустя несколько часов поле травмы, то для восстановления гемодинамики необходимо введение более эффективных крупномолекулярных коллоидных препаратов ( декстран).
После того как артериальное давление стабилизируется, целесообразно начать введение изотонических кристаллоидов. Спустя 8-10 часов от начала лечения при стабильной гемодинамике и достаточном почасовом диурезе темп инфузии можно постепенно уменьшать. Введение белковых коллоидных растворов целесообразно начинать спустя 12-16 часов после начала инфузионной терапии, когда наступает некоторое уравновешивание внутри и внесосудистого секторов.
Растворы альбумина следует использовать, когда уменьшатся нарушения проницаемости сосудистой стенки и прекратится нарастание отека в зоне ожога. Темп инфузии белковых препаратов рассчитывается по формуле 1-2 мл/кг/час. С целью улучшения реологических свойств крови назначаются безбелковые средне- и низкомолекулярные коллоидные растворы в объеме 400-800 мл со скоростью 2 мл/кг/час.
Наибольшие трудности в лечении обожженных возникают при сочетании ожогов кожи с термоипгаляционным поражением дыхательных путей. У таких больных течение шока резко отягощается из-за токсического воздействия на дыхательные пути и организм в целом ядовитых продуктов горения. Особенностью инфузионной терапии у этих больных является необходимость большой осторожности в определении объема и скорости инфузии, так как постоянно имеется угроза развития отека легких, а снижение темпа и количества, вводимых внутривенно жидкостей вызывает снижение перфузии почек, способствует сохранению и усугублению гиповолемии. В таких случаях можно вводить гипертонический раствор Натрия хлорид (240 мэкв/л). При этом необходимо следить за тем, чтобы уровень натрия в плазме не превышал 160 мэкв/л. Введение гипертонического раствора Натрия хлорид целесообразно ограничить первыми 8-10 часами после получения ожога, то есть временем, наиболее выраженных нарушений проницаемости сосудистой стенки.
В тех случаях, когда развиваются явления дыхательной недостаточности, больным необходимо проводить искусственную вентиляцию легких с положительным давлением па выдохе. Практически всегда у обожженных развивается ацидоз. Чаще всего он бывает метаболическим, компенсированным легочной функцией.
При термоингаляционных поражениях ацидоз становится смешанным и некомпенсированным. Поэтому больным необходимо введение 4-5% раствора Натрия гидрокарбонат. Нормализация реологических свойств крови осуществляется путем описанной выше инфузионной терапии, т.е. за счет коррекции гиповолемии, а также за счет применения низких доз гепарина (до 20.000 Ед. в сутки). Комплексная органопротекторная терапия, полноценное обезболивание и нормализация волемических и реологических показателей снижает частоту развития стрессовых язв Курлинга.
Необходимо назначение с первых часов травмы ингибиторов протонной помпы и Н- 2 блока торов гистаминовых рецепторов, включенных в схему противошоковой терапии. Показателями адекватности лечения и выхода больного из состояния ожогового шока являются: нормализация диуреза, стабилизация артериального давления, снижение гемоконцентрации, повышение температуры тела, прекращение диспептических расстройств и усвоение выпитой жидкости.
Что такое ожог термический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Шутовой Д. В., детского хирурга со стажем в 8 лет.
Определение болезни. Причины заболевания
Термический ожог — это повреждение тканей организма из-за соприкосновения с горячими веществами или предметами: жидкостью или паром высокой температуры, открытым пламенем, раскалёнными поверхностями.
Кожа — самый крупный многофункциональный орган человека. Площадь всего кожного покрова составляет в среднем 1,7-1,9 квадратных метров. У кожи большое количество разнообразных функций от защитных до энергосохраняющих и тактильных.
Кожа у детей, по сравнению с взрослыми, нежнее и тоньше, обладает развитой кровеносной и лимфатической сетью, следовательно, имеет большую теплопроводность. Именно из-за этого у детей воздействие непродолжительного физического агента (например горячей жидкости) приводит к формированию более глубокого ожога.
Немаловажным фактором является беспомощность детей во время травмы, что обусловливает более длительное воздействие поражающего агента. Наиболее типичная ситуация, в которой дети (преимущественно в возрасте до трёх лет) получают ожоги, — это опрокидывание ёмкостей с горячей жидкостью (чая, супа и др.) с плиты или со стола. Дети старше трёх лет помимо бытовых травм могут получить уличные травмы, например, играя рядом с костром.
У взрослых ожоговые травмы, полученные дома при опрокидывании горячих жидкостей, случаются реже, чем уличные травмы (бросание горючих веществ в пламя), травмы в результате ДТП (при возгорании транспортного средства), производственные (в результате нарушений техники безопасности).
Симптомы термического ожога
Условно симптомы ожогов разделены на общие и местные.
Местные патологические изменения определяются глубиной ожога, сроком, который прошёл с момента получения травмы, присоединением вторичной инфекции.
Для каждой степени ожоговой травмы характерны свои симптомы:
Ожоговая болезнь — сложный симптомокомплекс, связанный со значительной утратой кожных покровов, при котором возможно развитие необратимых патологических процессов. В современной классификации ожоговая болезнь подразделяется на следующие стадии:
Тяжесть течения ожоговой болезни зависит от многих факторов:
Патогенез термического ожога
При воздействии физического агента на кожу формируется три зоны поражения.
На глубину поражения влияет множество факторов:
Классификация и стадии развития термического ожога
По воздействующему агенту различают следующие виды ожогов:
Степени термических ожогов
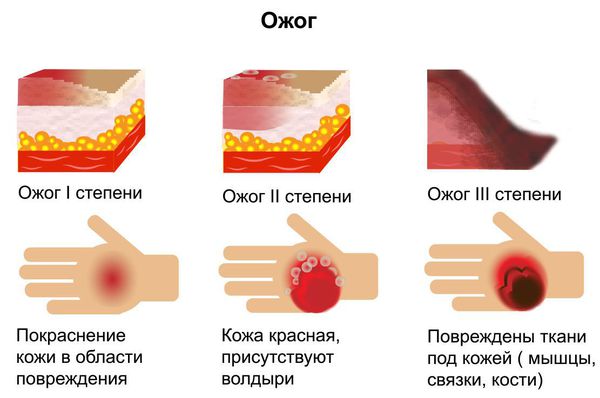
Международная классификация болезней МКБ-10 включает три степени разделения ожогов по глубине (в том числе и термических):
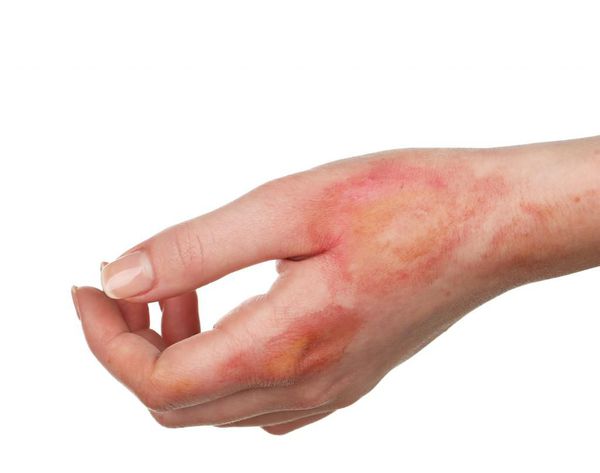
I — поверхностный ожог. Поражается только один слой кожи — эпидермис. Характеризуется появлением участков гиперемии (покраснения кожи) в месте соприкосновения с физическим агентом. Болевые ощущения умеренные. Как правило, симптомы проходят за несколько дней (до пяти дней) даже без специального лечения. Формирование рубцов при данной степени поражения не отмечается.
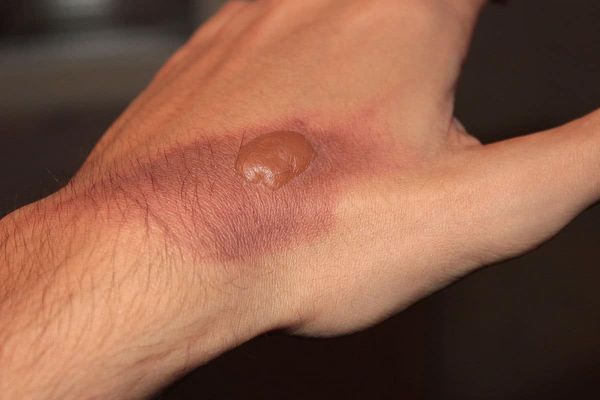
II — поверхностный ожог с поражением эпидермального слоя и верхнего слоя дермы (пограничный ожог). Поражается эпидермис вплоть до росткового слоя. Этот тип ожогов характеризуется образованием эпидермальных пузырей с серозным содержимым, выраженным болевым синдромом, отёком периферических тканей. Лечение продолжается 10-14 дней. При данной степени поражения возможно проведение аутодермопластики (пересадки кожи) для улучшения результатов заживления.
Осложнения термического ожога
Принято рассматривать три вида осложнений ожоговой травмы: первичные, вторичные, поздние.
К первичным осложнениям относятся: разрыв мягких тканей, гематомы, ушибы (например если получение ожоговой травмы сопровождалось падением).
К вторичным относят последствия присоединения бактериальной флоры:
Это объясняется тем, что при ожоговой болезни страдают не только кожные покровы, но и внутренние органы, поскольку микроорганизмы (как бактериальные, так и вирусные) не только заселяют раневую поверхность, но и попадают в кровеносные и лимфатические сосуды.
Чаще всего после ожогов II и III степени, в том числе после проведения аутодермопластики, отмечается формирование гипертрофических и/или келоидных рубцов. Это, в свою очередь, приводит к необходимости проведения реконструктивно-пластических операций, при этом частота рецидивов формирования рубцов после выполнения пластических операций сохраняется.
Диагностика термического ожога
Как определить глубину ожога
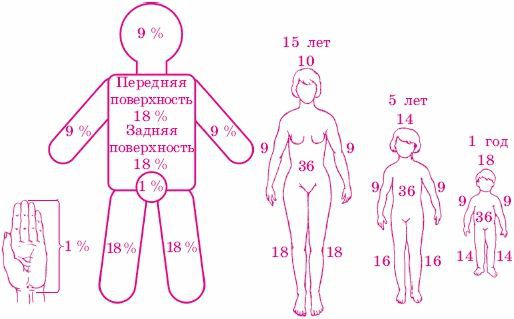
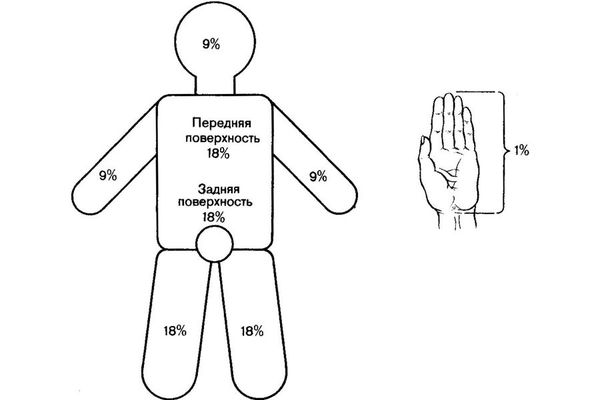
«Правило девяток» — метод, основанный на том, что площадь покровов отдельных частей тела человека равна или кратна 9 % от площади поверхности всего тела, (метод применим для обширных площадей поражения):
Для разного возраста необходима коррекция из-за неодинаковых пропорций тела у взрослых и детей.
Определение глубины поражения тканей позволяет решить вопрос тактики лечения в кратчайшие сроки. Однако при первичном осмотре пострадавшего определить глубину ожогов может быть нелегко даже специалисту. Глубина ожога чаще проявляется к концу третьих суток. В первые часы от момента получения травмы зачастую сложно отличить пограничный ожог от глубокого. Тем не менее, в большинстве случаев диагноз ставят именно с помощью визуального осмотра.
С целью определения глубины ожога также используется лазерный диагностический анализатор периферического кровотока и лимфотока (является инновационным методом диагностики). Этот метод позволяет:
С помощью данного прибора можно определить скорость и качественные показатели кровотока. При отсутствии сигнала можно сделать вывод, что ожог глубокий, и требуется хирургическое вмешательство. Сохранение показателей кровотока на определённых уровнях сигнализирует о поверхностном или пограничном ожоге, т. е. необходимо только консервативное лечение.
Лечение термического ожога
Медицинская помощь при ожоговой травме в настоящее время подчиняется приказу Минздрава от 1991 года № 54 «О мерах по дальнейшему развитию и совершенствованию медицинской помощи пострадавшим от ожогов».
Первая помощь при термических ожогах
Пациентам с ожогами первая помощь должна оказываться незамедлительно на месте происшествия.
Что нельзя делать при ожогах
При ожогах не следует:
На догоспитальном этапе в качестве первой помощи при ожогах не рекомендуется пользоваться различными присыпками, мазями и спреями. Они могут значительно затруднить определение глубины поражения и выполнение туалета раны.
Лечение ожогов народными средствами
Не рекомендуется применять методы народной медицины, такие как зубная паста, подсолнечное масло, разбавленная борная кислота, моча и т. д.
Когда при ожоге необходимо вызывать скорую помощь
Скорую помощь нужно вызвать в следующих случаях:
Амбулаторное лечение ожогов
Частота посещения доктора зависит от тяжести ожога. В лёгких случаях первый визит назначается через сутки после травмы, далее врача нужно посещать примерно раз в неделю. На приёме доктор обрабатывает рану, оценивает глубину ожога и необходимость кожной пластики.
Если к ожогу присоединилась инфекция, то посетить врача нужно как можно скорее. При инфицировании раны краснеют соседние участки кожи, усиленно выделяется гной, в области ожога появляются чёрные или красные пятна.
Лечение ожогов в больнице
Лечение от ожоговых травм стабильно является одним из самых дорогостоящих. Методы лечения больных с термическими поражениями в настоящее время принципиально отличаются от общепринятых еще 10-15 лет назад. Современные алгоритмы лечения ожоговых ран разработаны во многом благодаря успехам в изучении ожоговой болезни. Результаты лечения пациентов с ожогами значительно улучшились в связи с разработкой и внедрением в клиническую практику активной хирургической тактики. Основой является ранняя некрэктомия с последующей пересадкой кожи с целью скорейшего восстановления целостности всего кожного покрова.
При лечении детей с ожоговой травмой важно уделять внимание не только непосредственно раневой поверхности, но и психологическому состоянию самого ребёнка и ухаживающих за ним родственников (чаще всего матери). Задача матери на этапах лечения и реабилитации — помочь свести к минимуму физические и психологические нарушения у ребёнка.
Прогноз. Профилактика
Прогноз зависит от глубины и площади ожогов, общего состояния организма, наличия сопутствующих травм и заболеваний. При поверхностных ожогах прогноз благоприятный. При пограничных и глубоких ожогах пострадавшие нуждаются в длительной реабилитации. Несмотря на все затраченные усилия, в таких случаях прогноз далеко не всегда бывает благоприятным. На сегодняшний день смертность от ожоговой травмы по-прежнему не сокращается. Летальный исход возможен при обширной площади поражения, при наличии термоингаляционной травмы и полиорганной дисфункции.
Алгоритмы поведения человека закладываются с раннего детства, поэтому проще предупредить, чем лечить. Родителям детей старше года рекомендуется максимально обезопасить свой дом, поскольку в этом возрасте дети начинают активно познавать окружающий мир:
Необходимо отметить, что определённая доля ожоговых травм в старшем возрасте получена на фоне алкогольного и наркотического опьянения, поэтому профилактика травматизма напрямую связана с профилактикой алкоголизма и наркомании.
Ожоги поверхностные до 20% (взрослые)
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Ожог – это повреждение кожи и подлежащих тканей, которое возникает под влиянием воздействия высокой температуры, химического или электрического фактора. При ожоге нарушаются структура и функция покровных тканей (кожи, слизистой оболочки и др.). Поверхностные и пограничные ожоги относятся к категории повреждении, где возможно самостоятельное заживление.
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи общей практики, врачи скорой медицинской помощи, комбустиологи, хирурги, травматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности
Соотношение между степенью убедительности доказательств и видом научных исследований
Таблица 1
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
(принята на ХХХVII Всесоюзном съезде хирургов в 1960 году) [4]
I степень – покраснение кожи с четкими контурами, иногда на отёчной основе, эпидермис не поражён. Исчезает через несколько часов или 1-2 суток.
II степень – наличие тонкостенных пузырей с прозрачным жидким содержимым. Обильная экссудация сохраняется 2-4 суток. Самостоятельная эпителизация возникает через 7-14 дней.
III-А степень – наличие толстостенных пузырей с желеобразным плазматическим содержимым, частично вскрывшихся. Обнаженное дно раны влажное, розовое, с участками белого и красного цвета – сосочковый слой собственно кожи, часто покрытый тонким, белесовато-серым, мягким струпом, петехиальными кровоизлияниями, болевая чувствительность сохранена, сосудистая реакция чаще отсутствует. Самостоятельная эпителизация происходит через 3-5 недель.
III-Б степень – поражение всей толщи кожи с образованием коагуляционного (сухого) или колликвационного (влажного) некроза. При сухом некрозе струп плотный, сухой, темно-красный или буро-жёлтый, с узкой зоной гиперемии, небольшим перифокальным отеком. При влажном некрозе погибшая кожа отёчна, тестоватой консистенции, сохранившиеся толстостенные пузыри могут содержать геморрагический экссудат, дно раны – пёстрое, от белого до тёмно-красного, пепельного или желтоватого, имеется распространённый перифокальный отёк. Сосудистая и болевая реакция отсутствуют.
Классификация степени (глубины) ожога по МКБ-10
Соотношение классификации степеней ожога по МКБ-10 с классификацией XXVII съезда хирургов СССР 1960 г.
| Характеристика | Классификация XXVII съезда хирургов СССР | Классификация по МКБ-10 | Глубина ожога |
| Гиперемия кожи | І степень | І степень | Поверхностный ожог |
| Образование пузырей | ІІ степень | ||
| Частичный некроз кожи | ІІІ-А степень | ІІ степень | |
| Полный некроз кожи | ІІІ-Б степень | ІІІ степень | Глубокий ожог |
| Некроз кожи и подлежащих тканей | IV степень |
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Действия врача, фельдшера, медицинской сестры на этапе осмотра пациента на месте происшествия направлены на направление в краткие сроки на амбулаторный этап или на стационарное лечение и сведены к устранению угрожающих жизни ситуации, обезболивание, закрытию ран контурными повязками, стерильными салфетками или чистым бельём. При имеющихся условиях можно начать инфузионную терапию.
При поступление пациента в поликлинику оценивается общее состояние, площадь, глубина и локализация ожога.
Жалобы и анамнез: На жгучие боли в области воздействия термического агента, химических веществ.
Анамнез:
· Наличие в анамнезе воздействия высоких температур, кислоты, щёлочи.
Физикальное обследование: Проводится оценка общего состояния; внешнего дыхания (частота дыхания, оценка свободы дыхания, проходимости дыхательных путей); определяется частота пульса, измеряется артериальное давление, частота сердечных сокращений
Локальный статус. Оценивается внешний вид ран, наличие отслоения эпидермиса, участков деэпителизации, струпа (описывается характер струпа – влажный, сухой), давность происхождения раны, локализация, площадь.
Лабораторные исследования:
— общий анализ крови.
По показания
— биохимический анализ крови;
— общий анализ моч
— кровь на этанол;
— кровь на HBsAg, HIV, HCV, RW;
— коагулограмма;
— определение группы крови, резус-принадлежности;
— бактериологическое исследование раневого отделяемого, определение чувствительности микроорганизмов к антибиотикам и антисептикам по показаниям;
— исследование биологических жидкостей на стерильность.
Инструментальная диагностика:
— ЭКГ по показаниям;
— фибробронхоскопия по показаниям;
— фиброгастродуоденоскопия по показаниям;
— рентгенографическое исследование по показаниям;
— ультазвуковое исследование по показаниям.
Консультации специалистов по показаниям.
Диагностический алгоритм
Анамнез – обстоятельства и место получения ожогов.
· Внешний осмотр.
· Определение частоты дыхания, частоты сердечных сокращений (ЧСС), артериального давления (АД).
· Определение затруднения дыхания или осиплости голоса
· Определение глубины и площади ожогов.
Диагностика (скорая помощь)
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб и анамнеза;
· физикальное обследование (измерение АД, температуры, подсчет пульса, подсчет ЧДД) с оценкой общего соматического статуса;
· осмотр места поражения с оценкой площади и глубины ожога;
· Наличие или отсутствие признаков термоингаляционной травмы: Осиплость голоса, гиперемия слизистых оболочек рото-глотки, закопчение слизистых оболочек носовых ходов, ротовой полости, дыхательная недостаточность.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне[1,2,4,9.10] УД А,D:
Жалобы:
· на жжение и боли в области ожоговых ран.
Анамнез; Наличие в анамнезе воздействия высоких температур, кислоты, щёлочи. Необходимо выяснить вид и продолжительность действия повреждающего агента, время и обстоятельства получения травмы, сопутствующие заболевания, аллергический анамнез.
Физикальное обследование;
Проводится оценка общего состояния; внешнего дыхания (частота дыхания, оценка повреждений и свободы дыхания, проходимости дыхательных путей), аускультация лёгких; определяется частота пульса, аускультация, измеряется артериальное давление. Осматривается ротовая полость. Описывается вид слизистой оболочки, наличие копоти в дыхательных путях, полости рта, наличие ожога слизистой.
Лабораторные исследования;
Общий анализ крови, определение глюкозы, определение времени свертываемости капиллярной крови, группы крови и резус-фактора, калия/натрия крови, общего белка, креатинина, мочевины, коагулограмма (протромбиновое время, фибриноген, тромбиновое время, АЧТВ,МНО), КЩС (по показаниям), гематокрит, микрореакция, общий анализ мочи, кал на яйца глист.
Другие методы исследования. По показаниям при наличие сопутствующих заболеваний и повреждений. Кровь на ВИЧ, гепатиты В, С (для рецепиентов препаратов и компонентов крови). Бакпосев из раны на микрофлору и чувствительность к антибиотикам, бактериальный посев крови на стерильность.
Диагностический алгоритм: (схема)
1. Анамнез – обстоятельства и место получения ожогов – оказанная первая помощь, наличие прививок от столбняка.
2. Анамнез жизни и наличие соматических заболеваний.
3. Внешний осмотр.
4. Определение затруднения дыхания или осиплости голоса, частоты дыхания, аускультация лёгких.
5. Определение пульса, АД, ЧСС, аускультация.
6. Осмотр полости рта, языка, оценка состояния слизистой оболочки, пальпация живота.
7. Определение глубины и площади ожогов.
8. Интерпретация лабораторных анализов
9. Интерпретация результатов инструментальных обследований
Перечень основных диагностических мероприятий:
1. Общий анализ крови, определение глюкозы, определение времени свертываемости капиллярной крови, группы крови и резус-фактора, калия/натрия крови, общего белка, креатинина, мочевины, коагулограмма (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, МНО), КЩС (по показаниям), гематокрит, микрореакция, общий анализ мочи, кал на яйца глист, ЭКГ.
2. Определение глубины и площади ожога.
3. Диагностика поражения дыхательных путей
4. Диагностика ожогового шока
Перечень дополнительных диагностических мероприятий
Рентген грудной клетки по показаниям.
ФБС (по показаниям).
ФГДС (по показаниям).
«Правило ладони» (J. Yrazer, 1997 г.)
В результате проведения антропометрических исследований J. Yrazer с соавторами пришли к выводу, что площадь ладони взрослого человека составляет 0,78% от общей площади поверхности тела.
Количество ладоней, укладывающихся на поверхности ожога, определяет количество процентов пораженной площади, что особенно удобно при ограниченных ожогах нескольких участков тела. Эти способы просты для запоминания и могут применяться в любой обстановке.
Рисунок. Правило девяток и правило ладони
Для измерения площади ожогов у детей предложена специальная таблица, в которой учитываются соотношения частей тела, различные в зависимости от возраста ребенка (Таблица 1).
Площадь в процентах от общей площади поверхности тела поверхности анатомических областей в зависимости от возраста
Таблица 5
| Анатомическая область | Новорождённые | 1 год | 5 лет | 10 лет | 15 лет | Взрослые пациенты |
| Голова | 19 | 17 | 13 | 11 | 9 | 7 |
| Шея | 2 | 2 | 2 | 2 | 2 | 2 |
| Передняя поверхность тела | 13 | 13 | 13 | 13 | 13 | 13 |
| Задняя поверхность тела | 13 | 13 | 13 | 13 | 13 | 13 |
| Ягодица | 2,5 | 2,5 | 2,5 | 2,5 | 2,5 | 2,5 |
| Промежность | 1 | 1 | 1 | 1 | 1 | 1 |
| Бедро | 5,5 | 6,5 | 8 | 8,5 | 9 | 9,5 |
| Голень | 5 | 5 | 5,5 | 6 | 6,5 | 7 |
| Стопа | 3,5 | 3,5 | 3,5 | 3,5 | 3,5 | 3,5 |
| Плечо | 2,5 | 2,5 | 2,5 | 2,5 | 2,5 | 2,5 |
| Предплечье | 3 | 3 | 3 | 3 | 3 | 3 |
| Кисть | 2,5 | 2,5 | 2,5 | 2,5 | 2,5 | 2,5 |
При площади ожогов II – IIIА степени 15% и более может развиться лёгкий ожоговый шок. Больные испытывают сильную боль и жжение в местах ожогов. В первые минуты и часы может быть возбуждение. Тахикардия до 90. АД нормальное или незначительно повышено. Одышки нет. Диурез не снижен. Ели лечение запаздывает на 6-8 ч или не проводится, могут наблюдаться олигурия и умеренная гемоконцентрация.
Диагностика термоингаляционной травмы (ТИТ).
Диагностические критерии ТИТ по частоте встречаемости:
I. Данные фибробронхоскопии (ФБС) – в 100% случаев.
II. Анамнез (замкнутое помещение, сгоревшая одежда, утрата сознания во время пожара) – в 95% случаев.
III. Ожоги лица, шеи, полости рта – в 97%.
IV. Опаление волос носовых ходов – в 73,3%.
V. Кашель с копотью в мокроте – в 22,6%.
VI. Дисфония (осиплость голоса) – в 16,8%.
VII. Стридор (шумное дыхание), бронхоспазм, тахипное – в 6,9% случаев.
Обеспечение и показания к диагностической ФБС при поступлении в стационар (категория доказательности А)
Таблица 6
| Показания | Обеспечение |
| Анамнестические данные ТИТ | Под местной анестезией, кроме случаев непереносимости местных анестетиков, выраженных алкогольного опьянения, психомоторного возбуждения, астматического статуса и аспирационного синдрома |
| Дисфония | |
| Копоть в ротоглотке или мокроте | |
| Сознание | С интубацией трахеи |
| Стридор, одышка | |
| Глубокие ожоги на лице и шее | |
| РaО2/FiО2 |
(Институт хирургии им. А.В. Вишневского, 2010 г.):
1. Гиперемия и незначительный отёк слизистой, подчёркнутость или «смазанность» сосудистого рисунка, выраженность колец трахеи, слизистый секрет (в незначительном количестве).
2. Выраженная гиперемия и отёк слизистой, эрозии, единичные язвы, налёт фибрина, копоти, слизистый, слизисто-гнойный или гнойный секрет (кольца трахеи и главные бронхи не прослеживаются из-за отёка слизистой).
3. Выраженная гиперемия и отёк слизистой, рыхлость и кровоточивость, множественные эрозии и язвы со значительным количеством фибрина, сажа, слизистый, слизисто-гнойный или гнойный секрет, участки бледности и желтушности слизистой.
4. Тотальное поражение трахеобронхиального дерева, бледно-жёлтая слизистая, отсутствие сосудистого рисунка, плотный, спаянный с подлежащими тканями налёт сажи, возможна ранняя (1-2 суток) десквамация.
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
Группы препаратов согласно АТХ, применяющиеся при лечении
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения
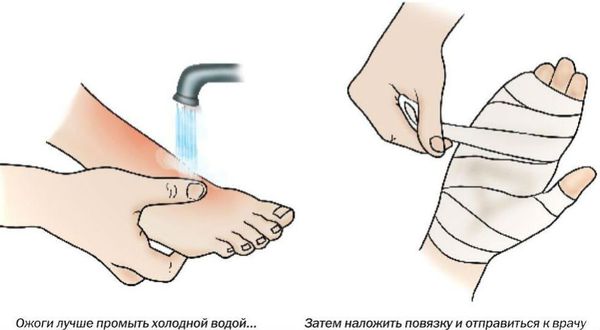
С первых секунд обливание холодной водой или погружения в неё поражённых участков тела, использования естественного холода в зимнее время, обёртывания влажной простыней вплоть до приезда бригады СМП. При химическом ожоге следует провести промывание проточной водой не меньше 20 минут. При травме кистей снимаются все кольца, браслеты.
Анальгетики. Кеторолак 1 мл в/м (кроме детей); Трамадол 2 мл в/в (у детей – 0,04 мл/кг массы тела, кроме детей до 1 года); метамизол натрия 50% – 2 мл в/в (у детей 50% раствор – 0,2 мл на каждые 10 кг массы тела).
2. Первичная хирургическая обработка ожоговой раны (на стр. 18).
Перечень основных лекарственных средств
Таблица 3
| Препарат, формы выпуска | Дозирование | Длительность применения | Вероятность % | |
| Местноанестезирующие препараты: | ||||
| Местные анестетики (прокаин, лидокаин) | Согласно форме выпуска | По показаниям | 100% | |
| Антибиотики | ||||
| Цефуроксим | 1,5 г. в/в, в/м, согласно инструкции | По показаниям, согласно инструкции | 20% | |
| Цефтриаксон | 1-2 гр согласно инструкции | По показаниям, согласно инструкции | 20% | |
| Гентамицин | 160 мг в/в, в/м, согласно инструкции | По показаниям, согласно инструкции | 20% | |
| Анальгетики | ||||
| Трамадол раствор для инъекций 100мг/2мл по 2 мл в ампулах 50 мг в капсулах, таблетках | 50-100 мг. в/в, через рот. максимальная суточная доза 400мг. | По показаниям, согласно инструкции | ||
Перечень дополнительных лекарственных средств:По показаниям назначения узких специалистов (окулист, ЛОР, невропатолог и другие)
Показания для консультации специалистов:
В поликлинике –
— окулиста при ожогах лица, глаз;
— ЛОР – ожоги лица, ушной раковин;
— терапевт – при сопутствующей патологии;
— невропатолога- при сопутствующей патологии.
Профилактические мероприятия:
Экстренная специфическая профилактика столбняка ( по показаниям, согласно инструкции, в зависимости от прививочного анамнеза)
Мониторинг состояния пациента:
— Непрерывный регулярный контроль больных с ожогами II-IIIAБ-IV cтепени;
— Непрерывный регулярный контроль больных с ожогами I-II степени и выше, особенно при наличии сахарного диабета, АГ и другой сопутствующей патологии( по показаниеям);
— Контроль раны в домашних условиях с ведением дневниковых записей;
— Подготовка к заместительным видам почечной терапии при прогрессировании острой почечной недостаточности;
— Реабилитационные мероприятия
— Оказание психосоциальной помощи.
Индикаторы эффективности лечения.
— отсутствие или уменьшение болей в области ожога;
— восстановление двигательной функции и чувствительности пораженного сегмента кожных покровов;
— эпителизация ран на 5-7 сутки после получения ожога.
— отсутствие признаков инфицирования участка ожоговой раны;
— полное восстановление кожных покровов в пораженных участках;
— сроки нетрудоспособности.
Лечение (скорая помощь)
ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Медикаментозное лечение
2. Купирование возбуждения. Варианты:
— диазепам до 0,3 мг/кг массы тела в/в (у детей – до 0,5 мг/кг);
— пропофол по 40-80 мг в/в (кроме детей).
3. Инфузионную терапию, при планируемом времени транспортировки больше 15-20 мин по показаниям:
— изотонические солевые кристаллоиды со скоростью 10-20 мл/кг/час в 1-й час;
— растворы декстранов не вводить!
4. Покрытие раневой поверхности стерильной (чистой) простыней. При этом возможно не накладывать перевязочный материал. Не наносить мази и эмульсии!
Клинико-лабораторные критерии на момент перевода пострадавших из ЦРБ в ожоговое отделение
Таблица 4
| Критерии | Характеристика |
| Отсутствие жалоб | на тошноту и рвоту выпитой жидкостью или застойным желудочным содержимым |
| Сознание | > 13 баллов по шкале Глазго |
| ЧД, в 1 мин | |
| САД, мм.рт.ст. | поддерживается без введения вазопрессоров |
| SpO2, % | > 94 |
| Диурез, мл/кг/час | ≥ 1 |
| Hb, г/л | > 70 и |
| Ht, % | > 24 и |
| PaO2/FiO2 | > 300 |
| Альбумин крови, г/л | > 25 или общий белок > 50 г/л |
| АЧТВ, сек | |
| МНО | |
| Фибриноген крови, г/л | > 0,8 |
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения
В хирургическом, травматологическом, ожоговом отделениях ЦРБ, городских больниц стационара могут осуществляться следующие лечебные мероприятия:
Медикаментозное лечение:
· экстренная профилактика столбняка в соответствии с регламентирующими документами;
· при выраженном болевом синдроме – анальгетические препараты;
· антибактериальная терапия
· терапия по поводу сопутствующих заболеваний согласно рекомендациям профильных консультантов.
· Местное консервативное лечение.
Контроль течения ожоговой травмы, решение вопроса о переводе в ожоговое отделение областного уровня или выписке осуществляется профильным специалистом (комбустиологом, травматологом, хирургом) согласно соответствующим протоколам.
Пациенты с необширными поверхностными ожогами могут быть обслужены амбулаторно с рекомендацией продолжить лечение по месту жительства.
Лечению в условиях ОРИТ подлежат:
— пациенты с ОШ легкой степени;
— пострадавшие с ТИТ до полного купирования признаков дыхательной недостаточности;
— пациенты с электротравмой до исключения поражения сердца;
— пациенты с нарушениями сознания;
Больные в удовлетворительном состоянии с поверхностным ожогом, у которых лёгкий ОШ завершился за первые 8-12 часов, отсутствует высокая лихорадка и лейкоцитоз, моторика желудочно-кишечного тракта не страдает и диурез не меньше 1/мл/кг/час в дальнейшей интенсивной терапии не нуждаются.
Немедикаментозное лечение
Стол 11, режим 1,2,3. В некоторых случаях по показаниям установка назогастрального зонда, катетеризация мочевого пузыря, катетеризация центральной вены.
Немедикаментозное лечение
Таблица 7
| Оборудование/аппаратура | Показания | Количество суток |
| Физиотерапевтические процедуры, УВЧ ран, | Альбумин ниже нормы | 2 – 10 суток |
| ВЛОК | По показаниям | 5 суток |
| УФОК | По показаниям | 5 суток |
| Озонотерапия | По показаниям | 5 суток |
Медикаментозное лечение (в зависимости от степени тяжести заболевания):
Перечень основных лекарственных средств:
Инфузионная терапия. ИТ при ожогах проводится при наличии клинических показаний – выраженная потеря жидкости через раневую поверхность, высокие показатели гематокрита, с целью нормализации микроциркуляции. Продолжительность зависит от тяжести состояния и может составлять до нескольких суток. Используют физиологический раствор, солевые растворы, раствор глюкозы.
Антибактериальная терапия. Антибактериальная терапия по показаниям. Используют по показаниям полусинтетические пенициллины, цефалоспорины I – IIIпоколений, аминогликозиды, фторхинолоны.
Дезагреганты: по показаниям: ацетилсалициловая кислота, пентоксифиллин, низкомолекулярные гепарины, и др. в возрастных дозировках.
Местное лечение ран.
Цель местного лечения очищение ожоговой раны создание оптимальных условий для эпителизации поверхностных и пограничных ожогов.
Препарат для местного лечения поверхностных ожогов должен способствовать созданию благоприятных условий для реализации репаративных возможностей эпителия: он должен обладать бактериостатическими или бактерицидными свойствами, не должен обладать раздражающим и болевым действием, аллергическими и другими свойствами, не должен прилипать к раневой поверхности, сохранять влажную среду. Все эти качества препарат должен сохранять на протяжении длительного времени.
Для местного лечения используют повязки с антисептическими растворами, гели и мази на водорастворимой и жировой основах (сульфадиазин серебра, октенидина дигидрохлорид, повидон-йод, многокомпонентные мази (левомеколь, офломелид1%+метилурацил4%+лидокаин3%), различными покрытиями с антибиотиками и антисептиками, гидрогелевые покрытия, повязками из вспененного полиуретана, повязками природного, биологического происхождения.
Перевязки проводятся через 1 – 3 дня. Во время перевязок нужно бережно снимать только верхние слои повязки после отмачивания стерильной водой, растворами антисептиков. Предлежащие к ране слои марли удаляют только на участках где имеется гнойное отделяемое. Нецелесообразно полностью менять повязку, если она свободно не отделяется. Насильственное снятие нижних слоев марли нарушает целость вновь появившегося эпителия, мешает нормальному процессу эпителизации. В случаях благоприятного течения наложенная после первичного туалета раны повязка может оставаться на ране до полной эпителизации и не требует смены.
Лечение в период нагноения ран проводится под периодически сменяемой повязкой. При перевязках используют преимущественно эмульсии и мази на гидрофильной или жировой основах, обладающие бактерицидным действием, либо раневые синтетические покрытия. Перевязки производят по показаниям. Эффективным является обработка раневой поверхности душем из проточной стерильной водой с использованием моющих антисептических растворов, очищение раневых поверхностей аппаратами гидрохирургических систем, ультрозвуковая санация ран ультразвуковыми аппаратами. После мытья рана закрывается повязками с мазями, вспененным полиуретаном, неадгеззивными повязками с антисептиками.
Таблица 8. Перечень основных лекарственных средств
Хирургическое вмешательство
Техника ПХООР: тампонами, смоченными растворами антисептиков (раствор повидон-йода, октенидина дигидрохлорид, нитрофурана, хлоргекседина) кожные покровы вокруг ожога очищается от загрязнения, с обожженной поверхности удаляют инородные тела и отслоившийся эпидермис, напряженные крупные пузыри надрезают и выпускают их содержимое. Раны обрабатывают растворами антисептиков (раствор повидон-йода, октенидина дигидрохлорид, нитрофурана, хлоргекседина). Накладываются повязки с растворами антисептиков, мази и гели, гидрогелевые, гидроколлоидные биологические и природные покрытия.
Показания для консультации специалистов
Таблица 9
| Специалист | Показания |
| Хирург | Острая хирургическая патология органов брюшной полости |
| ЛОР | Ожоги дыхательных путей |
| Окулист | Ожоги глаз |
| Профильные специалисты (фтизиатр, инфекционист, невропатолог, психиатр, дерматолог, и.т.д) | При наличие показании |
Показания для перевода в отделение интенсивной терапии и реанимации:
1. Ухудшение состояния пациента с появлением дыхательной, сердечно-сосудистой, печёночной и почечной недостаточностью.
Индикаторы эффективности лечения:
· Очищение раны от некротических тканей, клиническая готовность раны к восприятию кожного трансплантата, процент приживления кожных трансплантатов, срок стационарного лечения, восстановление трудоспособности;
· восстановление двигательной функции и чувствительности пораженного сегмента кожных покровов;
· эпителизация ран;
· срок стационарного лечения, восстановление трудоспособности.
Дальнейшее ведение.
После выписки пациента из стационара подлежит наблюдению, лечению в поликлинике у врачей хирурга, травматолога, невролога, терапевта.
Медицинская реабилитация
Название этапа медицинской реабилитации: Устранение последствии ожоговой болезни и перенесенных операции.
Цель реабилитации: Восстановление кожных покровов, здоровья, трудоспособности, психосоциального статуса, интеграция и реинтеграция в обычные условия жизни общества.
Показания для медицинской реабилитации: в соответствии с международными критериями согласно Стандарту организации оказания медицинской реабилитации населению Республики Казахстан, утвержденной приказом Министра здравоохранения Республики Казахстан от 27.12.2014 года №759 Устранение последствии ожоговой болезни и перенесенных операции.
Таблица 10
№п/п Нозологическая форма
(код по МКБ-Х)
Международные критерии
(степень нарушения био-социальных функций и (или) степень тяжести заболевания)
Последствия всех ожогов.ран согласно классификации МКБ-10 Индекс Бартела
Госпитализация
Показания для плановой госпитализации: нет
Показания для экстренной госпитализации:
— ожоговый шок легкой степени,
— ожоги IIIб-IV степени,
— ожоги I-IIIa степени свыше 10% поверхности тела (для лиц старше 60 лет – свыше 5% поверхности тела),
— ожоги особых локализаций (головы, шеи, промежности, кистей, стоп),
— поражение электрическим током,
— ожоги дыхательных путей,
— комбинированные травмы,
— химические ожоги,
— ожоги на фоне сопутствующей патологии (стадии суб- и декомпенсации).
Информация
Источники и литература
Информация
АД – артериальное давление;
КЩС – кислотно-щелочное состояние;
ОБ – ожоговая болезнь;
ОДП – ожог дыхательных путей;
ОШ – ожоговый шок;
АДП – аутодермопластика;
ООТ – острая ожоговая токсемия;
ПХООР – первичная хирургическая обработка ожоговой раны;
ТИТ – термоингаляционная травма;
ЧСС – частота сердечных сокращений;
ФБС – фибробронхоскопия;
ФГДС–фиброгастродуоденоскопия.
Список разработчиков протокола с указанием квалификационных данных:
| Ф.И.О. | Должность, место работы, ученая степень |
| Абугалиев Кабылбек Ризабекович | Кандидат медицинских наук, главный комбустиолог МЗ РК, травматолог-комбустиолог высшей категории, заведующий отделением многопрофильной хирургии АО «ННЦОТ». |
| Бекмуратов Алишер Яхияевич | Кандидат медицинских наук, главный внештатный комбустиологАлматинской области; травматолог-комбустиолог высшей категории, независимый аккредитованный эксперт, независмый аккредитованный эксперт по пред- и постдипломному медицинскому образованию. |
| Канжигалин Марат Габдулович | травматолог-комбустиолог высшей категории, Павлодар, КГКП «Павлодарская городская больница №1», заведующий ожоговым отделением. |
| Мокренко Василий Николаевич | травматолог-комбустиолог высшей категории, РГКП «Областной центр травматологии и ортопедии им. проф. Х. Ж. Макажанова», г.Караганда, заведующий ожоговым отделением. |
| СыдыковАбильсеитАкылбекович | травматолог-комбустиолог высшей категории, РГП «Гор больница №2», г.Тараз, заведующий ожоговым отделением. |
| Смагулова Газиза Ажмагиевна | кандидат медицинских наук, доцент, заведующая кафедрой пропедевтики внутренних болезней и клинической фармакологии РГП на ПХВ «Западно-Казахстанский Государственный медицинский университет им.Марата Оспанова». |
Указание на отсутствие конфликта интересов: нет.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Список рецензентов:
1) Абдуразаков О. А. – доктор медицинских наук, профессор, «КазМУНО» г. Алматы, заведующий кафедрой травматологии и ортопедии.
2) Толебаев Б.Е. – КГП «ОЦТО им. профессора Х. Ж. Макажанова» г. Караганда, медицинский директор.
Приложение 1
к типовой структуре
Клинического протокола
диагностики и лечения
Соотношение кодов МКБ-10 и МКБ-9: