гипотензия вызванная лекарственными средствами код мкб 10
Гипотензия (I95)
Гипотензия, связанная с изменением позы, положения
Исключена: нейрогенная ортостатическая гипотензия [Шая-Дрейджера (Shy-Drager)] (G23.8)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Научная электронная библиотека
1.1. Классификация гипотензий, терминология и нозологическая самостоятельность идиопатической артериальной гипотензии
Идиопатическая артериальная гипотензия по своей чрезвычайной распространенности уступает, по-видимому, лишь вегетативной дистонии. Реальная частота ИАГ выше известных цифр, заниженных из-за невостребованности дигноза. Причины этого явления многообразны. Среди них и недостаточная ориентация врачей в отношении диагностических критериев ИАГ, и привыкание медицинских работников, а с ними и населения, к диагнозу «нейроциркуляторная дистония» с легко запоминаемой аббревиаторой «НЦД». Иногда наличие стабильно низких цифр артериального давления (АД) при условии хорошего самочувствия (на момент медицинского осмотра) никак не интерпретируется. Определенную лепту в создавшуюся ситуацию вносит и обилие терминов, привлекаемых для обозначения ИАГ. Так, термину «ИАГ» в МКБ-9 соответствовала «первичная артериальная гипотензия». Известны и иные синонимы ИАГ: эссенциальная артериальная гипотензия, гипотоническая болезнь, хроническая гипотензия
Для обозначения гипотензии в МКБ-10 имеются следующие рубрики:
o Исключены: сердечно-сосудистый коллапс (Е.57.9), гипотензивный синдром у матери (026.5), неспецифический показатель низкого кровяного давления БДУ (К03.1)
Гипотензия, связанная с изменением позы, положения
При необходимости идентифицировать лекарственное средство используют дополнительный код внешних причин (класс XX).
Очевидно, что для обозначения хронической идиопатической артериальной гипотензии наиболее адекватен только один термин: рубрика
Не может использоваться уже потому, что подразумевается гипотензия за рамками идиопатической, следовательно, имеющая какую-либо явную причину.
В проблеме ИАГ много парадоксального. Так, непонятна невостребованность диагноза ИАГ. Может быть, обусловленные ею проблемы малозначимы? Возможно, МКБ-10 напрасно создает из ИАГ болезнь? Однако более детальное знакомство только с жалобами людей, страдающих ИАГ, убеждает в наличии у них достаточно серьезных проблем со здоровьем. Не представляя непосредственной опасности для жизни, ИАГ тем не менее существенно ухудшает ее качество. Неяркость ее клиники у детей и молодых лиц не служит гарантом стабильности и доброкачественности ее течения, хотя молодые люди с привычной стабильной артериальной гипотензией (АГ) вряд ли думают о том, что являются хроническими больными. Вместе с тем ИАГ имеет прогрессирующий характер и сопровождается недостаточной компенсацией в момент стресса. При ИАГ тесно переплетены физиологические и патофизиологические начала, норма и патология.
Широко распространенная среди детей, подростков и взрослых ИАГ в пожилом возрасте нередко трансформируется в «нормотонию», которая не является для этого возраста физиологичной в связи с атеросклеротическими изменениями сосудов головы и препятствует полноценному кровоснабжению мозговой ткани. Во многих случаях ИАГ трансформируется в артериальную гипертензию, которую не совсем корректно обозначать как гипертоническая болезнь, хотя имеет место четкое повышение АД, превышающая 140/90 мм рт. ст., что, по мнению Ю.М.Никитина (2004), может составить группу больных с необычным генезом артериальной гипертензии и патофизиологическим процессом ее формирования.
Труден дифференциальный диагноз ИАГ и нейроциркуляторной астении (НЦА), или, по МКБ-9, нейроциркуляторной дистонии (НЦД). Между ними сложно провести четкую этиопатогенетическую границу. Клинически ИАГ и НЦА роднит наличие цефалгий, головокружений, астенических состояний и вегетативных пароксизмов.
2) указания на имевшиеся ранее ангиогипотензивные кризы;
4) отсутствие клинически явных соматических и неврологических заболеваний, черепно-мозговой травмы, неврозов.
Известной особенностью ИАГ является то, что страдающий ею человек длительное время может вести достаточно активный образ жизни, ибо нарушения самочувствия носят хотя и яркий (в отдельных случаях), но кратковременный характер. Однако в дальнейшем картина существенно меняется, так как благополучие лиц, страдающих ИАГ, в достаточной степени мнимое. Оно достигается, как показали исследования В.Б. Ласкова, Ж.Ю. Чефрановой (2002), избыточным напряжением механизмов адаптационных систем.
Тем не менее в молодом возрасте ИАГ остается достаточно компенсированной в клиническом отношении и не заставляет страдающих ею лиц (за небольшим исключением) обращаться за медицинской помощью [Гордиенко А.Н., 1982; W.H.Martin, 1988]. В этой связи лица с ИАГ длительное время находятся вне поля зрения медицинских работников. Симптоматика ИАГ, становясь более яркой при развитии кризов, в значительной степени сводится к вегетативным проявлениям [Александров А.Б., Лукьянов В.С., 1960; Woicke S., Klepzich H., 1972; Talbot S., Smith A.J., 1975].
Своеобразие ИАГ заключается в том, что нет иного подобного заболевания, при котором страдающие люди имели бы столь долгие периоды стойкой компенсации и столь философски воспринимали периоды ухудшения самочувствия. Человека обычно волнует неявное, беспричинное, а здесь причина головной боли и головокружения, слабости часто ему очевидна: «это же низкое давление». А давление зависит от погоды, настроения и прочих обыденных факторов. Очевидны и меры борьбы с недомоганием; они выработаны поколениями: кофе, кофеинсодержащие препараты, биостимуляторы. Правда, эти приемы срабатывают не всегда и не у каждого.
Большая терпимость страдающих ИАГ лиц в отношении периодов ухудшения самочувствия и избежание обращений за врачебной помощью обусловлены рядом обстоятельств. Прежде всего здесь играет роль преходящий характер ухудшений самочувствия и стереотипность последних, обычно не влекущих за собой длительных и глубоких расстройств здоровья. Определенное значение имеет, по-видимому, и бытующая среди части врачей и населения точка зрения о пагубности и опасности именно повышения АД.
Почему неизбежные при ИАГ периоды плохого самочувствия воспринимаются довольно спокойно и страдающими ею людьми и врачами: многие из которых сами имеют те же проблемы с низким АД.
Закономерный переход ИАГ (по мере ухудшения эластичности сосудов и инволютивной перестроки нейроэндокринных отношений) в состояние с «нормальными» или даже несколько повышенными цифрами АД как бы нивелирует роль артериальной гипотензии, «заменяя» ее (лишь по внешним, формальным признакам) на привычную медработникам и населению «артериальную гипертензию» или «нормотензию». При этом возникающие осложнения относят на счет последних [Панков Д.Д.,1982; Nittschhof S., 1981; Holme I. et al., 1983].
При ИАГ на первый план выступает практическая проблема купирования и предупреждения цефалгий и головокружений. Решение этой проблемы в свою очередь базируется на уточнении патогенетических механизмов ИАГ.
С учетом генетической обусловленности, ИАГ должна оказывать мультифакториальное воздействие на функциональные системы организма, качество здоровья и жизни человека. Однако механизмы формирования ИАГ поддержания этого своеобразного расстройства, как и причины последующей нейросоматической декомпенсации, пока недостаточно ясны.
Не ясно, как и чем лечить лиц с ИАГ в разные возрастные периоды, хотя бы там, где имеется клиника декомпенсации. Какой специалист должен диагностировать и лечить ИАГ (является ли ИАГ чисто неврологической, кардиологической, нейрососудистой или междисциплинарной проблемой).
При анализе специфических черт ИАГ целесообразно определить ее место в системе артериальных гипотоний. Весьма подробная классификация последних предложена Н.С.Молчановым (1965), которая до сих пор не утратила своего значения:
1. Физиологическая гипотензия
1.1 Гипотензия как индивидуальный вариант нормы.
1.2 Гипотензия повышенной тренированности (у спортсменов).
1.3 Гипотензия адаптивная (компенсированная) (у жителей высокогорья, тропиков и субтропиков).
2. Патологическая гипотензия
2.1 Нейроциркуляторная (первичная, или эссенциальная)
2.1.1 с нестойким обратимым течением;
2.1.2 выраженная стойкая форма (гипотоническая болезнь).
2.2 Идиопатическая ортостатическая.
2.3 Симптоматическая (вторичная):
2.3.1 острая (при шоке, коллапсе);
2.3.2 с длительным течением (надпочечниковая недостаточность, гипотиреоз, отравление тетраэтилсвинцом и др.);
Таким образом, в этой известной классификации ИАГ отнесена к патологической гипотензии и обозначается как нейроциркуляторная (первичная, или эссенциальная) гипотензия, причем, как выраженная стойкая форма.
В 1981 г. А.М.Вейн с сотрудниками обоснованно предлагали заменить термин НЦД более адекватным с патофизиологических позиций, обозначением «вегетососудистая дистония» (ВСД). В частности, они использовали термин «вегетативная дистония с артериальной гипотензией» [Вейн А.М. и др., 1991]. Нельзя исключить, что в связи с наличием в МКБ-10 рубрики «нейроциркуляторная астения» и традициями отечественной систематики, в будущем ИАГ может несанкционированно обозначаться как «нейроциркуляторная астения гипотензивного типа».
Попытку классифицировать артериальную гипотензию по степени компенсации функций на физиологическую и патологическую нельзя признать удачной, так как качество жизни у страдающих ею лиц и в том, и в другом случае снижено [Глауров А.Г., 1976; Дюкова Г.М., Хохлова А.П., 1987].
Что такое артериальная гипотензия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Немцовой Елизаветы Андреевны, кардиолога со стажем в 5 лет.
Определение болезни. Причины заболевания
На сегодняшний день принятыми критериями гипотензии считается:
По данным исследований, при амбулаторном 24-часовом мониторировании артериального давления нижней границей нормы принято считать следующие цифры:
Однако большинством более современных обзоров а ртериальная гипотензия в абсолютных цифрах определяется как снижение систолического АД (САД) [1] [2] [5]
Основными причинами низкого артериального давления могут быть:
Все эти причины могут быть связаны с различными внешними и внутренними факторами: уровнем физической нагрузки, возрастом, температурой и положением тела, приёмом пищи и голоданием, длительным постельным режимом. Также они могут быть следствием наличия беременности, анемии, отравления и обезвоживания, аллергической реакции или инфекционного процесса. Артериальная гипотензия может возникнуть как следствие течения различных заболеваний, таких как клапанная патология сердца, надпочечниковая недостаточность и другие эндокринные нарушения или болезнь Паркинсона.
Однако снижение цифр АД в покое встречается как вариант нормы и может быть обусловлено наследственностью и конституцией пациента. Нередко пониженное давление встречается у спортсменов, жителей высокогорья и тропиков. Такая АГТ, которая не вызывает ухудшения самочувствия, называется физиологической, и, как правило, выявляется при случайном измерении АД или диспансерном обследовании.
Симптомы артериальной гипотензии
Острая АГТ (коллапс, шок) обычно сопровождается гипоксией (п ониженным содержанием кислорода) мозга и снижением функций жизненно важных органов. Клинически проявляется наличием у пациента спутанности сознания, холодной, липкой, бледной кожи, быстрого и неглубокого дыхания, слабого и быстрого пульса.
Хроническая артериальная гипотензия (ХАГТ) обусловлена нарушениями регуляции артериального давления, и эти нарушения могут иметь разную природу происхождения.
К общим признакам и симптомам ХАГТ помимо низкого АД относятся:
Патогенез артериальной гипотензии
В течение дня АД меняется в зависимости от положения тела, дыхания, стресса, физического состояния, принимаемых лекарств, того, сколько человек ест и пьёт, а также от времени суток. Физиологически АД обычно самое низкое ночью и резко повышается при пробуждении.
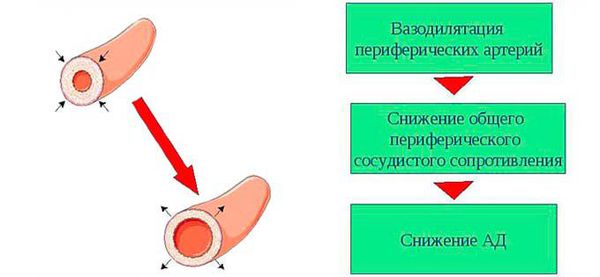
Организм человека имеет определённые механизмы для поддержания кровяного давления и кровотока на нормальном уровне. Эти механизмы взаимосвязаны: стенки артерий, определяя уровень АД, посылают сигналы в сердце, артериолы вены и почки, чтобы регулировать кровоток. В первую очередь артериальное давление зависит от периферического сопротивления кровеносных сосудов и сердечного выброса.
Периферическое сопротивление сосудов — это общее сопротивление всей сосудистой системы потоку крови, который выбрасывается сердцем в артерии. Мышечная ткань в стенках артериол позволяет этим кровеносным сосудам расширяться или сужаться. Чем сильнее сокращаются артериолы, тем выше их сопротивление току крови и тем больше возрастает давление крови, ведь чтобы протолкнуть кровь через более узкий просвет, нужно приложить большее давление. И наоборот, при расширении артериол сопротивление току крови снижается, что приводит к падению артериального давления. Степень сужения или расширения артериол может регулироваться нервами, гормонами, а также лекарственными веществами.
При этом регуляторные механизмы сердца изменяют сердечный выброс (количество крови, перекачиваемой сердцем в артерии за одну минуту). Артериальное давление может повыситься за счёт увеличения сердечных сокращений и, следовательно, большего выброса крови в артерии. Вены могут расширяться, сужаться и депонировать (накапливать) больше крови. Т. е., чем больше крови перекачивает сердце в минуту, тем выше будет давление, пока диаметр артерий остается неизменным. Объём крови во время каждого удара зависит от силы сокращения и функции клапанов. Общий же объём крови в артериях может зависеть от объёма жидкости в организме, объёма жидкости, удаляемого через почки, приёма лекарственных препаратов.
Все эти адаптивные механизмы поддерживают артериальное давление в пределах нормы.
Теории возникновения патологической АГТ
Эндокринная. В соответствии с этой теорией заболевание может иметь надпочечниковый, гипофизарный и гипотиреоидный генез. Причинами являются:
Это приводит к снижению общего периферического сосудистого сопротивления, объёма циркулирующей крови и сердечного выброса.
Классификация и стадии развития артериальной гипотензии
Наибольшее практическое применение в медицине нашла классификация Н. С. Молчанова (1962).
Вторичная АГТ — развивается на фоне каких-либо заболеваний. Среди причин её возникновения можно выделить следующие [2] [12] [13] :
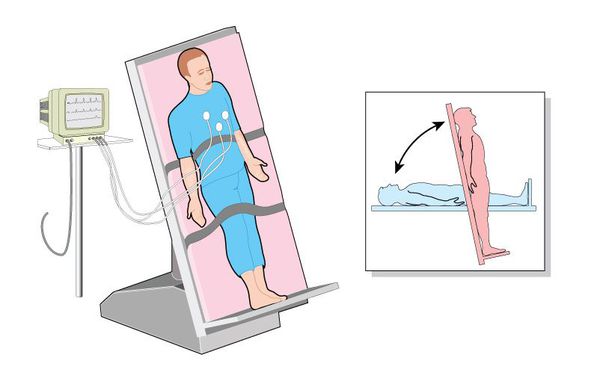
Когда человек стоит, под силой гравитации кровь скапливаться в ногах. Обычно организм человека компенсирует это, увеличивая частоту сердечных сокращений и сужая кровеносные сосуды, тем самым гарантируя, что достаточное количество крови вернётся в головной мозг. Но у людей с ОРТГ этот компенсирующий механизм выходит из строя и артериальное давление падает, что приводит к возникновению слабости, головокружения, нарушений зрения, сердцебиения и даже обморока при вставании, т. е. при вертикализации положения тела. Критерием ОРГТ является снижение САД ≥ 20 мм рт. ст. и/или ДАД ≥ 10 мм рт. ст. и/или возникновение симптомов церебральной гипоперфузии в течение трёх минут после принятия вертикального положения [14] .
Выделяют следующие причины ОРГТ [17] :
Степени тяжести АГТ
Выделяют 4 степени выраженности ортостатической недостаточности [17] :
0 – нормальная ортостатическая толерантность;
1 – клинические симптомы возникают редко, человек может находиться в вертикальном положении более 15 минут, повседневная активность не снижена;
2 – клинические симптомы возникают 1 раз в неделю, человек может находиться в вертикальном положении более 5 минут, повседневная активность умеренно снижена;
3 – клинические симптомы возникают часто (несколько раз в неделю), человек может находиться в вертикальном положении более 1 минуты, повседневная активность умеренно снижена;
4 – клинические симптомы возникают регулярно, человек может находиться в вертикальном положении менее 1 минуты, выраженное снижение повседневной активности. Синкопальное ( обморок или кратковременное нарушение сознания) или пресинкопальное состояния (предобморочное, описываемое как головокружение и/или неполное выключение сознания) обычно возникают при вставании с постели.
Осложнения артериальной гипотензии
Следует отметить, что острая гипотония сама по себе является осложнением других заболеваний, которые были указаны выше. Острую форму можно воспринимать как шок. Происходит резкое снижение поступления кислорода в головной мозг, возникает гипоксия, снижаются функции жизненно важных органов, что без своевременной скорой помощи может быть фатальным.
Самые частые осложнением ортостатической гипотонии, особенно у ослабленных пациентов и пожилых, — это падения и связанные с ними травмы.
Диагностика артериальной гипотензии
У многих здоровых людей симптомы слабости, головокружения и обморока могут быть связаны с низким кровяным давлением. Измерение артериального давления, как правило, является первым шагом в диагностике этого состояния.
К обязательным методам обследования пациентов с артериальной гипотензией относятся:
При наличии стойкой гипотензии и выявлении электролитных нарушений проводятся дополнительные обследования с целью поиска или исключения надпочечниковой недостаточности:
Если анамнестически гипотензия носит ортостатический характер, то для её верификации проводят модифицированные постуральные пробы с быстрым активным изменением положения тела (ортостатическая проба). Этот метод направлен на исследование рефлексов, обеспечивающих поддержание определённого положения в пространстве всего тела или его части.
Лечение артериальной гипотензии
В случае наличия у пациента ортостатического компонента успешность лечения определяется улучшением качества жизни и предотвращением симптомов, которые могут вызвать падения и травмы.
Лечебные мероприятия непосредственно в период ортостатического эпизода, сопровождающегося субъективными проявлениями гипоперфузии головного мозга, как правило, носят общий характер:
Лекарственная терапия
В случае неэффективности немедикаментозного лечения и значительного снижения качества жизни пациента возможно назначение препаратов:
Прогноз. Профилактика
Вопрос о взаимоотношениях артериального давления и кардиоваскулярного риска является предметом изучения на протяжении последних десятилетий. Данные 12-летнего отрезка в рамках Фрамингемского исследования убедительно показали, что величины артериального давления менее 120/80 мм рт. ст. ассоциируются с достоверно лучшим сердечно-сосудистым прогнозом по сравнению с величинами, относящимися к категории нормального (менее 130/85 мм рт.ст.) и высокого (менее 140/90 мм рт.ст.) нормального АД.
При анализе 30-летнего периода наблюдений в рамках данного исследования отмечается наличие практически линейной зависимости между уровнем АД и сердечно-сосудистой смертностью как у мужчин, так и женщин в каждой из изученных возрастных декад жизни (35-84 лет). Примечательно, что нахождение САД в гипотензивно-оптимальном диапазоне (74-119 мм рт. ст.) оказалось в прогностическом смысле более выгодным, чем нахождение САД в диапазонах 120-139, 140-159, 160-179, 180-300 мм рт. ст. [17]
Отравление лекарственными средствами, медикаментами и биологическими веществами (взрослые и дети)
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Токсическое действие лекарственных средств – патологическое состояние, обусловленное токсическим действием лекарственных средств на органы, системы и организм в целом, в результате однократного приёма потенциально токсических доз [1].
Название протокола: Отравление лекарственными средствами, медикаментами и биологическими веществами (взрослые и дети).
Код протокола:
Код по МКБ10:
T36 Отравление антибиотиками системного действия.
T37 Отравление другими противоинфекционными и противопаразитарными средствами системного действия.
T38 Отравление гормонами, их синтетическими заменителями и антагонистами, не классифицированное в других рубриках.
T39 Отравление неопиоидными анальгезирующими, жаропонижающими и противоревматическими средствами.
T40 Отравление наркотиками и психодислептиками (галлюциногенами).
T41 Отравление анестезирующими средствами и терапевтическими газами
T42 Отравление противосудорожными, седативными, снотворными и противопаркинсоническими средствами
T43 Отравление психотропными средствами, не классифицированное в других рубриках
T44 Отравление препаратами, действующими преимущественно на вегетативную нервную систему
T45 Отравление препаратами, преимущественно системного действия и гематологическими агентами, не классифицированное в других рубриках
T46 Отравление препаратами, действующими преимущественно на сердечно-сосудистую систему
T47 Отравление препаратами, действующими преимущественно на органы пищеварения
T48 Отравление препаратами, действующими преимущественно на гладкую и скелетную мускулатуру и органы дыхания
T49 Отравление препаратами местного действия, влияющими преимущественно на кожу и слизистые оболочки, и средствами, используемыми в офтальмологической, отоларингологической и стоматологической практике
T50 Отравление диуретиками и другими неуточненными лекарственными средствами, медикаментами и биологическими веществами.
Сокращения используемые в протоколе:
АД – артериальное давление
АЛТ – аланинтрансфераза
АСТ – аспартаттрансфераза
АЧТВ – активированное частичное тромбопластиновое время
БП – брюшная полость
ЗЧМТ – закрытая черепно-мозговая травма
ИВЛ – искусственная вентиляция легких
КТ – компьютерная томография
МАО – моноаминоксидаза
МРТ – магниторезонансная томография
ОПН – острая почечная недостаточность
ПМСП – первичная медико-санитарная помощь
ПТИ – протромбиновый индекс
СОП стандарты операционных процедур
УД – уровень доказательность
УЗИ – ультразвуковое исследование
ФГДС – фиброгастродуоденоскопия
ФОС – фосфорорганические соединения.
ЦНС – центральная нервная система
ЭКГ – электрокардиография
PS – пульс
Дата разработки: 2015 год.
Категория пациентов: взрослые и дети.
Пользователи протокола: врачи общей практики, врачи скорой помощи, фельдшеры, терапевты, педиатры, токсикологи, реаниматологи.
Оценка на степень доказательности приводимых рекомендаций
Шкала уровня доказательности
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). |
Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи (смотрите алгоритм приложение 2):
· cбор анамнестических данных, жалоб, оценка объективных данных (обязательный опросник при отравлении пациента/родственника/свидетелей смотрите приложение 1);
· экспресс определение уровня гликемии (при угнетении сознания);
· пульоксиметрия.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· токсикологический анализ биосред – при наличии методик определения;
· общий анализ крови (4 параметра);
· общий анализ мочи;
· биохимический анализ крови (определение мочевины, креатинин, определение общего белка. АЛТ, АСТ, глюкозы, билирубина, амилазы);
· коагулограмма (АЧТВ, фибриноген, ПТИ, МНО);
· исследование кислотно-щелочного состояния (метаболические нарушения);
· ЭКГ.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· УЗИ органов БП, почек и малого таза – при отравлении парацетамолом;
· ФГДС – при отравлении салицилатами;
· Эхо КГ (для проведения дифференциальной диагностики с сердечными патологиями);
· рентгенография органов грудной клетки (для исключения токсических пневмоний);
· КТ/МРТ головного мозга, лёгких, органов брюшной полости, почек;
· ЭЭГ – при стойких нарушений функций ЦНС.
Диагностические критерии постановки диагноза:
Клинические критерии:
· оценка общего состояния, жизненно важных функций (сознания, дыхания, кровообращения);
· осмотр кожных покровов (цвет, тургор, их влажность, наличие отеков, наличие следов травм, инъекций, осмотр волосистой части головы на наличия следов травмы.).
Жалобы и анамнез
Жалобы:
· тошнота, рвота;
· головная боль;
· головокружение.
Анамнез: Ухудшение состояние связано с приемом (с воздействием) токсического агента. Анамнез может быть неполным, искаженным или отсутствовать (при угнетении сознании и отсутствии свидетелей отравления).
Лабораторные исследования:
· наличие токсического агента в крови, или его отсутствие в соматогенной фазе отравления;
· увеличение трансаминаз (АЛТ, АСТ), азотистых шлаков (мочевина, креатинин);
· увеличение гематокрита (при гиповолемии);
· изменение в коагулограмме;
· ацидоз или алкалоз.
Пульсоксиметрия
Значимые показатели:
· тахикардия;
· брадикардия.
Показания для консультаций узких специалистов:
При отравлениях с развитием осложнений и обострении сопутствующей патологии.
Дифференциальный диагноз
| патогномоничные признаки | ЗЧМТ | ОНМК | отравления лекарственными средствами психотропного действия |
| положительная динамика на проводимую дезинтоксикационную терапию | – | – | + |
| наличие в анамнезе обстоятельств получения ЧМТ | + | — | – |
| наличие объективных признаков ЧМТ | + | — | – |
| подтверждение острой неврологической патологии инструментальными методами исследования | + | + | – |
| наличие очаговой неврологической симптоматики | + | + | – |
Лечение
Цели лечения:
· устранение токсического действия, путём выведения продуктов метаболизма из организма;
· восстановление нарушенных функций пораженных органов и систем.
Тактика лечения
· удаление невсосавшегося яда;
· удаление всосавшегося яда, токсичных продуктов метаболизма алкоголя;
· лечение осложнений (коррекция водно-электролитных, метаболических нарушений, лечение токсической гепатопатии, нефропатии, энцефалопатии, кардиопатии);
Медикаментозное лечение
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:
· смотрите алгоритм догоспитальной помощи (приложение 2) и СОП скорой медицинской помощи.
Медикаментозное лечение, оказываемое на стационарном уровне:
Сорбирующие вещества:
· активированный уголь 1 г/кг per os однократно для адсорбции экзотоксинов (УД-С).
Коррекция кислотно-щелочного равновесия, основанная на принципах инфузионной терапии.
Коррекция водно-электролитного баланса, основанная на принципах инфузионной терапии.
Форсированный диурез.
Симптоматическая терапия.
Антидотная терапия.
| Антидот | Токсикант | Дозы и способ введения |
| Галантамин (УД –С) | Химические вещества с холинолитическим механизмом действия (атропин, эфедрин, амитриптилин, дифенгидрамин) | доза 10-30 мг в/в |
| Тиосульфат натрия (УД –А) | Цианиды, анилин, нитробензол, йод, ртуть, мышьяк и др. | по 30-50 мл 30%р-ра в/в |
| Налоксон (УД –А) | Опиаты (морфин,героин, тримеперидин и др) | начальная доза 0,8мг в/в (детям 0,01мг/кг) после устранения явлений острой дыхательной недостаточности |
| Пиридоксин (УД –В) | Гидразиновые производные (изониазид и др.) | 5% начальная доза 6-10 мл (детям до 50мг/кг в сутки) в/в медленно. Взрослым при повторных введениях до устранения судорожного синдрома дозу можно повышать до 350 мг/кг. |
| Ацетилцистеин (УД –А) | Парацетамол, хлорированные углеводороды, бромистый метил, паракват, нитрилы идр. | 20% 150 мг/кг в/в на 5% р-ре декстрозы; для пациентов массой тела менее 20 кг: 1-ая доза: 150 мг/кг в 3 мл/кг раствора через 60 минут. 2-ая доза: 50 мг/кг в 7 мл/кг раствора через 4 часа. 3-я доза: 100 мг/кг в 14 мл/кг раствора через 16 часов. внутрь по 140 мг/кг с водой или соком. |
При развитии осложнений лечения проводится соответственно клиническим протоколам развившихся осложнений и стандартами проведения реанимационных мероприятий.
Другие виды лечения:
Другие виды, оказываемые на стационарном уровне:
Гемодиализ:
Показания:
· при развитии ОПН;
· при отравлении водорастворимыми препаратами.
Противопоказания:
· кровоизлияние в мозг;
· желудочно-кишечное кровотечение;
· выраженная сердечно-сосудистая недостаточность.
Плазмоферез
Показания:
· при развитии печёночной недостаточности.
Противопоказания:
· кровоизлияние в мозг;
· желудочно-кишечное кровотечение;
· выраженная сердечно-сосудистая недостаточность.
ГБО:
Показания:
· при развитии гипоксии мозга.
Противопоказания:
· острая вирусная инфекция;
· повышенная температура тела;
· инфекция верхних дыхательных путей;
· заболевания уха и патология барабанной перепонки;
· заболевания крови;
· неврит зрительного нерва;
· новообразования;
· тяжелая гипертоническая болезнь;
· психиатрические заболевания (в т.ч. эпилепсия);
· индивидуальная повышенная чувствительность
Хирургическое вмешательство: нет
Дальнейшее ведение:
· после перенесенного тяжелой степени отравления, с развитием стойких дисфункции органов и систем больной должен быть взят на диспансерный учет профильным специалистом на уровне ПМСП.
· при развитии в стационаре у больного стойких тяжелых нарушений со стороны органов и систем (острые хирургические патологии, вегетативные состояния, острая полиорганная недостаточность и др), требующих постоянного наблюдения профильного специалиста, после проведения консилиума, переводиться в профильное отделение.
Индикаторы эффективности лечения
· нормализация или тенденция к приближению к нормальным показателям имевшихся патологических изменений лабораторных показателей;
· улучшения общего состояния, выздоровление пациента.
Препараты (действующие вещества), применяющиеся при лечении
| Активированный уголь (Activated carbon) |
| Ацетилцистеин (Acetylcysteine) |
| Галантамин (Galantamine) |
| Налоксон (Naloxone) |
| Натрия тиосульфат (Sodium thiosulfate) |
| Пиридоксин (Pyridoxine) |
Госпитализация
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1) Оразбаев Мурат Бекайдарович MD MBA АО «Национальный научный центр онкологии и трансплантологии» города Астана, главный внештатный токсиколог МЗСР РК
2) Тойбаева Гульмира Маратовна АО «Казахский медицинский университет непрерывного образования», заведующий курсом клинической токсикологии
3) Шакиров Талгат Даутханович АО «Казахский медицинский университет непрерывного образования», ассистент курса клинической токсикологии.
4) Гурцкая Гульнара Марсовна – кандидат медицинских наук, доцент кафедры общей фармакологии АО «Медицинский Университет Астана», клинический фармаколог.
Указание на отсутствие конфликта интересов: нет
Рецензенты: Тулеутаев Тлеутай Байсаринович – кандидат медицинских наук, профессор, доцент кафедры интернатуры по хирургии РГП на ПХВ «Государственный медицинский университет» г. Семей
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Обязательные вопросы при опросе пациента, родственников и свидетелей отравления:
· о каком яде идет речь? (таблетки, капсулы, растворы, суспензии и т.п)
· сколько яда принято? (кол-во таблеток, объем выпитой жидкости, сколько глотков сделал)
· когда произошло отравление? (выяснить время экспозиции)
· обстоятельства приведшие к отравлению (суицид, случайное, криминальное, бытовое, промыщленное отравление)
· какие лечебные меры уже приняты, чем и как промывали желудок?
· анамнез жизни: имеются ли беременность, психические заболевания, сопутствующие заболевания
Необходимо всегда (если это возможно) брать с собой упаковку вещества, вызвавшего отравление.