двухсторонняя полисегментарная пневмония код по мкб 10 у взрослых
Тактика лечения двухсторонней полисегментарной пневмонии
Двухсторонняя полисегментарная пневмония характеризуется воспалительным процессом в легочной ткани, затрагивающим несколько функциональных сегментов обоих лёгких. Заболевание быстро прогрессирует и приводит к дыхательной недостаточности. В связи с тяжёлым течением заболевания и высоким риском развития осложнений пациентов с полисегментарной пневмонией круглосуточно 7 дней в неделю госпитализируют в отделение реанимации и интенсивной терапии. Врачи Юсуповской больницы сразу же после установки диагноза начинают комплексное лечение полисегментарной пневмонии у взрослых.
Во все палаты централизовано подаётся кислород. Врачи-реаниматологи контролируют функциональную активность сердечно-сосудистой и дыхательной систем с помощью современных мониторов. Всем пациентам с полисегментарной пневмонией проводят кислородотерапию. При наличии показаний им выполняют искусственную вентиляцию лёгких, используя современные аппараты ИВЛ европейского и американского производства.
Для лечения внебольничной двусторонней полисегментарной пневмонии используют наиболее эффективные препараты, зарегистрированные в РФ. Они оказывают минимальное побочное действие. Все сложные случаи полисегментарной пневмонии обсуждают на заседании Экспертного Совета с участием профессоров и врачей высшей категории, являющихся ведущими специалистами в области лечения заболеваний органов дыхания. Пульмонологи принимают коллегиальное решение в отношении тактики ведения пациентов с двухсторонней полисегментарной пневмонией.
Причины полисегментарной интерстициальной пневмонии
В группу высокого риска развития двухсторонней полисегментарной пневмонии относятся следующие категории населения:
Двухстороннее полисегментарное воспаление лёгких развивается при недостаточном поступлении в организм питательных веществ. Полисегментарная пневмония поражает не только взрослых, но и детей любого возраста. У взрослых она обычно протекает как самостоятельное заболевание, а у детей в большинстве случаев развивается после перенесенного гриппа или острых вирусных инфекций.
Симптомы и диагностика полисегментарной пневмонии
Заболевание начинается с подъёма температуры тела до 39°С, головных болей, озноба, мышечной слабости. На второй или третий день болезни присоединяется редкий отрывистый кашель, боль в грудной клетке и эпигастральной области. При двухсторонней сегментарной пневмонии быстро развивается дыхательная недостаточность.
Во время физикального обследования определяется укорочение перкуторного отзвука, ослабление дыхания, мелкопузырчатые или крепитирующие хрипы. При двухсторонней полисегментарной пневмонии эти признаки выявляют в обоих лёгких. Изменения в клиническом анализе крови (нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, токсическая зернистость нейтрофилов, увеличенная скорость оседания эритроцитов) свидетельствуют о выраженном воспалительном процессе в организме.
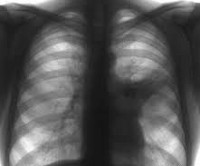
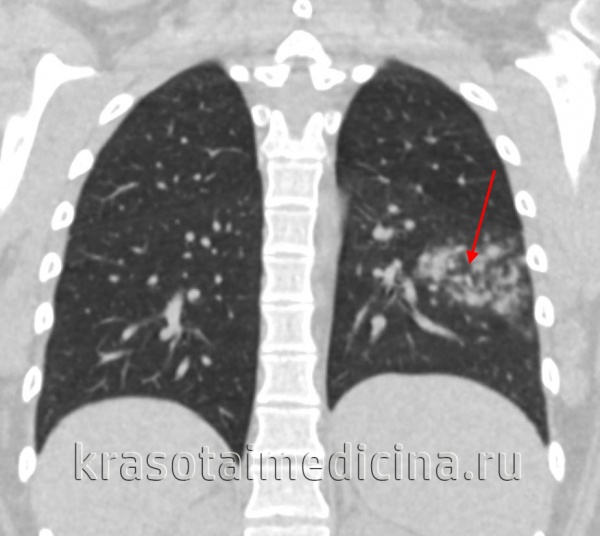
Для диагностики пневмонии пациентам в Юсуповской больнице делают крупнокадровую флюорографию или рентгенографию в двух проекциях. Изменения на рентгенограммах зависят от возбудителя инфекции и распространённости патологического процесса. Рентгенологическими признаками полисегментарной пневмонии является ограниченное затемнение, захватывающее несколько сегментов лёгкого. При двухсторонней полисегментарной пневмонии определяются очаги инфильтрации в обоих лёгких.
Для идентификации возбудителя полисегментарной пневмонии врачи Юсуповской больницы до назначения антибактериальной терапии проводят бактериологическое исследование мокроты или бронхиальных смывов. Диагноз уточняют с помощью иммунологических исследований, реакции связывания комплемента и реакции торможения гемагглютинации с вирусными и бактериальными антигенами. При обследовании пациентов, не поддающихся общепринятой терапии, в случае атипичного течения пневмонии или развития тяжелых осложнений применяют вирусологические и серологические исследования (культуральное исследование мокроты, метод иммунофлюоресценции, серологический метод с использованием парных сывороток против вирусов и микоплазмы).
Исследование мокроты помогает уточнить природу сегментарных пневмоний. Наличие большого числа эозинофилов свидетельствует об аллергических процессах, атипичные клетки – о пневмонии ракового генеза, эластические волокна – о распаде легочной ткани при раке, туберкулёзе, абсцессах. Пациентам с затяжным течением сегментарной пневмонии проводят иммунологические исследования. Для уточнения вовлечения в патологический процесс других органов регистрируют электрокардиограмму, выполняют эхокардиографию, исследуют показатели внешнего дыхания с помощью спирометрии.
При своевременном лечении клинические признаки полисегментарной пневмонии подвергаются обратному развитию через 10-12 дней, однако рентгенологические изменения сохраняются в течение 2-3 недель. Поскольку пораженные легочные сегменты спадаются, полисегментарная пневмония может приобретать торпидное течение и затягиваться на 2-3 месяца.
Осложнениями полисегментарной пневмонии являются:
После полисегментарной пневмонии может развиться обструктивный синдром, серозный и фибринозный плеврит, абсцесс лёгкого, эмпиема плевры. Вследствие интоксикации часто развивается острая сердечная недостаточность, артериальная гипотензия, коллапс, кардиоваскулярный синдром, нейротоксикоз.
Лечение полисегментарной пневмонии
Лечение односторонней или двухсторонней полисегментарной пневмонии врачи Юсуповской больницы начинают сразу же после установки диагноза, не дожидаясь результатов микробиологического исследования. При получении данных бактериологического исследования антибактериальную терапию корригируют.
Пациентам с полисегментарной пневмонией назначают следующие антибиотики:
Продолжительность антимикробного лечения двухсторонней полисегментарной пневмонии от 14 до 20 дней. Пульмонологи применяют ступенчатую терапию. Лечение начинают с внутривенного назначения антибиотика. По достижении положительного эффекта переходят на применение этих же антибактериальных средств внутрь. Предпочтение отдают препаратам, которые можно применять 1-2 раза в сутки. Если полисегментарная пневмония возникла на фоне острой вирусной инфекции, пациентам назначают противовирусные препараты.
Реабилитация после пневмонии
При затяжном течении полисегментарной пневмонии, сохраняющемся бронхоспастическом синдроме используют глюкокортикостероиды. Эти препараты врачи Юсуповской больницы назначают в небольших дозах коротким курсом (7-10 дней). Для улучшения отхождения мокроты применяют бронхолитики и муколитики. Их пациенты принимают внутрь или в виде ультразвуковых ингаляций.
После нормализации температуры тела пациентам отпускают физиотерапевтические процедуры, делают массаж. Способствует улучшению дренажной функции бронхов лечебная физкультура. Дыхательную гимнастику пациенты начинают делать в постели. Врач назначает ароматерапию, спирометрию и физиотерапевтические процедуры.
В Юсуповской больнице врачами-реабилитологами разработана специальная программа для реабилитации после перенесенной пневмонии.
Позвоните по телефону клиники и запишитесь на прием. В Юсуповской больнице пациенты индивидуально подходят к лечению каждого пациента.
Сегментарная пневмония
Сегментарная пневмония – воспаление морфофункциональной единицы доли легкого – бронхолегочного сегмента. Заболевание чаще возникает у детей. Сегментарная пневмония характеризуется острым началом, высокой лихорадкой, выраженной интоксикацией, отрывистым кашлем, болью в грудной клетке или животе. Может принимать затяжное течение, приводить к формированию пневмосклероза и бронхоэктазов. Сегментарная пневмония диагностируется по клиническим, физикальным, рентгенологическим и лабораторным данным. Лечение сегментарной пневмонии складывается из антибиотикотерапии, дезинтоксикации, оксигенотерапии, устранения бронхообструкции и сердечно-сосудистых нарушений.
МКБ-10
Общие сведения
Сегментарная пневмония – отграниченное воспаление, охватывающее легочную ткань в границах одного или нескольких анатомических сегментов. Сегментарной пневмонией чаще болеют дети дошкольного возраста (3-7 лет), однако заболевание может поражать и детей других возрастных групп, и даже взрослых. На долю сегментарной пневмонии приходится около 25% всех острых пневмоний у детей. По частоте развития уступает только очаговой пневмонии. При одновременном поражении нескольких сегментов говорят о полисегментарной пневмонии; части легочного сегмента – о субсегментарной пневмонии.
Различают первичную сегментарную пневмонию (возникает как самостоятельное заболевание) и вторичную (развивается на фоне ОРВИ). Ввиду того, что сегментарная пневмония склонна к торпидному и осложненному течению, ее своевременное распознавание и адекватная терапия являются актуальной задачей пульмонологии и педиатрии.
Причины
Микробный пейзаж при первичной сегментарной пневмонии обычно представлен пневмококками, гемофильной палочкой, пиогенным стрептококком, стафилококком. Часто встречаются микст-инфекции (сочетание нескольких бактериальных агентов). Из атипичных возбудителей к формированию сегментарного воспаления легких могут приводить хламидия, микоплазма, легионелла. В этиологии сегментарной пневмонии существенное место занимают респираторные вирусы: гриппа, парагриппа, РС-вирус, аденовирус.
Пути проникновения и распространения инфекции типичные для других видов пневмоний – аэрозольный (при вдыхании возбудителей вместе с воздухом), аспирационный (при попадании возбудителей из носоглотки), гематогенный (при распространении возбудителей из других очагов инфекции в организме).
Фактора риска
Пневмонии сегментарного типа обычно поражают детей:
У взрослых предрасполагающими факторами может выступать:
Патанатомия
Бронхолегочные сегменты – это участки легочной ткани, входящие в состав доли, которые вентилируются собственными сегментарными бронхами и кровоснабжаются сегментарными ветвями легочной артерии. Сегменты имеют форму усеченного конуса, с верхушкой, обращенной к корню легкого. В каждом легком выделяют по десять сегментов (некоторые авторы в левом легком различают восемь сегментов). Верхняя доля правого легкого состоит из трех сегментов (верхушечного, заднего и переднего); средняя доля – из двух сегментов (латерального и медиального); нижняя – из пяти сегментов (верхнего, медиального базального, переднего базального, латерального базального, заднего базального). Верхняя доля левого легкого образована пятью сегментами (верхушечным, задним, передним, верхним язычковым и нижним язычковым); сегменты нижней доли левого легкого совпадают с таковыми в правом легком.
Локальное воспаление одного или нескольких из перечисленных анатомических участков дыхательных путей и вызывает развитие сегментарной пневмонии, т. е. поражение всегда охватывает менее целой доли. Вовлеченные в воспалительный процесс сегменты, как правило, находятся в состоянии ателектаза. Чаще возникает правосторонняя сегментарная пневмония. В 95% процесс носит односторонний характер, только в 5% легочные сегменты поражаются с двух сторон.
Симптомы сегментарной пневмонии
Заболевание манифестирует остро: температура тела достигает 39°С, возникает ярко выраженный интоксикационный синдром (разбитость, потливость, адинамия, ломота в теле, головная боль), тахипноэ, тахикардия. У детей может отмечаться спутанность сознания, судороги. На второй-третий день болезни присоединяется редкий отрывистый кашель, боли в грудной клетке и в эпигастральной области. При полисегментарной пневмонии перечисленные симптомы выражены в большей степени, быстро развивается дыхательная недостаточность.
При своевременном лечении клинические признаки сегментарной пневмонии регрессируют через 10-12 дней, однако рентгенологические изменения сохраняются длительнее – две-три недели. Поскольку пораженный легочный сегмент, как правило, находится в состоянии ателектаза, сегментарная пневмония может приобретать торпидное течение и затягиваться на 2-3 месяца. Неразрешившаяся острая сегментарная пневмония может приводить к развитию хронической пневмонии, локального пневмосклероза и бронхоэктазов.
Осложнения
В числе осложнений полисегментарной пневмонии встречаются обструктивный синдром, серозный и фибринозный плеврит, эмпиема плевры, абсцесс легкого. Накопление в крови и тканях вирусных и бактериальных токсинов оказывает повреждающее действие, прежде всего, на сердечно-сосудистую систему и ЦНС, вызывая осложнения токсического характера: острую сердечную недостаточность, артериальную гипотензию, коллапс, кардиоваскулярный синдром, нейротоксикоз.
Диагностика
Примерно у четверти пациентов в первые дни болезни аускультативные и перкуторные данные скудные. В остальных случаях педиатр или пульмонолог может заподозрить сегментарную пневмонию по сочетанию клинической симптоматики с физикальными изменениями: стойкими влажными мелкопузырчатыми хрипами, бронхиальным дыханием, укорочением перкуторного звука.
Диагностические предположения подтверждаются на основании данных рентгенографии легких: на снимках выявляются гомогенные интенсивные тени в форме треугольника, имеющие четко очерченные границы, снижение структурности корня. Иногда сегментарную пневмонию удается выявить только при динамическом исследовании, когда появляется ателектатический компонент, придающий границам поражения характерную четкость. В периферической крови определяются острые воспалительные изменения, включающие лейкоцитоз, сдвиг формулы влево повышение СОЭ, наклонность к анемии.
Сегментарную пневмонию дифференцируют с туберкулезом легких, первичным и метастатическим раком легкого, инфарктом легкого, облитерирующим бронхиолитом, инородным телом в бронхах, а также другими клинико-рентгенологическими формами пневмоний (очаговой, лобарной, интерстициальной).
Лечение сегментарной пневмонии
Терапия сегментарной пневмонии направлена на борьбу с инфекционным началом, устранение дыхательной недостаточности, снижение токсической нагрузки, рассасывание воспалительных очагов в легких. Дети с отягощенным преморбидным фоном, тяжелым, осложненным и затяжным течением сегментарной пневмонии подлежат госпитализации, в остальных случаях терапия может проводиться амбулаторно.
Прогноз
Легкие и среднетяжелые формы сегментарной пневмонии, как правило, заканчиваются полным выздоровлением в течение трех недель. Затяжное или осложненное течение обычно наблюдается при вирусной или бактериальной реинфекции, отягощенном преморбидном фоне, позднем или неадекватном лечении. При развитии токсических или гнойных осложнений прогноз сегментарной пневмонии может быть очень серьезным.
Второй этап (продолженный) медицинской реабилитации. «Внебольничная пневмония, в том числе COVID19-пневмония» (взрослые)
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «10» сентября 2020 года
Протокол №115
Название протокола: Второй этап (продолженный) медицинской реабилитации, «Внебольничная пневмония, в том числе COVID19-пневмония» (взрослые)
Код(ы) МКБ-10:
| Код МКБ-10 | Название |
| J13 | Пневмония, вызванная Streptococcus pneumoniae |
| J14 | Пневмония, вызванная Haemophilus influenzae |
| J15 | Бактериальная пневмония, не классифицированная в других рубриках |
| J15.0 | Пневмония, вызванная Klebsiella pneumoniae |
| J15.1 | Пневмония, вызванная Pseudomonas spp. |
| J15.2 | Пневмония, вызванная Staphylococcus spp. |
| J15.6 | Пневмония, вызванная другими аэробными грамотрицательными бактериями |
| J15.7 | Пневмония, вызванная Mycoplasma pneumoniae |
| J15.8-J15.9 | Другие бактериальные пневмонии, неуточненной этиологии |
| J16.0 | Пневмония, вызванная Chlamydia spp. |
| J16.8 | Пневмония, вызванная другими установленными возбудителями |
| J18.9 | Пневмония неуточненная |
| J18.1 | Долевая пневмония неуточненная |
| J12.9 | Вирусная пневмония неуточненная |
| J10.0 | Гриппозная пневмония |
| J18.2 | Гипостатическая пневмония неуточненная |
| J12.3 | Пневмония, вызванная человеческим метапневмовирусом |
| J12.8 | Другая вирусная пневмония |
| J15.3, J15.4 | Пневмония, вызванная стрептококками группы В и другими стрептококками |
| J15.5 | Пневмония, вызванная Escherichia coli |
| J17.0* | Пневмония при бактериальных заболеваниях, классифицированных в других рубриках (пневмония при: актиномикозе-А42.0, сибирской язве-А22.1, гонорее – А54.8, нокардиозе-А43.0, сальмонеллезе А022.2, туляремии А721.2, брюшном тифе – А031, коклюше – А37 |
| J17.1 | Пневмония при вирусных заболеваниях, классифицированных в других рубриках (пневмония при: цитомегаловирусной болезни В25.0, кори В05.2, краснухе В06.8, ветряной оспе В01.2) |
| J17.2 | Пневмония при микозах |
| J17.3 | Пневмония при паразитозах |
| J17.8 | Пневмония при заболеваниях, классифицированных в других рубриках (пневмония при: орнитозе – А70, Ку-лихорадке –А78, острой ревматической лихорадке – 100, спирохитозе –А69.8) |
| J18 | Пневмония без уточнения возбудителя |
Дата разработки протокола: 2020 год.
Сокращения, используемые в протоколе:
| ДС | дневной стационар |
| КТ | компьютерная томография |
| ЛГ | лечебная гимнастика |
| АПП | амбулаторно-поликлинический пункт |
| БСФ | биосоциальные функции |
| ВКТ | высокопоточная кислородотерапия |
| ВП | внебольниная пневмония |
| ДАИ | дозированный аэрозольный ингалятор |
| ДВС | диссеминированное внутрисосудистой свертывание |
| NYHA | NewYork Heart Association |
| АГ | артериальная гипертензия |
| АД | артериальное давление |
| ДН | дыхательная недостаточность |
| ИВЛ | инвазивная вентиляция легких |
| КИ | клиническое исследование |
| КС | круглосуточный стационар |
| ДГ | дыхательная гимнастика |
| МДГ | мультидисциплинарная группа |
| МЕ | metabolic equivalent (метаболический эквивалент, метаболические единицы, величина потребления кислорода) |
| МКБ | международная классификации болезней |
| МПК | максимальное потребление кислорода |
| МР | медицинская реабилитация |
| НИВЛ | Неинвазивная вентиляция легких |
| ОДН | острая дыхательная недостаточность |
| ОРДС | острый респираторный дистресс-синдром |
| РД | реабилитационный диагноз |
| РП | реабилитационный потенциал |
| РЦ | реабилитационная цель |
| спироВЭМ | спировелоэргометрия |
| ТВП | терапия внебольничной пневмонии |
| ТФН | толерантность к физической нагрузке |
| ТШМ | тест шестиминутной ходьбы |
| ФК | функциональный класс |
| ФМР | физическая медицина и реабилитация |
| ФН | физическая нагрузка |
| ФР | физическая реабилитация |
| ФРС | физическая работоспособность |
| ФТ | физические тренировки |
| ШРМ | шкала реабилитационной маршрутизации |
| ЭКГ | электрокардиограмма |
| ЭхоКГ | эхокардиография |
Шкала уровня доказательности:
Уровень доказательности лечебных рекомендаций
| Градации | Сила доказательности |
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |
Лечение
МЕТОДЫ И ПРОЦЕДУРЫ РЕАБИЛИТАЦИИ
Критерии и оценка:
Оценка и мониторинг должны проводиться с самого начала до завершения реабилитации. Реабилитация предполагает индивидуальный подход, учитывает возраст, коморбидные состояния. План по реабилитации обсуждается мультидисциплинарной командой с привлечением врача реабилитолога/ФМР/специалиста ФМР.
Клиническая оценка (симптомы, лабораторные данные, лучевые методы).
Оценка физической нагрузки и дыхательной функции (в соответствии с клиническими проявлениями и симптомами). Оценка способности к повседневной жизни ADL, индекс Бартела.
ШРМ 4 (d230.4) Резко выраженное ограничение возможностей самообслуживания при выполнении всех повседневных задач: одевание, раздевание, туалет;
(b440.4) резко выраженные нарушения функций дыхания
Этапы и объемы реабилитации
При наличии осложнений пневмонии (ИТШ, ДВС, ОРДС, экссудативный плеврит и т.д.) лечебные мероприятия проводятся согласно существующим протоколам.
Особенностью пациентов с COVID-19 является необходимость в изоляции в течение 14 дней после выписки из стационара. В это время оптимально проводить занятия с пациентами дистанционно с применением телемедицинских технологий. Также дистанционную реабилитацию можно проводить в случае невозможности госпитализации пациента непосредственно в лечебное учреждение (по любым причинам), либо при отсутствии реабилитационных коек/отделений в месте проживания пациента.
По завершению периода постинфекционной изоляции пациенты для продолжения медицинской реабилитации могут быть направлены в учреждения 2 этапа, в соответствии с Правилами оказания медицинской реабилитации.
Реабилитация в отделении общего профиля:
Методы кислородной поддержки смотрите в Приложении 1
Наиболее перспективными для респираторной реабилитации являются первые два месяца после пневмонии и/или острого периода коронавирусной инфекции – это период терапевтического окна.
Диагностические мероприятия
Функциональный класс при применении разных методик исследования.
| ФК | Тест 6-ти минутной ходьбы, м | Шкала BORG,балл | Тредмил-тест, вт | Модифицированная шкала одышки, степень тяжести |
| I | 426-550 | 0-2 | более 7 | 0-1 |
| II | 301-425 | 3-4 | 5 | 2 |
| III | 151-300 | 5-7 | 2-3 | 3 |
| IV | менее 150 | 8-10 | 1,6 | 4 |
| Степень тяжести одышки | Жалобы пациента |
| 0 | У меня возникает одышка только при очень интенсивной нагрузке |
| 1 | У меня возникает одышка при быстрой ходьбе, небольшом подъеме |
| 2 | Одышка заставляет меня идти медленнее при подъеме, чем люди того же возраста или вызывает необходимость остановки при подъеме обычным темпом |
| 3 | Я останавливаюсь из-за одышки при ходьбе примерно через каждые 100 метров или подъеме через несколько минут |
| 4 | Одышка не позволяет мне выйти за пределы дома или появляется при одевании |
В процессе тренировок следует использовать оценку выраженности одышки по модифицированной шкале Борга для контроля переносимости нагрузки и оценки эффективности проводимой реабилитации.
Шкала Борга для оценки пациентом переносимости физических нагрузок (модифицированная) [8]
Инструкция для специалистов. Врач составляет оценку на основании имеющихся жалоб пациент по результатам выполняемой пробы с нагрузкой̆.
Инструкция. Пациенту необходимо выбрать одно из чисел, отражающее степень одышки, которую он испытывает после выполнения теста ходьбы в течение 6 мин.
0 – состояние покоя
1 – очень легко
2 – легко
3 – умеренная нагрузка
4 – довольно тяжело
5 – тяжело
6 – тяжело
7 – очень тяжело
8 – очень тяжело
9 – очень-очень тяжело
10 – максимальная нагрузка
В первые 6–8 недель восстановительного периода следует использовать низкую интенсивность физической нагрузки с одышкой менее 3 баллов по модифицированной 10-балльной шкале Борга.
По показаниям и на усмотрение лечащего врача можно дополнительно использовать оценку баланса по BBS балансовой шкале Берга, оценку силы мышц, оценку шкалы активности человека IPAQ, PASE), оценку способности к повседневной жизни ADL, индекс Бартела, оценка риска тромбоэмболических осложнений, оценка риска падения (по шкале Морзе), оценка боли.
Основные и дополнительные реабилитационные мероприятия, проводимые после оценки состояния пациента и определения этапа медицинской реабилитации.
Методы кислородной поддержки смотрите в Приложении 1.
Лекарственное применение смотрите в Приложении 2.
Индикаторы эффективности реабилитационных мероприятий:
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков:
1) Хасенова Айгуль Хайруллаевна – Проектный офис по реформированию и снижению инвалидности Департамента медико-социальной помощи Министерства здравоохранения Республики Казахстан, Национальный координатор по реабилитационной помощи Республики Казахстан, врач реабилитолог высшей категории.
2) Шевелева Наиля Игоревна – доктор медицинских наук, профессор, НАО «Медицинский университет Караганды», заведующий курсом медицинской реабилитологии, врач высшей категории.
3) Мукатова Ирина Юрьевна – доктор медицинских наук, профессор, НАО «Медицинский университет Астана», профессор кафедры внутренних болезней с курсом нефрологии, гематологии, аллергологии и иммунологии, врач пульмонолог высшей категории.
4) Токсарина Асия Ербулатовна – магистр медицины, НАО «Медицинский университет Астана» ассистент кафедры внутренних болезней с курсом нефрологии, гематологии, аллергологии и иммунологии, врач-пульмонолог высшей категории.
5) Сорокина Елена Федоровна – ГКП на ПХВ «Городская поликлиника №4», Управления общественного здравоохранения г. Нур-Султан, заведующий отделением реабилитации, врач реабилитолог высшей категории.
6) Баширова Газиза Рахимжановна – ГКП на ПХВ «Городская клиническая больница №5» Управления общественного здоровья г. Алматы, руководитель реабилитационного центра, врач реабилитолог.
7) Бакыбаев Дидар Ержомартович – АО «Центральная клиническая больница» г. Алматы, заведующий клинико-фармакологическим отделом, врач-клинический фармаколог.
Указание на отсутствие конфликта интересов: отсутствует.
Рецензенты:
Бакирова Рысжан Емельевна – доктор медицинских наук, НАО «Медицинский Университет Караганды», профессор кафедры внутренних болезней, врач пульмонолог.
Условия пересмотра протокола: через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
Методы проведения кислородной поддержки в медицинской реабилитации
Пациентам с острой дыхательной недостаточностью необходимо обеспечение нормальной оксигенации организма, т.к. гипоксия – ведущая причина летальности при пневмонии.
Классификация дыхательной недостаточности по степени тяжести
| Степень | РаО2, мм.рт.ст. | SаO2, % | РаСО2 |
| Норма | > 80 | > 95 | 36-44 |
| I | 70—79 | 90—94 | |
| II | 50—69 | 75—89 | 50-70 |
| III | > 70 |
Принципы респираторной поддержки
| Респираторная поддержка | Методы реабилитации *** | Кратность/ длительность воздействия | Критерии прекращения воздействия «STOP-сигналы» |
| Неинвазивная вентиляция легких |
Приложение 2
Вероятные сценарии применения лекарственных средств на 2 этапе реабилитационного периода
.png)
.png)

.png)