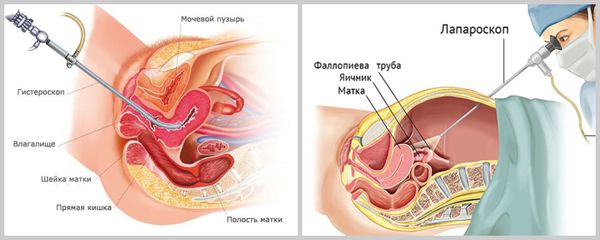
бесплодие у женщин код мкб 10
Женское бесплодие (N97)
Исключено: относительное бесплодие (N96)
Связанное с врожденной аномалией маточных труб
Связанное с врожденной аномалией матки
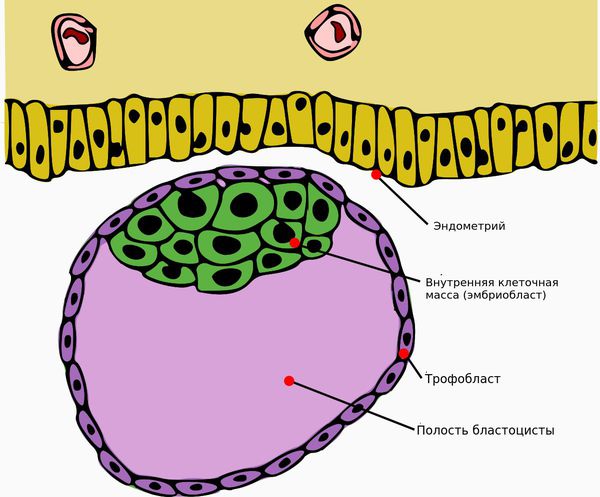
Дефект имплантации яйцеклетки
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Что такое женское бесплодие? Причины возникновения, диагностику и методы лечения разберем в статье доктора Титова С.Ю., гинеколога со стажем в 25 лет.
Определение болезни. Причины заболевания
Бесплодие (Female infertility) — это заболевание, при котором беременность не наступает после 12 месяцев регулярной половой жизни без использования контрацептивов. Для женщин старше 35 лет диагноз «бесплодие» ставят через шесть месяцев.
Диагностика и лечение по поводу бесплодия могут быть начаты не ранее, чем через год после первых попыток забеременеть. Для женщин старше 35 лет срок сокращается до полугода.
Распространённость
Среди женщин 15-44 лет, когда-либо бывших замужем, диагноз «бесплодие» был поставлен:
Основные причины бесплодия у женщин
К бесплодию могут приводить как врождённые, так и приобретённые заболевания:
Вторичное бесплодие — это состояние, когда женщине не удаётся зачать ребёнка, хотя раньше она была беременна. Причины вторичного бесплодия зачастую связаны с возрастом и перенесёнными заболеваниями.
Бесплодие от противозачаточных таблеток
В подавляющем большинстве случаев комбинированные оральные контрацептивы (КОК) к бесплодию не приводят. Осложнения после их приёма развиваются крайне редко и выражаются в том, что у женщины прогрессируют заболевания, которые были до приёма КОК: эндометриоз, миома матки и гипоплазия эндометрия.
Психологические причины бесплодия
Стресс может повлиять на либидо и сексуальную функцию и снизить возможность женщины забеременеть. Сильные нервные потрясения способны нарушить менструальный цикл, при этом может не происходить овуляция, что также приводит к бесплодию.
Генетические факторы бесплодия
Генетическое бесплодие возникает, если нарушается структура генов яйцеклеток.
Хромосомы у взрослого человека могут повредиться:
Причины генетического бесплодия у женщин:
Молекулярно-генетические нарушения:
Симптомы женского бесплодия
Основной признак бесплодия у женщин — это отсутствие беременности при регулярной половой жизни без применения методов контрацепции. Также бесплодие проявляется симптомами тех заболеваний, из-за которых беременность не наступает.
При воспалительных заболеваниях и инфекционных процессах:
При миоме матки и эндометриозе:
При гормональной дисфункции и заболеваниях органов, вырабатывающих гормоны:
Патогенез женского бесплодия
Женское бесплодие возникает в результате заболеваний репродуктивной системы, при которых нарушаются следующие процессы:
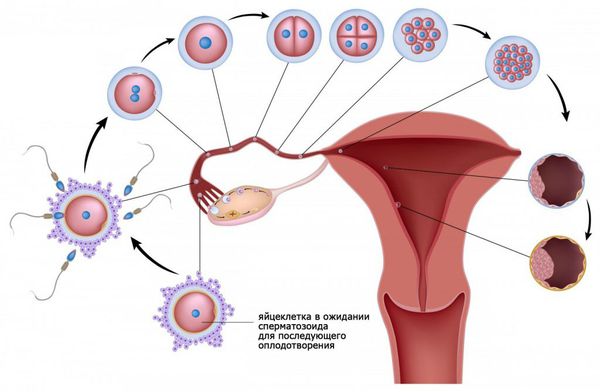
При половом акте миллионы сперматозоидов, содержащиеся в сперме мужчины, попадают во влагалище женщины. Недостаточное количество здоровых сперматозоидов или их отсутствие препятствует возникновению беременности и называется мужским фактором бесплодия.
Через два часа после полового акта большинство сперматозоидов погибает во влагалище. Только самые «сильные и здоровые» сперматозоиды проникают через шейку матки в матку. Бесплодие может возникнуть, если сперматозоиды не могут преодолеть цервикальный канал (шеечный фактор бесплодия).
Причины непроходимости цервикального канала:
Из матки сперматозоиды проникают в маточные (фаллопиевы) трубы. Непроходимость маточных труб определяет трубный фактор бесплодия. Основная причина непроходимости маточных труб — спаечный процесс после перенесённых воспалительных заболеваний.
Сперматозоиды стремятся оплодотворить созревшую яйцеклетку, которая выходит из доминантного фолликула в одном из яичников. Нарушение овуляции и отсутствие созревшей яйцеклетки называется ановуляцией. Это состояние является причиной эндокринного бесплодия.
Причины отсутствия овуляции:
Оплодотворение яйцеклетки происходит в просвете маточной трубы. Далее оплодотворённая яйцеклетка движется по маточной трубе в сторону матки. При непроходимости маточных труб перемещение яйцеклетки к матке затруднено или становиться невозможным.
Классификация и стадии развития женского бесплодия
Согласно рекомендациям ВОЗ и Министерства здравоохранения РФ, женское бесплодие классифицируется по МКБ-10 как «N97 Женское бесплодие (неспособность забеременеть, стерильность женская)». Её подразделяют на 10 типов:
1. (N97.0) Женское бесплодие, связанное с отсутствием овуляции.
3. (Е28.3) Гипергонадотропная гипоэстрогенная ановуляция — преждевременное истощение яичников («старение»). Основной причиной возникновения заболевания являются генетические факторы. Также к истощению яичников могут привести эндометриоз и операции на придатках. Заболевание проявляется скудными менструациями или их отсутствием (аменорея) в течение 4-6 месяцев. При заболевании количество первичных фолликулов снижено, или они отсутствуют полностью. Распространённость в популяции достигает 1-2 %.
4. (Е22.1) Гиперпролактинемия — заболевание, при котором повышен уровень гормона пролактина. При гиперпролактинемии менструации становятся редкими или отсутствуют, из сосков выделяется молозиво.
6. (N97.2) Женское бесплодие маточного происхождения связано с врождённой аномалией матки и нарушениями при имплантации яйцеклетки.
К бесплодию маточного происхождения приводят:
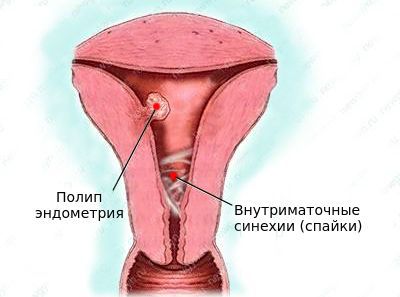
Внутриматочные сращения (синехии) — патология, при которой в полости матки образуются спайки. Появление внутриматочных синехий может произойти после аборта, неразвивающейся беременности, пузырного заноса, послеродового кровотечения. Формированию внутриматочных синехий также способствует наложение компрессионных швов при послеродовом кровотечении.
7. (N97.3) Женское бесплодие цервикального происхождения возникает из-за деформации шейки матки. К цервикальным формам бесплодия приводят травмы и хирургические вмешательства на шейке матки.
8. (N80) Эндометриоз — заболевание, при котором в разных органах и тканях разрастается ткань, подобная эндометрию из полости матки. На данных момент причины и патогенез эндометриоза до конца не ясны.
9. (N97.8) Бесплодие «неясного генеза» — при обследовании причины бесплодия не выявлены ни у мужчины, ни у женщины, встречается в 10 % от всех случаев бесплодия.
10. (N97.4) Женское бесплодие, комбинированное с мужскими факторами — состояние, вызванное одновременно женскими и мужскими факторами. Способность к зачатию у мужчин может снижаться по следующим причинам:
У 30-40 % мужчин причину бесплодия выявить не удаётся. При этом в анализе спермы мужчины выявляются патологические изменения, причины которых не ясны. К таким изменениям относятся уменьшение количества сперматозоидов, их слабая подвижность и нарушения в строении сперматозоидов, заметные визуально.
Стадии бесплодия
Cтадий бесплодия не существует. Выделяют только первичное бесплодие, когда женщина никогда не была беременна. И вторичное бесплодие — женщина ранее была беременна, но сейчас беременность не наступает.
Осложнения женского бесплодия
Диагностика женского бесплодия
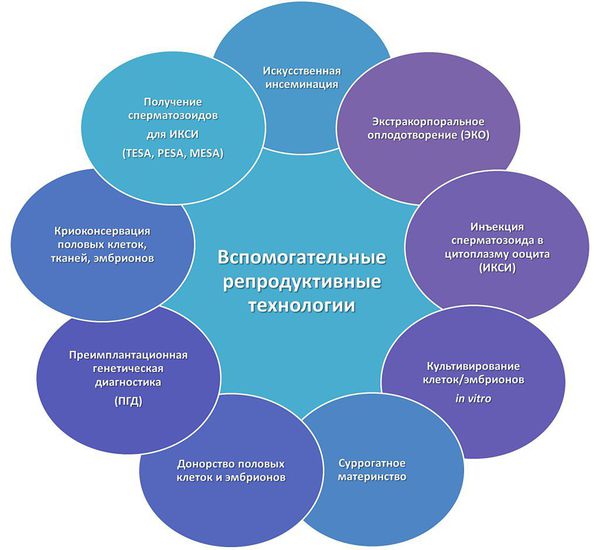
Для уточнения причины бесплодия разработан алгоритм обследования, который подходит для направления на ЭКО (экстракорпоральное оплодотворение) и применения ВРТ (вспомогательных репродуктивных технологий):
1. Физикальное обследование. К бесплодию может привести множество заболеваний, поэтому пациентку осматривают полностью. Врач оценивает состояние кожи, волос и молочных желёз, затем переходит к осмотру половых органов.
2. Микроскопическое исследование мазка из цервикального канала и влагалища методом ПЦР для выявления в соскобе из цервикального канала следующих бактерий:
3. Оценка овуляции. Овуляторную функцию можно определить одним их следующих методов:
4. Оценка овариального резерва при УЗИ — это подсчёт числа фолликулов в яичниках. Низкий овариальный резерв — это менее трёх антральных фолликулов (фолликулов на последней стадии созревания).
5. Определение гормонов в крови проводится на 2-5 день менструального цикла. При отсутствии менструаций (аменорее) анализы можно сдавать в любой день. Определяют концентрацию следующих гормонов:
6. Инструментальная диагностика бесплодия у женщин:
7. Консультации других специалистов:
Лечение женского бесплодия
Какой врач лечит бесплодие
Бесплодие лечит гинеколог. Но могут потребоваться консультации и других специалистов: терапевта, эндокринолога, андролога, онколога, генетика и др.
Методы лечения бесплодия
Выделяют три вида лечения бесплодия:
Основным и самым эффективным методом лечения бесплодия является ЭКО. Во время ЭКО яйцеклетку извлекают из организма женщины и оплодотворяют искусственно в условиях «in vitro» («в пробирке»). Полученный эмбрион содержат в условиях инкубатора, где он развивается в течение 2—5 дней, после чего эмбрион переносят в полость матки для дальнейшего развития.
Лечение каждого конкретного бесплодия имеет свои особенности, рассмотрим их подробнее.
N97.0 Женское бесплодие, связанное с отсутствием овуляции. Для лечения проводят стимуляцию овуляции с помощью лекарственных средств. При неэффективности медикаментозного лечения рекомендовано ЭКО. Если причина бесплодия в эндокринных нарушениях, то нормализуют работу больного органа — щитовидной железы, надпочечников, гипофиза и др. При расстройствах пищевого поведения рекомендована консультация диетолога и психотерапевта.
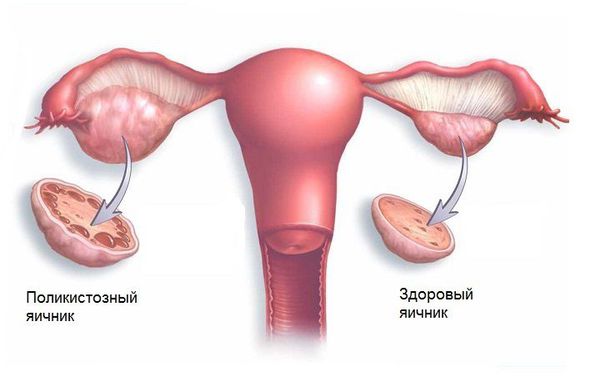
Е28.2 Синдром поликистозных яичников (СПКЯ). При бесплодии, обусловленном СПКЯ, рекомендована уменьшение массы тела до нормы. Оперативное лечение малоэффективно, показана стимуляция овуляции и проведение программ ЭКО.
Е28.3 Гипергонадотропная гипоэстрогенная ановуляция. Пациенткам с преждевременной недостаточностью яичников рекомендованы программы ВРТ с использованием донорских яйцеклеток или эмбрионов.
Е22.1 Гиперпролактинемия. Заболевание лечат лекарствами, снижающими уровень пролактина и уменьшающими размеры опухоли. При больших размерах опухоли и отсутствии эффекта от медикаментозной терапии рекомендовано удаление опухоли гипофиза. Такую операцию можно сделать через носовые ходы, не разрезая кости черепа.
N97.2 Женское бесплодие маточного происхождения. Для лечения маточной формы бесплодия применяют хирургические методы: удаляют полипы и узлы при миоме, разъединяют сращения в полости матки и восстанавливают нормальную анатомию при пороках полости матки.
Методы ВРТ показаны при непроходимости маточных труб, отсутствии овуляции, сниженном овариальном резерве и патологиях спермы. Консервативное лечение лейомиомы не рекомендуются, но может применяться для предоперационной подготовки у пациенток с анемией. Операция при миоме матки поможет восстановить естественную фертильность и подготовить пациентку к программам ЭКО.
Показания к хирургическому лечению миомы матки:
Программы ЭКО, ВРТ применяют при наличии миоматозных узлов до 4-5 см в диаметре, не деформирующих полость матки и не имеющих признаков нарушения питания.
Основной метод лечения внутриматочных синехий — гистероскопическое разрушение сращений. Репродуктивная функция после операции восстанавливается в 60 % случаев.
Аденомиоз — коварное заболевание, не всегда поддающееся лечению. При этом заболевании ткань матки (эндометрий) разрастается за пределы её слизистой оболочки. Беременности у женщин с аденомиозом 3-4 стадии наступают не чаще, чем в 10-15 % случаев. Женщинам с 3-4 стадией эндометриоза рекомендовано рассмотреть возможности суррогатного материнства.
Народные средства для лечения бесплодия у женщин
Лечение бесплодия у женщин народными средствами недопустимо: в лучшем случае они бесполезны, но могут и ухудшить здоровье.
Прогноз. Профилактика
По данным Американской ассоциации здравоохранения, лечение методами ЭКО привело к рождению здоровых детей:
Профилактика женского бесплодия
Специфической профилактики бесплодия не существует, но можно предотвратить приводящие к нему заболевания. Для этого нужно соблюдать следующие правила:
Частота половых актов для максимальной вероятности зачатия составляет 3-4 раза в неделю. Наилучшее время для зачатия — это 2-3 дня до овуляции и день овуляции.
Использование интимных лубрикантов (увлажнителей) ухудшает подвижность сперматозоидов и снижает вероятность наступления беременности.
Вторичное бесплодие
Вторичное бесплодие — диагноз, который может быть только у раннее беременной женщины. Для лечения и диагностики данного состояния в клинике Центр гинекологии и репродуктивной медицины используются наиболее современные методики. Наши врачи применяют многолетний, успешный опыт работы для рождения здорового ребенка.
В нашей клинике работает акция Первичный прием репродуктолога — бесплатно.
Что такое вторичное бесплодие?
Вторичное бесплодие — это невозможность забеременеть, если у женщины уже была беременность (не имеет значения, закончилась она родами или нет). Диагноз ставится только при невозможности зачать ребенка на протяжении одного года регулярной половой жизни без предохранения.
Код МКБ 10
Женское бесплодие в МКБ 10 соответствует классу N97, который включает неспособность забеременеть и стерильность. Класс N97.8 обозначает другие формы женского бесплодия.
Причины вторичного бесплодия
К бесплодию может привести перестройки гормонального фона, травмы, перенесенные операции и гинекологические заболевания.
Возраст
Наиболее высокий шанс беременности наблюдается в 16-30 лет. После 35-ти лет снижается активность фолликулярного аппарата, уменьшается количество активных яйцеклеток, что связано с гормональными изменениями в организме.
Гормоны
Успех беременности на прямую зависит от гормонов будущей матери. На детородную функцию женщины может повлиять:
Некоторые формы эндокринного бесплодия лечатся при помощи гормональных препаратов.
В клинике Центр гинекологии и репродуктивной медицины после консультации и обследования, с учетом индивидуальных особенностей врач подберет специальный для Вас тип лечения эндокринного фактора бесплодия.
Нарушения гормонального фона у женщин наблюдается при стрессах, высоких физических нагрузках, резком снижении веса или ожирении, а также в период наступления климакса.
Перенесшие гинекологические заболевания
Вероятность наступления беременности снижается, если женщина имеет в анамнезе:
Подробнее о процедуре ЭКО на видео:
Воспалительные заболевания
Воспалительные заболевания органов малого таза отрицательно влияют на беременность. При развитии воспаления в половых органах размножаются патогенные микроорганизмы, это вызывает структурные изменения и сбой менструального цикла. В нашей клинике осуществляется многоступенчатая система очистки воздуха, условия в помещениях максимально приближены к стерильным, что исключает размножения патогенной флоры.
Причиной бесплодия могут стать воспалительные заболевания маточных труб, яичников, шейки или слизистой матки.
Как правило, воспаление одного органа сочетается с близлежащим и способно распространяться далее.
Осложнения после абортов
Женщины, перенесшие аборт, находятся в группе риска развития бесплодия. Осложнения абортов делят на ранние и поздние. К ранним относят:
Поздние осложнения наступают спустя некоторое время после проведения аборта. После прерывания беременности могут возникать гормональные дисфункции, слабость мышечного аппарата шейки матки, эндометриоз. Осложненные аборты не всегда становятся причиной развития бесплодия. Риск связан с индивидуальными особенностями будущей матери, своевременностью и результатом лечения.
Несовместимость супругов (иммунологическое бесплодие)
Отсутствие беременности наблюдается при нормальной половой функции партнеров и наличии антиспермальных антител (АсАт) у одного из супруг. В данном случае говорят о иммунологическом бесплодии. Причинами несовместимости супруг у мужчин могут стать травмы мошонки, врожденные и приобретенные дефекты половых органов, инфекции урогенитального тракта. Сбой иммунной толерантности у женщин возникает при взаимодействии со сперматозоидами мужчины, у которого присутствуют антиспермальные антитела, при инфекциях репродуктивного тракта, а также высоком количестве лейкоцитов в эякуляте.
В нашей клинике на протяжении многих лет проводится успешное лечение иммунологического бесплодия при помощи вспомогательных репродуктивных технологий. Специалисты нашей клиники осуществляют ИКСИ, ИМСИ, ПИКСИ и се доступные на данный момент методы оплодотворения.
Образ жизни
Невынашивание и отсутствие беременности чаще случается у курящих женщин, а также у лиц, злоупотребляющих употреблением психоактивных веществ. Табакокурение повышает риск самопроизвольного аборта, задержки развития плода, преждевременной отслойки плаценты и приводит к перинатальной смертности в 26% случаев.
Несбалансированное питание может стать причиной ожирения или истощения организма будущей матери. Оба состояния негативно влияют на беременность.
Диагностика вторичного бесплодия у женщин
Для выявления причин бесплодия в нашей клинике имеются специальные кабинеты, оснащенные современным оборудованием. Врачи клиники Центр гинекологии и репродуктивной медицины занимаются лечением женского бесплодия уже более 20-ти лет. Диагностика вторичного бесплодия у женщин начинается со сбора анамнеза и жалоб. При этом врач тщательно собирает информацию о наличии, цикличности и характере менструального цикла. Чтобы узнать более детальную информацию о детородной функции женщина проходит обследование:
Профилактические меры по предупреждению бесплодия
Чтобы защитить себя от развития бесплодия необходимо соблюдать режим труда и отдыха, избегать стрессов, употреблять больше свежих овощей и фруктов, уменьшить или исключить употребление алкогольных напитков и табакокурение.
Для своевременной диагностики и профилактики заболеваний репродуктивных органов женщина должна регулярно, минимум 1 раз в год, посещать гинеколога. Чтобы записаться на прием к гинекологу в клинике Центр гинекологии и репродуктивной медицины звоните по номеру. После приема врача Вы сможете пройти все необходимое обследование для выявления причин бесплодия.
Вторичное бесплодие у мужчин
Вторичное бесплодие у мужчин возникает чаще всего на фоне травм или воспалительных заболеваний половых органов. Диагноз вторичное бесплодие ставится мужчинам, если у них уже есть дети или была беременность с любым исходом.
Мужским бесплодием называют состояние, при котором у мужчины наблюдаются эякуляторно-сексуальные расстройства или изменения сперматозоидов.
Основные факторы
Причины вторичного мужского бесплодия различны, наиболее распространенными являются:
В клинике Центр гинекологии и репродуктивной медицины проводится лечение мужского бесплодия передовыми методами. У нас Вы можете получить консультацию врача, специализирующегося на терапии мужского бесплодия.
Стоимость лечения вторичного бесплодия у женщин в Москве
Стоимость лечения вторичного бесплодия в Москве в клинике Центр гинекологии и репродуктивной медицины по классическому протоколу ЭКО 121 000 рублей, при оплате программы Вы экономите 6 085 рублей. Благодаря работе наших специалистов 2765 детей появилось на свет. Для успешного оплодотворения в клинике применяется современное израильское оборудование и индивидуальный подход к каждому пациенту. После наступления беременности Вы можете продолжить наблюдение в нашей клинике для перинатальной диагностики.
Женское бесплодие
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «30» июля 2020 года
Протокол №109
Бесплодным считается брак, в котором, несмотря на регулярную половую жизнь в течение года без применения каких-либо контрацептивных средств беременность не наступает, при условии, что супруги находятся в детородном возрасте.
Время, необходимое для наступления беременности, увеличивается с возрастом; для женщин старше 35 лет консультации с акушером-гинекологом для обследования и лечения следует начинать после 6 месяцев безуспешных попыток естественного зачатия.
Однако диагностика может быть начата раньше у женщин с нерегулярными менструальными циклами или известными факторами риска бесплодия, такими как эндометриоз, анамнез воспаления тазовых органов или пороки развития репродуктивного тракта.
Название протокола: ЖЕНСКОЕ БЕСПЛОДИЕ
| Код МКБ-10 | |
| Код | Название |
| N97 | Женское бесплодие |
| N97.0 | Женское бесплодие, связанное с отсутствием овуляции |
| N97.1 | Женское бесплодие трубного происхождения |
| N97.2 | Женское бесплодие маточного происхождения |
| N97.3 | Женское бесплодие цервикального происхождения |
| N97.9 | Женское бесплодие неуточненное |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2019 год)
Сокращения, используемые в протоколе:
АлАТ – аланинаминотрансфераза
АМГ – антимюллеровой гормон
АсАТ – аспартатаминотрансфераза
Анти ТПО – антитела к тиреопероксидазе
АчТВ – активированное частичное тромбопластиновое время
ВИЧ – вирус иммунодефицита человека
ВГКН- врожденная гиперфункция коры надпочечников
ВРТ – вспомогательные репродуктивные технологии
ВПЧ- вирус папилломы человека
ВОП – врач общей практики
ГСГ – гистеросальпингография
ДГЭА сульфат – дегидроэпиандростерон сульфат
ИМТ – индекс массы тела
КТ – компьютерная томография
КОК – комбинированные оральные контрацептивы
ЛГ – лютеинизирующий гормон
МРТ – магнитно-резонансная томография
НЛФ – недостаточность лютеиновой фазы
ОАК – общий анализ крови
ОАМ – общий анализ мочи
ПЭ – перенос эмбриона
СПКЯ – синдром поликистозных яичников
СПИЯ – синдром преждевременного истощения яичников
СРЯ – синдром резистентных яичников
ТТГ – тиреотропный гормон
Т4 св – тироксин свободный
ТПБ – трубно-перитонеальное бесплодие
ФСГ – фолликулостимулирующий гормон
УЗИ – ультразвуковое исследование
ЭКГ – электрокардиография
ЭКО – экстракорпоральное оплодотворение
Пользователи протокола: акушеры-гинекологи, репродуктологи, врачи общей практики, терапевты.
Категория пациентов: пациентки с отсутствием беременности в браке в течение одного года, при условии регулярной половой жизни без контрацепции до 35 лет, после 35 лет в течение 6 месяцев.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [15]:
Критерии, разработанные Канадской Целевой группой Профилактического Здравоохранения (Canadian Task Force on Preventive Health Care) для оценки доказательности рекомендаций.
| Уровни доказательности | Уровни рекомендаций |
| I: Доказательность основана, по крайней мере, на данных одного рандомизированного контролируемого исследования II-1: Доказательность основана на данных контролируемого исследования с хорошим дизайном, но без рандомизации II-2: Доказательность основана на данных когортного исследования с хорошим дизайном (проспективного или ретроспективного) или исследования типа «случай-контроль», предпочтительно многоцентрового или выполненного несколькими исследовательскими группами II-3: Доказательность основана на с вмешательством или без вмешательства. Убедительные результаты, полученные в ходе неконтролируемых экспериментальных испытаний (например, такие как результаты лечения пенициллином в 1940-х) могли также быть включены в эту категорию III: Доказательность основана на мнениях авторитетных специалистов, базирующихся на их клиническом опыте, на данных описательных исследований или сообщениях экспертных комитетов | A. Доказательные данные позволяют рекомендовать клиническое профилактическое воздействие B. Достоверные свидетельства позволяют рекомендовать клиническое профилактическое воздействие C. Существующие свидетельства является противоречивыми и не позволяет давать рекомендации за или против использования клинического профилактического воздействия; однако, другие факторы могут влиять на принятие решения D. Существуют достоверные свидетельства, чтобы давать рекомендацию в пользу отсутствия клинического профилактического действия E. Существуют доказательные данные, чтобы рекомендовать против клинического профилактического действия L. Существует недостаточно доказательных данных (в количественном или качественном отношении), чтобы давать рекомендацию; однако, другие факторы могут влиять на принятие решения |
Клинические формы женского бесплодия [1]
· трубная, перитонеальная, трубно-перитонеальная форма бесплодия – нарушение продвижения сперматозоидов по репродуктивному тракту;
· эндокринное бесплодие – нарушение овуляции;
· маточная форма бесплодия – гиперпластические процессы эндометрия, полип эндометрия, миома, аденомиоз, синехии, пороки развития, аномалии положения матки, инородные тела матки, патология шейки матки (цервикальный фактор бесплодия).
Классификация эндокринного бесплодия от вида нарушения овуляции:
· ановуляция: аменорея, олигоменорея, нерегулярные менструации, регулярный цикл;
· недостаточность лютеиновой фазы.
Классификация ановуляции по ВОЗ: (1)
ВОЗ класс 1: гипогонадотропная гипогонадальная ановуляция (гипоталамическая аменорея);
Эти женщины имеют низкие или нормальные концентрации сывороточного фолликулостимулирующего гормона (ФСГ) и низкие концентрации эстрадиола в сыворотке из-за снижения секреции гипоталамусом гонадотропин-рилизинг-гормона (ГнРГ) или гипофизарной невосприимчивости к ГнРГ.
ВОЗ класс 2: нормогонадотропная нормоэстрогенная ановуляция.
Эти женщины могут выделять нормальное количество гонадотропинов и эстрогенов. Однако секреция ФСГ во время фолликулярной фазы цикла является субнормальной. В эту группу входят женщины с синдромом поликистозных яичников (СПКЯ). Некоторые овулируют иногда, особенно с олигоменореей.
ВОЗ класс 3: гипергонадотропная гипоэстрогенная ановуляция.
Основными причинами являются преждевременная недостаточность яичников (отсутствие яичниковых фолликулов из-за ранней менопаузы) и резистентность яичников (фолликулярная форма).
Гиперпролактинемическая ановуляция.
Эти женщины являются ановуляторными, потому, что гиперпролактинемия ингибирует гонадотропин и, следовательно, секрецию эстрогена; у них могут быть регулярные ановуляторные циклы, но у большинства есть олигоменорея или аменорея. Концентрация гонадотропина в сыворотке обычно нормальная.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы:
ИМТ выше или равно 30 свидетельствует об ожирении (признак дисфункции яичников);
ИМТ ниже 17,5 – о дефиците массы тела (признак гипофункции яичников);
широкие плечи, гирсутизм, наличие акне – признаки гиперандрогении (дисфункция яичников);
гирсутное число выше 12 баллов признак гиперандрогении (дисфункция яичников);
развитие молочных желез по Таннру, степень оволосения в подмышечной и надлобковой области (снижение степени развития признак гипофункции яичников – признак эндокринного бесплодия).
Лабораторные исследования:
Мазок на онкоцитологию (УД А) [1,10]:
Инструментальные исследования:
Гистеросальпингография:
Трубное бесплодие:
УЗИ органов малого таза:
Показания для консультации специалистов:
Дифференциальный диагноз
Дифференциальный диагноз: не проводится.
Обоснование дополнительных исследований:
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Цели лечения: восстановление детородной/репродуктивной функции женщины.
Немедикаментозное лечение: Режим общий. Диета: 3-4 месячное использование низкокалорийной диеты, физические нагрузки (наличие эндокринного бесплодия в сочетании с ожирением (индекс массы тела более 30).
Медикаментозное лечение:
При эндокринном бесплодии первоначально проводится тот или иной вид специфической терапии, направленной на восстановление адекватного гормонального баланса и лишь только при сохраняющем бесплодии такая терапия может быть дополнена препаратами, стимулирующих овуляцию. Стимуляция овуляции может быть, как самостоятельная терапия при наличии овуляторных нарушений без идентификации их причин (II-1, В) [2,10].
Таблица 1 Алгоритм лечения эндокринного бесплодия
При наличии нарушения толерантности к глюкозе применяется метфорфин по 500 мг 3 раза в сутки. (II-1, В) [4]
Перечень основных лекарственных средств:
* Не зарегистрирован в РК
Перечень дополнительных лекарственных средств:
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Гонадотропины и другие стимуляторы овуляции. Гонадотропины. | Фоллитропин альфа | порошок лиофилизиро- ванный для приготовле- ния раствора для инъек- ций в комплекте с раство- рителем 5,5 мкг (75 МЕ). Обычно лечение начинают с ежедневного введения 75-150 МЕ ФСГ; при необходимости дозу препарата можно увеличивать на 37.5 (предпочтительно) или 75 МЕ через каждые 7 или 14 (предпочтительно) дней для достижения адекватной, но не чрезмерной реакции. Лечение следует адаптировать к индивидуальной реакции пациентки, оценивая ее с помощью ультразвукового исследования размера фолликула и (или) уровня секреции эстрогенов. Максимальная суточная доза препарата обычно не превышает 225 МЕ ФСГ. | А |
| Гонадотропины и другие стимуляторы овуляции. Гонадотропины. | Фоллитропин бета | раствор для внутримышечного и подкожного введения 100 МЕ/0,5 мл, ампула. Применяют различные схемы стимуляции. В течение, по крайней мере, 4 первых дней рекомендуется вводить 100-225 МЕ препарата. После этого дозу можно подбирать индивидуально, исходя из реакции яичников. В клинических исследованиях было показано, что обычно бывает достаточно применения поддерживающей дозы в 75-375 МЕ в течение 6-12 дней, однако в некоторых случаях может потребоваться и более длительное лечение. | А |
| Препараты для лечения заболеваний урогенитальных органов и половые гормоны. Другие препараты для лечения гинекологических заболеваний. Пролактина секреции ингибиторы. | Бромокриптин | 2,5 мг, таблетки. Начальная доза препарата 1,25 мг (1/2 таблетки) во время еды, за ужином. Через 2-3 дня дозу Бромокриптина-Рихтера увеличивают до 2,5 мг. В дальнейшем, дозу препарата можно повышать каждые 2-3 дня на 1,25 мг, до достижения суточной дозы 5 мг (по 2,5 мг 2 раза в сутки). При необходимости, дальнейшее повышение дозы препарата можно проводить по этой же схеме. | В |
| Сахароснижающие препараты для перорального приема. Бигуаниды. Метформин. | Метформин | таблетки, покрытые оболочкой 500 мг. Таблетки следует принимать внутрь, проглатывать целиком, не разжевывая, во время или непосредственно после еды, запивая достаточным количеством воды. Взрослые: монотерапия и комбинированная терапия в сочетании с другими пероральными гипогликемическими средствами: • Обычная начальная доза составляет 500 мг или 850 мг 2-3 раза в сутки после или во время приема пищи. Возможно дальнейшее постепенное увеличение дозы в зависимости от концентрации глюкозы в крови. • Поддерживающая доза препарата обычно составляет 1500-2000 мг/сут. Для уменьшения побочных явлений со стороны желудочно-кишечного тракта суточную дозу следует разделить на 2-3 приема. Максимальная доза составляет 3000 мг/сут, разделенная на три приема. | А |
Хирургическое вмешательство: нет.
Дальнейшее ведение: послеоперационная реабилитация под наблюдением врача ПМСП.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
карта наблюдения пациента, маршрутизация пациента:
Медикаментозное лечение: не проводится.
Хирургическое вмешательство: (УД – I А) [10]:
ЭКО показания: непроходимость маточных труб в интерстициальном или истмическом отделах, выраженные сактосальпинксы после проведения предварительной тубэктомии.
Дальнейшее ведение: Диагностика причин и длительность лечения должны быть ограничены.
Общая продолжительность лечения ТПБ с применением хирургических и консервативных методов лечения не должна превышать 6 месяцев, после чего при сохраняющейся инфертильности пациенток рекомендуют направлять на ЭКО.
Длительность лечения эндокринного бесплодия так же должна быть не более 1 года, при сохранении инфертильности пациентка должна быть направлена на ВРТ.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения: смотрите Амбулаторный уровень.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
Показания для экстренной госпитализации: не проводится.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
Конфликт интересов: отсутствует.
Рецензенты: Кудайбергенов Талгат Капаевич – доктор медицинских наук, профессор, заместитель директора по научной работе Института репродуктивной медицины города Алматы.
Условия пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.