аллергический риноконъюнктивит код по мкб 10 у взрослых
Аллергический риноконъюнктивит
Аллергический риноконъюнктивит – это поражение слизистой оболочки носа и конъюнктивы, возникающее вследствие контакта с причинно-значимым аллергеном и характеризующееся развитием IgE-опосредованной реакции первого типа. Основные проявления – наличие слизистых выделений из носа, затрудненное носовое дыхание, зуд и жжение в полости носа, слезотечение и покраснение конъюнктивы, снижение обоняния. Лечение: элиминация аллергена, использование антигистаминных препаратов, кортикостероидных гормональных средств, стабилизаторов тучных клеток и сосудосуживающих препаратов, аллерген-специфическая иммунотерапия.
МКБ-10
Общие сведения
Аллергический риноконъюнктивит – хроническое воспалительное заболевание аллергической этиологии, при котором поражается слизистая оболочка полости носа и конъюнктива глаза. В зависимости от этиологического фактора, приводящего к развитию болезни, выделяют две формы: сезонную (интермиттирующую) и круглогодичную (персистирующую). Распространенность заболевания растет с каждым годом, в настоящее время оно встречается у каждого 5-7-го взрослого жителя планеты и у каждого 3-го ребенка. Длительное хроническое течение увеличивает риск развития риносинуситов, хронических отитов и бронхиальной астмы, существенно ограничивает социальное общение, создавая затруднения для успешного образования и профессиональной деятельности.
Причины
Перечень аллергенов, способных вызвать развитие аллергического риноконъюнктивита, достаточно обширен. Для сезонной формы заболевания (возникает преимущественно в весенне-летний период) это растительные пыльцевые аллергены, которые появляются в определенные периоды, совпадающие с цветением деревьев, луговых и сорных трав. Клинические проявления усиливаются в сухую жаркую погоду и уменьшаются в дождливые дни с высокой влажностью окружающего воздуха.
При круглогодичной (персистирующей) форме заболевания основными аллергенами, приводящими к развитию воспалительного процесса в полости носа и на конъюнктиве глаза, являются плесневые грибки, клещи домашней пыли, а также аэроаллергены, воздействующие на организм пациента в процессе его профессиональной деятельности.
Патогенез
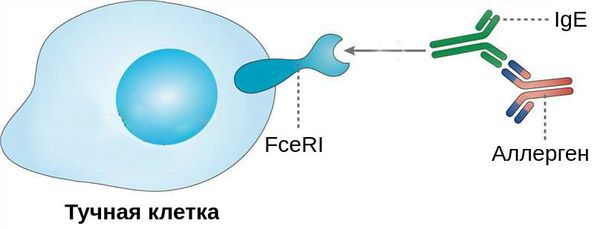
В основе механизма развития аллергического риноконъюнктивита лежит IgE-опосредованная реакция немедленного типа. При первом контакте с аллергеном происходит выраженный выброс иммуноглобулинов класса E, специфичных к данному белковому компоненту. Повторное попадание аллергена в организм и его взаимодействие с IgE приводит к массивному выбросу медиаторов воспаления и развитию патологического процесса на слизистых оболочках полости носа и глаз. При персистирующей форме воспаление сохраняется практически постоянно даже при отсутствии непосредственного контакта с причинно-значимым аллергеном или при его поступлении в минимальных концентрациях.
Классификация
В зависимости от частоты обострения различают интермиттирующую (сезонную) и персистирущую (круглогодичную) форму заболевания. По тяжести течения выделяют:
Симптомы аллергического риноконъюнктивита
Клиническая картина различается при сезонной и круглогодичной форме заболевания. Интермиттирующий вариант характеризуется внезапным появлением обильных водянистых выделений из носа, приступов чихания, слезотечения, зуда в полости носа и в области глаз, светобоязни, периодической заложенности носа. Симптоматика развивается в весенне-летний период и усиливается в сухую жаркую погоду.
При персистирующей форме признаки болезни присутствуют практически круглогодично, но имеют менее выраженный характер в сравнении с сезонной формой. Отмечаются постоянная заложенность носа, усиливающаяся в ночное время, густые слизистые выделения из носа и периодические приступы чихания. Как правило, наблюдаются снижение или отсутствие обоняния (аносмия) и наличие выделений из глаз в виде слизистых нитей. Нередко заболевание осложняется развитием хронического риносинусита и бронхиальной астмы. Обострения болезни связаны с погодными факторами (переохлаждением, резкими перепадами температуры), а также с жилищными условиями и контактами с домашними животными.
Диагностика
Диагноз устанавливается на основании тщательного сбора анамнеза, клинического осмотра пациента врачом-оториноларингологом, офтальмологом и аллергологом-иммунологом. Осмотр полости носа выявляет бледность и отечность слизистой оболочки, а также наличие обильного водянистого секрета. При лабораторном исследовании секрета определяется повышенное содержание эозинофилов. При офтальмологическом осмотре видна гиперемированная, отечная и разрыхленная конъюнктива. Отмечается наличие тянущихся слизистых нитей, увеличение фолликулов, гиперемия и отечность век. В тяжелых случаях обнаруживается блефароспазм.
В процессе диагностики назначаются лабораторные исследования и тесты, используемые в клинической аллергологии. Осуществляется кожное тестирование с основными атопическими аллергенами (бытовыми, грибковыми, эпидермальными), проводимое в виде внутрикожных и скарификационных проб. Что касается тестирования с ингаляционными аллергенами, то для кожных аллергопроб они не рекомендуются в соответствии с рекомендациями европейских аллергологов. Достоверные данные о причинной связи аллергического риноконъюнктивита с конкретными аллергенами можно получить при определении аллерген-специфических иммуноглобулинов IgE (выявление до 120 аллергенов в одной пробе крови при проведении теста Аллергочип). Полученные результаты в дальнейшем можно использовать при назначении и проведении аллерген-специфической иммунотерапии.
Дифференциальную диагностику осуществляют с другими видами аллергических поражений, вирусными, бактериальными и хламидийными риноконъюнктивитами, риносинуситами, глазным «офисным» синдромом и другими заболеваниями.
Лечение аллергического риноконъюнктивита
Основные принципы лечения аллергических риноконъюнктивитов включают элиминацию аллергенов, проведение фармакотерапии и аллергенспецифической иммунотерапии. Для максимального устранения контакта с потенциальными и причинно-значимыми аллергенами при сезонной форме заболевания необходимо ограничить период пребывания на открытом воздухе, особенно в местах интенсивного цветения трав и деревьев, а также в сухую жаркую погоду. При круглогодичной форме особое внимание уделяется вопросам устранения бытовых аллергенов в жилом помещении (регулярная уборка и проветривание комнат, использование современных пылесосов и очистителей воздуха, уничтожение домашних клещей и тараканов, отказ от домашних животных и птиц).
Медикаментозное лечение при аллергическом риноконъюнктивите включает применение антигистаминных средств для перорального и местного применения, глюкокортикостероидов в виде интраназальных спреев и глазных капель, стабилизаторов мембран тучных клеток и сосудосуживающих препаратов. Иногда практикуется использование м-холиноблокаторов, антилейкотриеновых препаратов и иммуномодуляторов. В каждом конкретном случае подбирается оптимальный метод фармакотерапии, учитывающий форму риноконъюнктивита, тяжесть его течения, наличие сопутствующих заболеваний, возраст пациента и риск возможных побочных эффектов.
Принцип применения аллергенспецифической иммунотерапии основан на введении больному аллергена, вызвавшего развитие аллергического риноконъюнктивита. Введение начинают с минимальных доз, а затем постепенно повышают концентрацию, чтобы добиться снижения чувствительности организма. Иммунотерапию в течение длительного времени (не менее 1-3 лет) проводит врач-аллерголог в медицинском учреждении, где созданы условия для оказания квалифицированной неотложной помощи в случае развития побочных реакций и осложнений. При правильном использовании аллерген-специфическая иммунотерапия является высокоэффективным методом лечения различных аллергических заболеваний.
Аллергический ринит
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Аллергический ринит – воспалительное заболевание слизистой оболочки носа, характеризующееся IgE-опосредованным воспалением слизистых оболочек носовой полости и наличием ежедневно в течение часа и более хотя бы двух из следующих симптомов: заложенности (обструкции) носа, выделений (ринореи) из носа, чихания, зуда в носу (International Consensus EAACI, 2000 г.)
Название протокола: Аллергический ринит
Код протокола:
Код (коды) по МКБ-10:
J30. Вазомоторный и аллергический ринит.
J30.1 – Аллергический ринит, вызванный пыльцой растений.
J30.2 – Другие сезонные аллергические риниты.
J30.3 – Другие аллергические риниты
J30.4 – Аллергический ринит неуточненный.
Дата разработки протокола: апрель 2013 г.
Категория пациентов: взрослые, больные аллергическим ринитом на всех этапах оказания медицинской помощи (поликлиника, дневной стационар, стационар).
Пользователи протокола: медицинские работники, участвующие в оказании медицинской помощи пациентам с аллергическим ринитом.
Указание на отсутствие конфликта интересов: отсутствует.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация ВОЗ (ARIA, 2007):
по течению:
1.Интермиттирующий (менее 4 дней в неделю или менее 4 недель).
2.Персистирующий (более 4 дней в неделю или более 4 недель).
по тяжести:
1. Легкий (все ниже перечисленное: нормальный сон, нет нарушения жизнедеятельности, занятий спортом и трудового режима).
2. Средней степени и тяжелый (одно или более из ниже перечисленного: нарушение сна, жизнедеятельности, занятий спортом и трудового режима, изнуряющие симптомы).
Диагностика
Перечень диагностических мероприятий:
Основные:
1. Общий анализ крови.
2. Определение содержания общего IgE в сыворотке или плазме крови.
3. Цитологический анализ мазка (смыва, соскоба) из носа.
Дополнительные:
1. Специфическая аллергодиагностика in vitro и/или in vivo.
2. Пикфлоуметрия, риноманометрия (по показаниям).
3. Спирография (по показаниям).
4. Рентгенография пазух носа (по показаниям).
5. Консультация ЛОР-врача (по показаниям).
Диагностические критерии:
Жалобы и анамнез:
Заложенность (обструкция) носа – полная, частичная или попеременная, в разное время дня, в зависимости от этиологии и режима.
Выделения из носа (ринорея) – обычно водянистого или слизистого характера.
Зуд в носу, чувство жжения, давления в носу.
Чихание – приступообразное, не приносящее облегчения.
Могут быть дополнительные жалобы – головная боль, слабость, раздражительность, слезотечение (из-за чихания), першение в горле, сухой кашель (из-за раздражения нижних дыхательных путей, мокроты), чувство нехватки воздуха и т.п.
В аллергологическом анамнезе необходимо обратить внимание на давность заболевания, сезонность, суточную цикличность, связь со специфическими и неспецифическими (жара, холод, резкие запахи, духота и т.п.) провоцирующими факторами, профессиональными вредностями, эффектом от медикаментов (местных и системных).
Физикальное обследование:
При общем осмотре может обратить на себя внимание краснота и раздраженность кожи носа и носогубного треугольника (за счет ринореи), темные круги под глазами (за счет венозного застоя и ухудшения качества сна), т.н. «аллергический салют» (потирание кончика носа ладонью), полное или частичное отсутствие носового дыхания, изменения тембра голоса, «аденоидное лицо» (при развитии круглогодичного ринита с детского возраста – сонное выражение лица с одутловатостью и открытым ртом).
При риноскопии видны отечные бледно-розовые или застойного цвета носовые раковины, слизистое отделяемое.
Лабораторные исследования:
Общий анализ крови – содержание эозинофилов не является достоверным диагностически значимым показателем.
Цитологическое исследование отделяемого из носа с окраской по Райту или Ханселу (мазок, смыв или соскоб) – эозинофилия (более 10%).
Определение общего IgE в сыворотке – повышение (более 100 МЕ/мл).
Специфическая аллергодиагностика in vitro с основными группами аллергенов (бытовыми, эпидермальными, пыльцевыми, инфекционными, пищевыми, лекарственными) – установление этиологических моментов позволяет выставить полный диагноз, повысить эффективность профилактических и лечебных мероприятий, сделать прогноз, определить возможность проведения аллергенспецифической иммунотерапии (АСИТ).
Инструментальные исследования:
Риноманометрия – частичное или полное проходимости носовых ходов, резкое повышение сопротивления носовых ходов (симметричное или с превалированием одной стороны).
Рентгенография – отсутствие признаков органических поражений носа и придаточных пазух, отек слизистой носа.
Специфическая аллергодиагностика in vivo – кожные пробы, провокационные пробы с экстрактами аллергенов (проводятся в специализированных процедурных кабинетах только в период полной ремиссии заболевания под контролем врача и мед.сестры) – позволяют верифицировать тесты in vitro, определить этиологию заболевания, определить порог чувствительности и стартовые концентрации аллергенов при АСИТ.
Показания для консультации специалистов:
Оториноларинголог – в случае наличия гнойного отделяемого, наличия в анамнезе травм носа и хронических инфекционных заболеваний носа и придаточных пазух в анамнезе, полипоза слизистой носа и пазух; в случае отсутствия видимой связи с провоцирующими факторами при длительном течении заболевания; в случае подозрения на профессиональный генез.
Дифференциальный диагноз
| Признак | Сезонный АР | Круглогодичный АР | Вазомоторный ринит | Эозинофильный неаллергический ринит | Инфекционный ринит |
| Аллергия в анамнезе | часто | часто | редко | может быть | редко |
| Аллергия в семейном анамнезе | часто | часто | редко | может быть | редко |
| Течение | четкая сезонность | обострения в любое время года | обострения в любое время года | обострения в любое время года | Спорадические случаи |
| Лихорадка | нет | нет | нет | нет | часто |
| Этиологические факторы | контакт с аллергенами | контакт с аллергенами | раздражающие вещества | нет | инфекционные агенты |
| Выделения из носа | обильные водянистые | слизистые | водянистые или слизистые | обильные водянистые | слизистые или гнойные |
| Аллергический салют | часто | часто | редко | может быть | редко |
| Конъюнктивит | часто | может быть | редко | редко | редко |
| Слизистая носа | бледная, рыхлая, отечная | разнообразная картина | розовая, отечная | бледная, рыхлая, отечная | гиперемированная, отечная |
| Мазок из носа | эозинофилия | эозинофилия | характерных изменений нет | эозинофилия | эпителий, нейтрофилы лимфоциты |
| Общий IgE | часто повышен | часто повышен | норма | норма | норма |
| АС-IgE | имеются | имеются | Обычно отсутствуют | Обычно отсутствуют | Обычно отсутствуют |
| Эффективность антигистаминных средств | высокая | умеренная | умеренная | низкая | низкая |
| Эффективность деконгестантов | умеренная | умеренная | низкая | умеренная | умеренная |
Лечение
Цели лечения:
Купировать симптомы, восстановить проходимость носовых ходов и носовое дыхание (особенно ночное), улучшить качество жизни, восстановить трудоспособность.
Тактика лечения:
Немедикаментозное лечение:
— охранительный режим (избегать контакта с аллергенами, раздражающими агентами, переохлаждений, ОРВИ и т.п.);
— гипоаллергенная диета;
— устранение (элиминация) причинных и провоцирующих факторов;
— уменьшение контакта с причинным и провоцирующими факторами, в случае невозможности полной элиминации аллергена;
— дыхательная гимнастика.
Медикаментозное лечение:
1. Антибактериальные препараты не показаны.
2. Местные антисептические средства не показаны.
3. Иммуностимуляторы не показаны.
4. Системные ГКС не показаны.
5. Хирургическое лечение противопоказано.
Топические (интраназальные) глюкокортикостероиды. Базовое патогенетическое лечение аллергического ринита. Применяются курсами от 2 недель до 6 месяцев. Только эта группа препаратов обеспечивает комплексное лечение и профилактику осложнений АР (конъюнктивит, ларингиты, обструктивный синдром, бронхиальная астма и т.д.) Используются в качестве монотерапии или в комбинации с антигистаминными или антилейкотриеновыми препаратами per os.
Бетаметазон (100-400 мкг/сутки)
Мометазон (100-400 мкг/сутки)
Флутиказон (100-400 мкг/сутки)
Антилейкотриеновые препараты (антагонисты рецепторов лейкотриена). Базовое лечение АР, обструктивных нарушений, профилактика развития БА. Используются в комбинации с топическими интраназальными ГКС или в качестве монотерапии (редко).
Монтелукаст 4, 5 или 10 мг, в зависимости от возраста пациента, 1 раз в день, длительно (3-6 месяцев).
Антигистаминные средства 1-го поколения используются при остром течении средней или тяжелой степени в первые 3-5 дней с последующим переходом на препараты 2-го или 3-го поколения.
Хлоропирамин 25-75 мг/сут.
Хифенадин 25-75 мг/сут.
Мебгидролин 50-150 мг/сут.
Дифенгидрамин 50-150 мг/сут.
Клемастин 1-3 мг/сут.
Прометазин 25-75 мг/сут.
Антигистаминные средства 2-го или 3-го поколения. Базовое лечение аллергического ринита. Применяются курсами от 10 дней до нескольких месяцев. Используются в качестве монотерапии или в комбинации с топическими интраназальными ГКС.
Лоратадин 10 мг/сут.
Цетиризин 10 мг/сут.
Фексофенадин 120 мг и 180 мг/сут.
Эбастин 10-20 мг/сут.
Дезлоратадин 5 мг/сут.
Левоцетиризин 5 мг/сут.
Симпатомиметические средства для лечения заболеваний носа (деконгестанты) используются как симптоматическое средство для временного восстановления проходимости носовых ходов (например, перед приемом топических стероидов), а также при легком течении аллергического ринита не более недели (есть склонность к тахифилаксии)
Нафазолин 0,05%
Оксиметазолин 0,05%
Ксилометазолин 0,05%
Тетризолин 0,05%
Мембраностабилизаторы. Используются в основном местно, с профилактической целью. Эффективность системного применения в последние годы подвергается сомнению.
Кромоглициновая кислота 50-200 мг/сут.
Аллергенспецифическая иммунотерапия:
Проводится аллергологом после проведения САД in vitro и in vivo и установления причинно-значимых аллергенов при невозможности их элиминации и отсутствии противопоказаний. Только в период полной ремиссии. СИТ возможна несколькими путями – субкутанным, пероральным, сублингвальным, интраназальным. Используются высокоочищенные экстракты аллергенов, предназначенные для лечения, прошедшие клинические испытания и зарегистрированные в стране-производителе.
Другие виды лечения: нет.
Хирургическое вмешательство: не показано.
Профилактика
Пропаганда знаний об аллергическом рините среди населения и медицинских работников; раннее выявление гиперчувствительности; настороженность в случае имеющегося отягощенного семейного и личного аллергологического анамнеза, выявление и лечение хронических заболеваний верхних дыхательных путей; отказ от домашних животных; первичный и регулярные профосмотры; отказ от курения; изменение условий жизни и труда; здоровый образ жизни.
1. Наблюдение аллерголога в динамике.
2. Обучение пациентов в аллергошколе.
3. Выявление этиологических факторов (аллергенов) с их максимальной элиминацией.
4. Профилактическая обработка жилья и места работы.
5. Исключение контактов с провоцирующими факторами (бытовая химия, косметика, антибиотики, пыль и т.п.)
6. Курсы превентивной терапии при сезонном аллергическом рините.
7. Лечение очагов хронической инфекции.
8. Ношение специальных фильтров или масок.
9. Применение систем очистки/увлажнения воздуха и электронных фильтров.
10. Отказ от курения.
11. Санаторно-курортное лечение.
Информация
Источники и литература
Информация
Список разработчиков протокола:
1. Нурпеисов Т.Т. – Главный аллерголог МЗ РК, Республиканский научно-практический аллергологический центр НИИ кардиологии и внутренних болезней МЗ РК, д.м.н., доцент.
2. Нурпеисов Т.Н. Руководитель Республиканского научно-практического аллергологического центра НИИ кардиологии и внутренних болезней, д.м.н., профессор.
3. Акпеисова Р.Б. – Научный сотрудник Республиканского научно-практического аллергологического центра НИИ кардиологии и внутренних болезней,
4. Абдушукурова Г. Научный сотрудник Республиканского научно-практического аллергологического центра НИИ кардиологии и внутренних болезней,
Рецензенты
Испаева Ж.Б. – Главный внештатный детский аллерголог, д.м.н., профессор, зав.кафедрой модуля «Аллергологии» КазНМУ им. С.Д. Асфендиярова.
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 3 лет, либо при поступлении новых данных по диагностике и лечению соответствующего заболевания, состояния или синдрома.
Что такое аллергический конъюнктивит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Фомичев В. И., аллерголога со стажем в 9 лет.
Определение болезни. Причины заболевания
Чаще всего заболевание вызывают ингаляционные аллергены, которые попадают в организм вместе с воздухом:
Значительно реже аллергический конъюнктивит провоцируют неингаляционные аллергены:
Как правило, болезнь дебютирует в возрасте 6-11 лет и в юности, иногда — в старшем возрасте, крайне редко — у детей до пяти лет. Это связано с особенностями «созревания» иммунной системы — её «критическими периодами». Дело в том, что в возрасте 4-6 лет концентрация иммуноглобулина Е — важной молекулы, играющей ключевую роль в формировании аллергии, — достигает своих максимальных значений из-за глистных и паразитарных заболеваний у детей. В результате чувствительность иммунной системы к ингаляционным аллергенам повышается.
Симптомы аллергического конъюнктивита
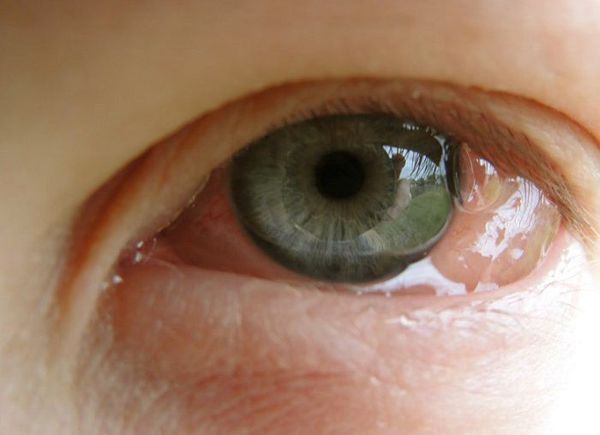
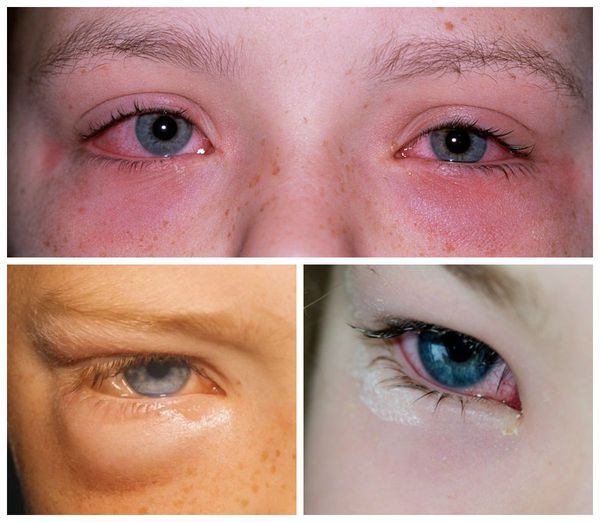
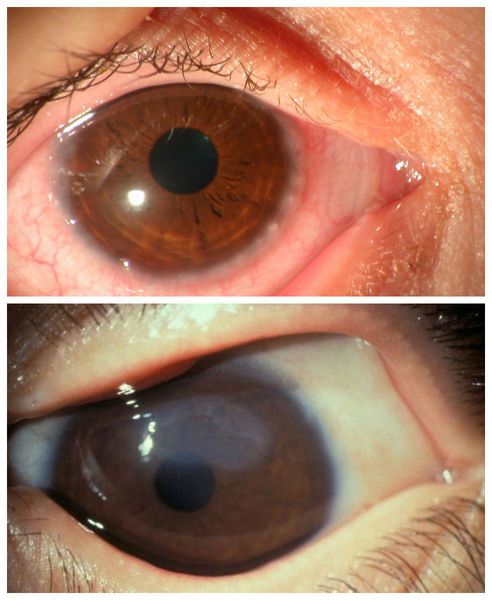
Внешне пациента с аллергическим конъюнктивитом можно заподозрить по наличию отёчной и покрасневшей конъюнктивы глаз, отёчных век, тёмных кругов под глазами, слезотечению. Также они жалуются на зуд и ощущение песка в глазах.
Все вышеописанные симптомы, как правило, возникают симметрично на обоих глазах. Если же эти признаки долгое время наблюдаются только в одном глазу, то нужно обязательно проконсультироваться с офтальмологом: такое течение болезни указывает на неаллергический характер воспаления.
Симптомы аллергического конъюнктивита могут беспокоить пациента круглый год или появляться только в весенне-летний период. Круглогодичные признаки не имеют выраженных периодов обострения (из-за чего болезнь трудно диагностировать) или возникают эпизодически при контакте с аллергеном: во время уборки квартиры, чтении старой книги, общения с животными. Симптомы сезонного аллергического конъюнктивита более выражены. Они беспокоят пациента в одно и то же время на протяжении нескольких лет, усиливаются при выходе на улицу, особенно в сухую ветреную погоду, во время работы на садовом участке, пребывания в загородной зоне, езды на автомобиле с открытыми окнами.
Патогенез аллергического конъюнктивита
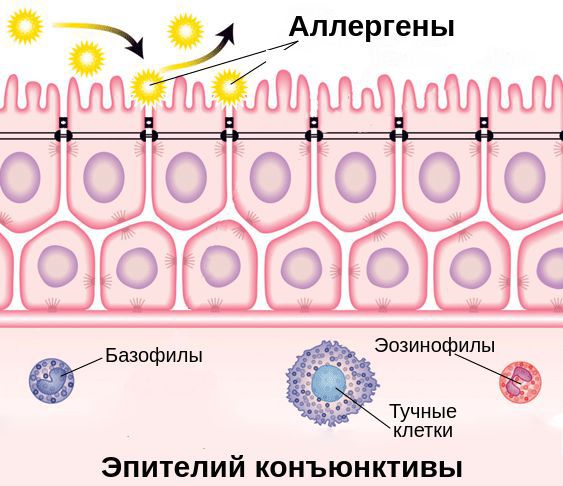
Эпителиальные клетки поверхности глаз являются частью иммунной системы слизистой оболочки глаза. Помимо физического барьера против инфекции они выполняют функцию эффекторных клеток, которые способны отличать чужеродные клетки (микробы, аллергены) от клеток собственного организма, захватывать и переваривать их.
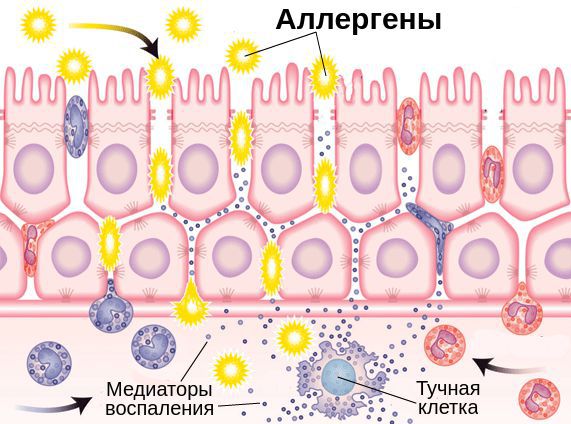
Выделяют две фазы аллергической реакции: раннюю и позднюю. Во время ранней фазы тучные клетки высвобождают медиаторы воспаления (гистамин, триптазу, простагландины и лейкотриены) спустя несколько секунд или минут после контакта аллергена со специфическими IgE. Молекулы этих медиаторов вызывают острые воспалительные симптомы, такие как покраснение, отёк и зуд глаз. Во время поздней фазы другие клетки иммунной системы (эозинофилы, базофилы, Т-клетки, нейтрофилы и макрофаги) проникают и скапливаются в поражённой ткани примерно 6-72 часа после воздействия аллергена. Тучные клетки и вырабатываемые ими молекулы являются мишенями при лечении возникшего воспаления.
Помимо Fc-рецепторов на поверхности клеток иммунной системы есть неактивные Fcy-рецепторы, которые прикреплены к иммунным клеткам с помощью связывающих молекул — лиганд. Эти молекулы являются мощными хемоаттрактантами тучных клеток, т. е. заставляют их передвигаться в сторону очага воспаления.
Также стало известно, что в развитии аллергической болезни глаз участвуют дендритные клетки. Они играют ключевую роль в запуске Th2-клеток, которые отвечают за гуморальный иммунитет — защитные иммунные механизмы, расположенные в плазме крови. Активация Th2-клеток в свою очередь запускает каскад реакций, которые в конечном итоге приводят к кульминации аллергической реакции — отёку век и другим симптомам.
Классификация и стадии развития аллергического конъюнктивита
Как уже упоминалось, существует две формы заболевания:
Отдельно выделяют весенний (атопический) кератоконъюнктивит. Он имеет те же симптомы, что и аллергический конъюнктивит, но помимо конъюнктивы в воспалительный процесс вовлекается ещё и роговица. Характерным отличием такой формы является бледность конъюнктивы и желтовато-белые точки в области края роговицы, которые можно обнаружить при проведении офтальмоскопии.
Течение каждой формы подразделяется на две стадии:
Также выделяют три степени тяжести заболевания:
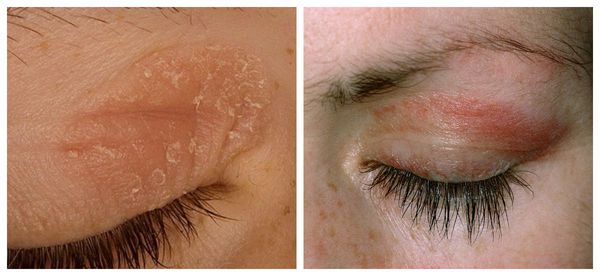
Осложнения аллергического конъюнктивита
Чаще всего осложнения аллергического конъюнктивита возникают из-за того, что пациент не соблюдает режим лечения: накладывает повязку на глаза, носит контактные линзы во время обострения конъюнктивита, долгое время использует глюкокортикоиды (дексаметазон и гидрокортизон). Также появлению осложнений способствует недостаточный контроль тяжёлой формы заболевания.
Распространёнными осложнениями являются:
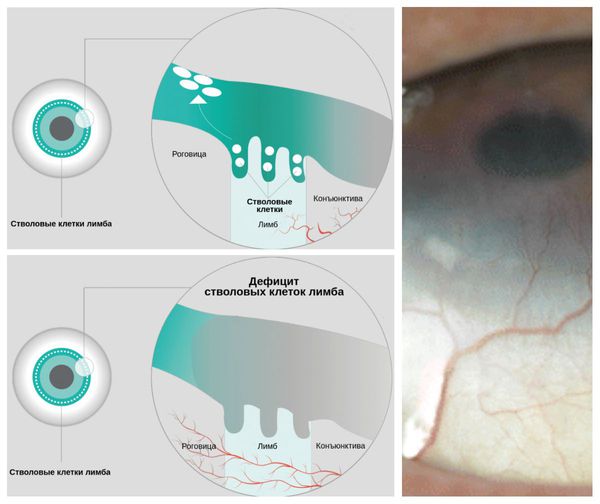
LSCD — это состояние, при котором наблюдается дефицит стволовых клеток в лимбе — месте перехода склеры в роговицу. Вследствие этого дефицита эпителий роговицы теряет способность к обновлению и восстановлению, что в конечном итоге приводит к стойким дефектам эпителия роговицы или его разрушению. Так как лечение аллергического конъюнктивита включает использование глюкокортикостероидов, то у пациентов с LSCD может повыситься внутриглазное давление и развиться катаракта. У некоторых больных эти осложнения могут привести к необратимой потере зрения.
Диагностика аллергического конъюнктивита
Неспецифические исследования — общий анализ крови, определение концентрации общего IgE — не всегда оказываются достоверными. Иногда при аллергическом конъюнктивите можно обнаружить увеличение числа эозинофилов (клеток иммунной системы, участвующих в развитии аллергических реакций) и увеличение концентрации общего IgE сыворотки крови. Но нормальные значения данных показателей не отрицают факт наличия аллергии.
Специфическое аллергологическое обследование включает в себя проведение кожных проб с аллергенами и/или определение аллерген-специфических IgE в сыворотке крови.
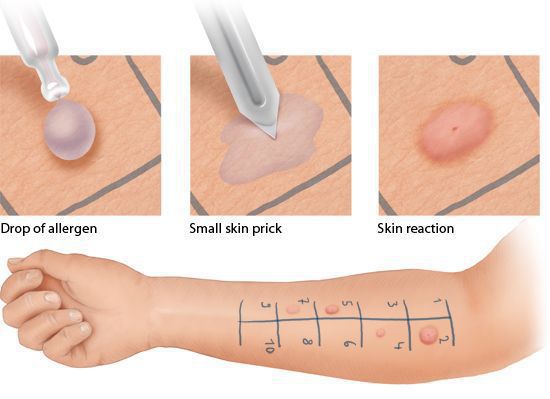
Кожные пробы проводит аллерголог-иммунолог или медсестра, владеющая специальными навыками. На кожу предплечья пациента наносят капли экстрактов аллергенов, затем стерильными скарификаторами повреждают эпидермис (верхний слой кожи) в области каждой капли. Через 15-20 мин врач оценивает результаты проб.
Кожные пробы имеют ряд ограничений и противопоказаний. Их нельзя проводить:
Лечение аллергического конъюнктивита
Лечение аллергического конъюнктивита в большинстве случаев проводится амбулаторно. Госпитализация в стационар может потребоваться при тяжёлом течении болезни или развитии осложнений.
В первую очередь необходимо минимизировать или полностью исключить контакт с причинным аллергеном: часто менять постельное бельё, отказаться от домашнего животного в квартире и др. При обострении аллергического конъюнктивита не следует носить контактные линзы, так как аллергены особенно хорошо оседают на их поверхности. Это может резко усилить симптомы и спровоцировать развитие осложнений.
Людям с сезонным аллергическим конъюнктивитом рекомендуется носить солнцезащитные очки в период цветения. Для удаления аллергена с поверхности глаз можно использовать препараты искусственной слезы.
При лёгких проявлениях конъюнктивита назначают препараты из группы стабилизаторов мембран тучных клеток (например, кромоглициевую кислоту), местные блокаторы Н1-рецепторов (азеластин, дифенгидрамин, олопатадин) или пероральные блокаторы H1-рецепторов (дезлоратадин, левоцетиризин, цетиризин, лоратадин).
Предпочтительно использовать антигистаминные препараты II поколения. От препаратов I поколения они отличаются тем, что:
При умеренных и выраженных симптомах конъюнктивита показана комбинация глазных противоаллергических капель с антигистаминными препаратами II поколения системного действия.
При тяжёлом течении болезни в первые 2-3 суток возможно парентеральное применение клемастина или хлоропирамина (минуя пищеварительный тракт), с последующим приёмом таблеток от аллергии. Возможно местное использование короткого курса глюкокортикоидов в форме капель, мазей или растворов (преднизолон, дексаметазон, гидрокортизон), но исключительно при отсутствии инфекционного компонента воспаления.
Во время аллергического конъюнктивита запрещено накладывать повязку на глаза: это замедляет эвакуацию отделяемого из конъюнктивальной полости и может привести к развитию кератита. При его появлении, а также присоединении вторичной инфекции и снижении зрения необходима консультация врача-офтальмолога.
В случаях вторичного инфицирования показано использование местных комбинированных лекарств с антибиотиком (например, бетаметазон + гентамицин, дексаметазон + гентамицин, дексаметазон + тобрамицин).
У пациентов с аллергическим риноконъюнктивитом эффективным методом устранения глазных симптомов является топические интраназальные стероиды. Это объясняется тем, что механизм развития признаков конъюнктивита предполагает участие назо-окулярного рефлекса, который формируется воспалением слизистой оболочки полости носа.
Прогноз. Профилактика
Прогноз при аллергическом конъюнктивите, как правило, благоприятный. Всё зависит от индивидуальной чувствительности иммунной системы пациента, условий окружающей среды, своевременности диагностики и лечения. Если поздно диагностировать болезнь или провести неадекватное лечение, могут развиться более тяжёлые формы заболевания или осложнения.
Профилактика аллергического конъюнктивита не отличается от профилактики других атопических заболеваний. Первичная профилактика направлена на подавление выработки IgE у детей, входящих в группу риска. Она включает в себя:
Вторичная профилактика не допускает прогрессирование болезни, а также формирования новых видов атопических заболеваний. Она включает в себя своевременное лечение атопического дерматита у детей, что помогает предупредить формирование «атопического марша» — последовательной смены атопических заболеваний (например, переход атопического дерматита в аллергический ринит или риноконъюнктивит с последующим формированием бронхиальной астмы). Для этого требуется минимизировать или исключить контакты чувствительных пациентов с причинным аллергеном.
Третичная профилактика заключается в лечении сформировавшегося аллергического конъюнктивита. Она предполагает: