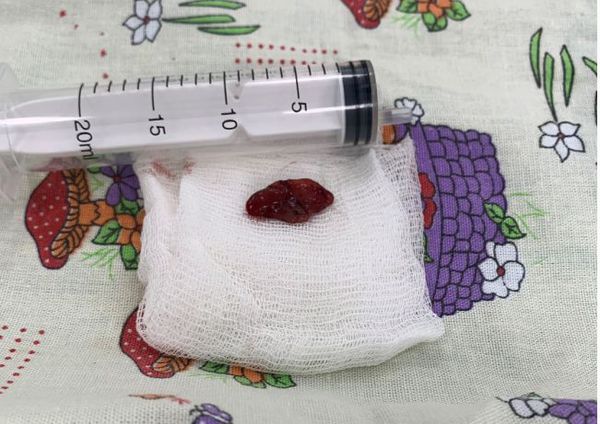
аденома паращитовидных желез код по мкб 10
Гиперпаратиреоз и другие нарушения паращитовидной [околощитовидной] железы (E21)
Гиперплазия паращитовидных желез
Остеодистрофия фиброзная генерализованная [костная болезнь Реклингхаузена]
Исключен: вторичный гиперпаратиреоз почечного происхождения (N25.8)
Исключена: семейная гипокальциурическая гиперкальциемия (E83.5)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Аденома паращитовидных желез
Аденома паращитовидной железы – доброкачественная гормонально-активная опухоль околощитовидной железы, сопровождающаяся избыточной секрецией паратгормона и явлениями гиперпаратиреоза. При аденоме паращитовидной железы развивается гиперкальциемия, которая может проявляться костным (остеопороз, патологические переломы), почечным (нефролитиаз), желудочно-кишечным (язва желудка, панкреатит), сердечно-сосудистым (артериальная гипертония) клиническими синдромами. Диагностика аденомы паращитовидной железы включает лабораторные анализы (определение уровня паратгормона, Са, фосфора, щелочной фосфатазы, суточной экскреции Са), рентгеновское обследование (обзорную урографию, рентгенографию костей, денситометрию), радиоизотопное сканирование, УЗИ, МРТ, КТ паращитовидных желез; селективную ангиографию; биопсию с цитологическим исследованием материала. Лечение заключается в удалении аденомы паращитовидной железы.
МКБ-10
Общие сведения
Аденома паращитовидной железы (паратиреоаденома) – солитарная или множественная опухоль, продуцирующая избыточные количества паратиреоидного гормона, что приводит к повышению содержания кальция в сыворотке крови. В эндокринологии аденома паращитовидной железы в 80-89% случаев служит причиной развития первичного гиперпаратиреоза. Заболевание в 2-3 раза чаще диагностируется у женщин; возраст больных с паратиреоаденомой варьирует от 20 до 50 лет. Опухоль может иметь массу от 25 до 90 г, размер – от 1,5 до 10 см в диаметре. Рак из аденомы паращитовидной железы развивается в 2% случаев.
Причины
Согласно современным представлениям, аденома паращитовидной железы может быть обусловлена мутациями двух типов: мутацией в механизме митотического контроля либо мутацией конечного контроля в процессе секреции паратиреоидного гормона.
Та или иная мутация затрагивает один из генов, кодирующий белки, которые участвуют в транспортировке кальция в паратиреоидные клетки. В результате мутантные клетки-паратироциты приобретают повышенную митотическую и секреторную активность, начинают бесконтрольно делиться, давая начало аденоме паращитовидной железы, автономно продуцирующей паратиреоидный гормон. К развитию аденомы паращитовидной железы предрасполагают травмы и облучение области головы и шеи.
Патанатомия
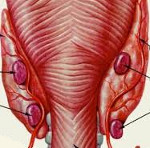
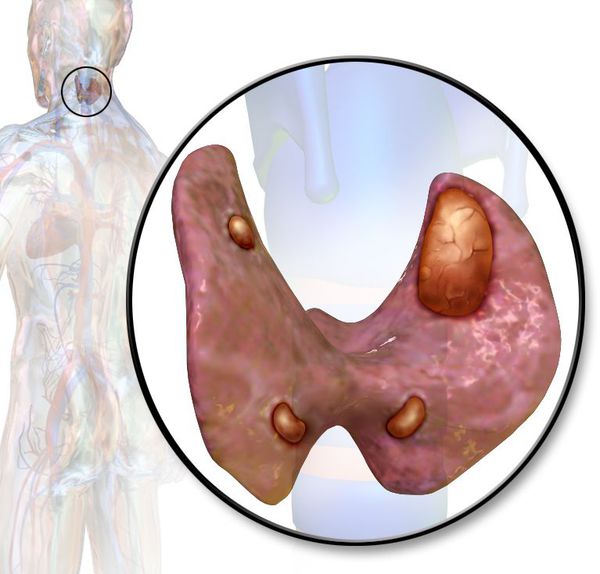
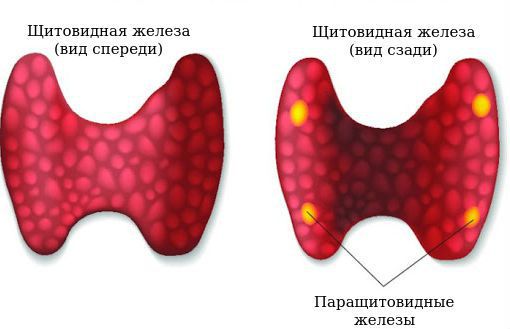
Паращитовидные железы – небольшие эндокринные образования, прилегающие к задней поверхности щитовидной железы. Обычно у человека две пары околощитовидных желез (верхняя и нижняя), однако в ряде случаев могут выявляться добавочные паратиреоидные образования в толще щитовидной железы, средостении, ретроэзофагеальном пространстве, вблизи сосудистого пучка и т. д. Являясь железами внутренней секреции, паращитовидные железы продуцируют паратиреоидный гормон, который наряду с кальцитонином и витамином D принимает участие в регуляции кальциево-фосфорного обмена в организме.
Обычно аденома паращитовидной железы представляет собой опухолевый узел желтовато-коричневого цвета, с мягкой консистенцией и четкими контурами, который часто содержит кисты. В большинстве случаев аденома паращитовидной железы поражает одну из нижней пары желез, реже встречаются паратиреоаденомы двух и более желез, что требует проведения дифференциальной диагностики с диффузной гиперплазией околощитовидных желез.
Классификация
В зависимости от гистоморфологической структуры различают:
Симптомы
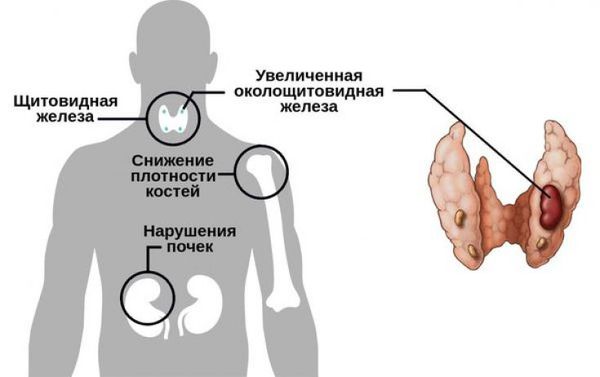
Клинические проявления аденомы паращитовидной железы могут быть вариабельны. Различают почечную, костную, сердечно–сосудистую, желудочно-кишечную формы гиперпаратиреоза, обусловленные аденомой паращитовидной железы.
Типичными общими симптомами служат недомогание, потеря аппетита, похудание, тошнота, рвота, запоры, диффузные боли в костях, артралгии, мышечная слабость, особенно в проксимальных отделах конечностей. Развитие аденомы паращитовидной железы может сопровождаться полидипсией и полиурией, изменениями психики (ухудшением памяти, депрессией, судорогами, коматозным состоянием).
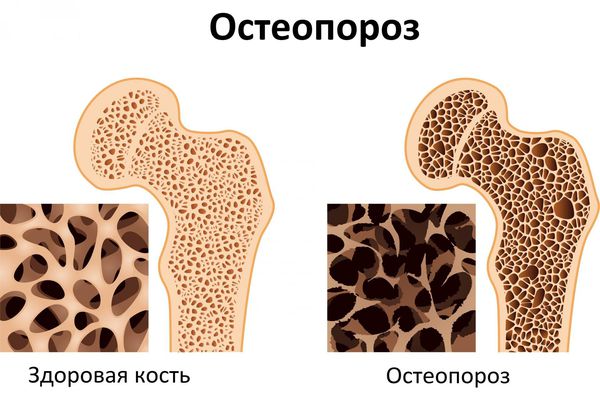
У большинства пациентов при аденоме паращитовидной железы развивается костная форма гиперпаратиреоза. Поражение костной системы проявляется генерализованным фиброзно-кистозным оститом, остеопорозом, патологическими переломами трубчатых костей и тел позвонков, расшатыванием и выпадением зубов. Почечная форма гиперпаратиреоза, ассоциированного с аденомой паращитовидной железы, может протекать в виде мочекаменной болезни или диффузного нефрокальциноза.
При желудочно-кишечной форме первичного гиперпаратиреоза могут отмечаться язвы желудка или двенадцатиперстной кишки с частыми обострениями, холецистит, панкреатит с выраженным болевым синдромом, рвотой и стеатореей. Нарушения со стороны сердечно-сосудистой системы при аденоме паращитовидной железы обычно выражаются артериальной гипертонией, кальцификацией клапанов сердца и коронарных артерий.
Вследствие гиперкальциемии у пациентов с аденомой паращитовидной железы может отмечаться поражение суставов (хондрокальциноз), отложение солей кальция в роговицу глаза (ободковый кератит), сухость и зуд кожи, кальцификация ушных раковин. Избыточное отложение кальция в сердечную мышцу может вызывать острый инфаркт миокарда; при некрозе почечных канальцев развивается картина острой почечной недостаточности.
При уровне кальция в крови выше 3,5 ммольл/л может развиваться гиперкальциемический криз. В этом случае отмечаются неукротимая рвота, боли в эпигастрии, олигурия и анурия, спутанность сознания, сердечно-сосудистая недостаточность, тяжелые желудочно-кишечные кровотечения, внутрисосудистые тромбозы.
Диагностика
Обследование пациентов с первичным гиперпаратиреозом, развившимся на фоне аденомы паращитовидной железы, требует участия эндокринолога, гастроэнтеролога, кардиолога, нефролога, невролога. Типичными биохимическими маркерами аденомы паращитовидной железы служат гиперкальциемия, гипофосфатемия, повышение активность щелочной фосфатазы.
У 2/3 пациентов выявляется повышение экскреции фосфора, кальция, гидроксипролина с мочой. В обязательном порядке исследуется уровень паратиреоидного гормона, остеокальцинина, маркеров резорбции костной ткани в периферической крови; в ряде случаев прибегают к селективной катетеризации вен и определению содержания паратгормона в оттекающей от железы крови.
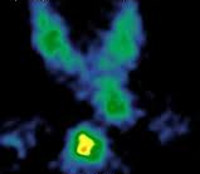
С целью уточнения природы гиперпаратиреоза и визуализации аденомы выполняется УЗИ щитовидной и паращитовидных желез, термография, сцинтиграфия, артериография, КТ, МРТ. Тонкоигольная биопсия с цитологическим исследованием пунктата позволяет подтвердить диагноз и определить форму аденомы паращитовидной железы.
Для оценки тяжести поражения костной системы проводится рентгенография костей стоп, кистей, голени, черепа, денситометрия. Типично выявление признаков диффузной деминерализации костной ткани или фиброзно-кистозного остита. При обзорной урографии, УЗИ почек и мочевого пузыря обнаруживаются одиночные или множественные камни. Состояние органов пищеварения оценивается с помощью УЗИ брюшной полости (желчного пузыря, поджелудочной железы), ЭГДС. При сердечно-сосудистой симптоматике показано выполнение ЭКГ, ЭхоКГ, суточного мониторирования ЭКГ и АД.
Костную форму гиперпаратиреоза при аденоме паращитовидной железы следует отличать от фиброзной дисплазии, несовершенного остеогенеза, болезни Педжета, старческого остеопороза, миеломной болезни, акромегалии, саркоидоза, гипертиреоза.
Лечение аденомы паращитовидной железы
Показано хирургическое лечение, однако на дооперационном этапе необходимо проведение консервативной терапии, направленной на борьбу с гиперкальциемией. Пациента переводят на диету, ограничивающую прием кальцийсодержащих продуктов. Назначаются внутривенные инфузии изотонического раствора хлорида натрия, бифосфонатов, форсированный диурез. При развитии гиперкальциемического криза необходимо введение раствора глюкозы, бикарбоната натрия, сердечных гликозидов кортикостероидов.
После соответствующей предоперационной подготовки производится удаление аденомы паращитовидной железы открытым способом, мини-доступом или видеоэндоскопическим методом. В процессе операции на паращитовидных железах важно осмотреть все железы, осуществлять постоянный контроль за уровнем кальция в крови, сердечной деятельностью, состоянием возвратных нервов и сохранностью голоса у пациента. При множественных аденомах или тотальной гиперплазии паращитовидных желез показано их субтотальное удаление либо тотальное удаление с аутотрансплантацией паратиреоидной ткани.
Прогноз
В послеоперационном периоде проводится постоянный мониторинг ЭКГ, контроль содержания кальция в крови. Обычно после удаления аденомы паращитовидной железы уровень кальция в крови нормализуется в течение 2-х суток. В некоторых случаях возможно развитие транзиторной гипокальциемии, требующей проведения соответствующего лечения.
Для восстановления костной ткани назначают витамин D3, лечебную гимнастику, массаж позвоночника и конечностей, эстрогены (женщинам в период менопаузы). При тяжелых поражениях внутренних органов прогноз может быть неблагоприятным.
Что такое аденома паращитовидной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лукьянова Сергея Анатольевича, хирурга-эндокринолога со стажем в 16 лет.
Определение болезни. Причины заболевания
Аденома паращитовидной железы — это доброкачественная опухоль паращитовидной железы.
Паращитовидные, или околощитовидные, железы — это четыре очень маленькие желёзки, расположенные рядом (около) или в задней части щитовидной железы, поэтому их и назвали «околощитовидными». Они вырабатывают паратиреоидный гормон (ПТГ), который помогает регулировать уровень кальция и фосфора в крови.
Не стоит путать околощитовидные железы и щитовидную железу. Хотя они и располагаются рядом на шее и имеют похожие названия, функции у них совершенно разные (это как желудок и поджелудочная железа или почки и надпочечники).
Аденома паращитовидной железы заставляет поражённую железу выделять больше паратгормона, чем в нормальном состоянии. Это нарушает баланс кальция и фосфора, в результате развивается гиперкальцемия и гипофосфатемия (повышение кальция и снижение фосфора в крови).
Симптомы аденомы паращитовидной железы
Избыток кальция оседает в почках, что может привести к камнеобразованию в этих органах. Человек при этом может испытывать:
В дополнение к этим симптомам могут быть более общие, или неспецифические, признаки:
Патогенез аденомы паращитовидной железы
Причины и механизм развития аденомы паращитовидной железы очень сложны и до конца не изучены. Выявлены два гена, участвующих в развитии этих опухолей.
Первый — это ген циклина D1/PRAD1, который является ключевым регулятором клеточного цикла. Избыточная экспрессия циклина D1 была вовлечена в патогенез 20-40 % спорадических (единичных, несемейных) аденом паращитовидных желёз. То, что такая сверхэкспрессия циклина D1 действительно является стимулом к чрезмерной пролиферации (размножению) клеток паращитовидной железы, было экспериментально подтверждено разработкой трансгенной модели мыши с паращитовидной направленной сверхэкспрессией циклина D1. У таких мышей развивается гиперплазия паращитовидной железы (увеличение органа и его функций) и биохимический гиперпаратиреоз. Эти мыши представляют собой животную модель гиперпаратиреоза человека, в которой могут быть дополнительно исследованы аспекты туморогенеза (опухолевого перерождения клеток), контроля секреторной функции паращитовидной железы и патофизиологии хронического гиперпаратиреоидного состояния.
Второй ген — это супрессор опухоли MEN1. Примерно в 15-20 % спорадических аденом паращитовидной железы были обнаружены изменения, включающие мутацию или делецию (потерю части гена) обоих копий гена MEN1. Такие потери на 11q хромосоме встречаются примерно в два раза чаще аденом. Это увеличивает вероятность того, что дополнительный ген опухолевого супрессора на 11q хромосоме может быть функциональной мишенью многих из этих приобретённых делеций. Мышиная модель дефицита MEN1 вызывает фенотип, который включает в себя паращитовидную гиперцеллюлярность (увеличение числа клеток), хотя и не сопровождается биохимическим гиперпаратиреозом. Дополнительные мышиные модели, в которых дефицит менина (продукт гена MEN1) нацелен на паращитовидные железы, вероятно, дадут дополнительные важные сведения.
Рост опухоли паращитовидной железы приводит к увеличению общей массы гормонопродуцирующих клеток и, как следствие, к увеличению выработки паратгормона.
Классификация и стадии развития аденомы паращитовидной железы
Классификация Всемирной организации здравоохранения (ВОЗ) опухолей паращитовидных желёз (WHO classification of tumours of the parathyroid glands) [4] :
Морфологические коды взяты из Международной классификации болезней для онкологии (ICD-O, 898A). Кодировка подтипов:
Стадии развития заболевания определяются только для карциномы паращитовидной железы [5] :
Т — первичная опухоль:
N — метастазы в регионарных лимфатических узлах:
М — отдалённые метастазы:
Осложнения аденомы паращитовидной железы
Осложнения чаще всего связаны не с самой опухолью, так как даже самая крупная аденома редко достигает размера более 3 см, а с поздней диагностикой и, как следствие, длительно существующим гиперпаратиреозом. При избытке паратгормона усиливается выведение кальция из костной ткани. В костях его остаётся слишком мало, а в кровотоке становится чрезмерно много.
Общие осложнения включают в себя:
Диагностика аденомы паращитовидной железы
Если у пациента по результатам анализов выявлен высокий уровень кальция и паратгормона в крови, в 95 % случаев это указывает на наличие аденомы околощитовидной железы. Основным методом её лечения является хирургический. Но прежде, чем удалить аденому, её нужно обнаружить. Паращитовидные железы очень маленькие, и сделать это бывает крайне сложно. Раньше, когда не было методов дооперационной визуализации опухолей, основным методом поиска паращитовидных желёз была интраоперационная ревизия. Хирург «вслепую» пытался найти аденому в том месте, где она встречается чаще всего (в анатомических паратрахеальных областях позади щитовидной железы). Иногда при таком подходе аденому так и не удавалось обнаружить. Этот метод и сейчас используется в диагностике аденом паращитовидных желёз, но только в качестве дополнения к другим методам.
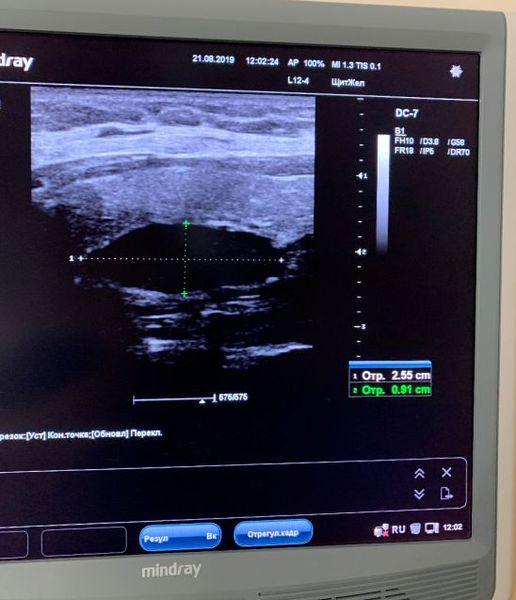
1. Ультразвуковое исследование
2. Компьютерная томография
Не всегда по УЗИ можно точно определить месторасположение аденомы паращитовидной железы, так как бывает атипичное и скрытое расположение. В этом случае применяют компьютерную томографию (КТ), в том числе наиболее современный её вид — м ультиспиральную компьютерную томографию (МСКТ).
У МСКТ чувствительность и специфичность выше 90 %, что при параллельных сравнениях превосходит как ультразвуковые исследования, так и МРТ, особенно при попытке диагностировать точное место заболевания для минимально инвазивной операции.
Другой радиопрепарат — технеций 99mTc sestamibi — поглощается как тканью щитовидной железы, так и аномальной паращитовидной тканью. Метод двойного фазового контрастирования основан на дифференциальном вымывании 99mTc sestamibi из ткани щитовидной железы по сравнению с аномальной паращитовидной тканью. Скорость вымывания из аномальных паращитовидных тканей значительно ниже, чем у нормальной ткани щитовидной железы. Для лучшей визуализации метод может быть дополнен однофотонной эмиссионной компьютерной томографией.
Хирург сам принимает решение, какие методы диагностики ему применять. Возможно, будет достаточно только УЗИ, в сложных случаях обычно используют все методы вместе.
Лечение аденомы паращитовидной железы
Хирургическое вмешательство является наиболее распространённым методом лечения аденомы паращитовидной железы даже для людей, которые не чувствуют каких-либо симптомов. Паратиреоидэктомия (удаление аденомы паращитовидной железы) может помочь пациентам чувствовать себя лучше и тем самым повысить качество жизни. Что ещё более важно, паратиреоидэктомия может предотвратить остеопороз и камни в почках.
Операция проводится под общим наркозом. В передней части шеи делается небольшой разрез, обычно проверяются все четыре околощитовидные железы, их обнаружение обеспечивает самый высокий процент излечения в долгосрочной перспективе.
При выявлении одной или двух аномальных паращитовидных желёз их удаляют, оставшиеся нормальные железы могут поддерживать нормальный уровень кальция. Если все четыре паращитовидные железы аномальны, то оставляют только половину одной железы, остальные три с половиной удаляют. Часть околощитовидных тканей нужно оставить для поддержания нормального уровня кальция. Если удалить все поражённые железы, то уровень паратиреоидного гормона упадёт более чем на 50 %.
Удалённые паращитовидные железы отправляются на гистологическое исследование, где врач-морфолог проверяет, что это действительно была аденома паращитовидной железы.
Любое хирургическое вмешательство сопряжено с риском, эта операция не исключение. При паращитовидной хирургии некоторые пациенты испытывают кратковременный или постоянный низкий уровень кальция в крови. Недостаток кальция может проявляться в виде онемения, мышечных судорог, покалывания в пальцах и вокруг рта. Также возможны гематомы, изменение голоса, кровотечение, нагноение раны.
Многих пациентов интересует, можно ли удалить аденому паращитовидной железы без разреза на шее. Опытный хирург при наличии соответствующего эндоскопического оборудования в клинике может сделать операцию через небольшой разрез длинной 2-4 см. Также можно выполнить небольшие проколы в подмышечной области, в области ореолы или с внутренней стороны нижней губы, и через эти проколы удалить аденому. Разрез на шее при такой операции не нужен, а значит не будет и рубца. После такой операции пациент обычно уже на следующий день выписывается домой.
Прогноз. Профилактика
Если же начальный период заболевания пропущен и развились такие грозные осложнения, как остеопороз и мочекаменная болезнь, то после удаления аденомы пройдёт не менее шести месяцев, пока организм начнёт восстанавливаться.
Заболевание обусловлено генетическими особенностями, поэтому профилактики как таковой не существует. Если у близких родственников было это заболевание, то необходимо хотя бы раз в два года проверять у себя уровень кальция и паратгормона в крови.
Паращитовидной (околощитовидной) железы
Рубрика МКБ-10: D35.1
Микроскопически в большинстве случаев аденомы ОЩЖ представлены тесно «упакованными» главными клетками, находящимися на разных стадиях секреторного цикла. Клетки обычно сгруппированы в тяжи, гнезда и железистопо-добные структуры, которые сочетаются между собой в разных соотношениях.
Как и в других доброкачественных эндокринных опухолях, в клетках аденом ОЩЖ встречаются крупные гиперхромные ядра, достигающие в диаметре 50 мкм. Клетки с такими ядрами диффузно рассеяны по всей аденоме или формируют небольшие скопления. Обнаружение гиперхромных ядер в отсутствие других признаков не подтверждает малигнизацию аденомы.
Наличие ободка неизмененной ткани считают важным диагностическим признаком аденом, но в крупных аденомах этот ободок часто атрофируется. Ободок железистой ткани бывает отделен от аденомы тонкой соединительнотканной капсулой, в некоторых случаях эта капсула практически неразличима или отсутствует. В аденомах ОЩЖ часто встречаются кистозные образования, содержащие ШИК-положительный материал, похожий на коллоид щитовидной железы, но дающий отрицательную ИГХ реакцию на тиреоглобулин. Аденомы достаточно часто содержат фолликулоподобные и железистые структуры и даже полностью состоят из этих структур. Эозинофильный материал в просвете таких образований может становиться слоистым и обызвествляться, напоминая псаммомные тельца, а окраска конго красным иногда выявляет в подобных образованиях амилоид. В просвете фолликулов также может содержаться клеточный детрит. Папиллярные структуры в аденомах ОЩЖ встречаются гораздо реже. В аденомах обнаруживают митозы, но их частота невелика, не более 1 митоза на 10 репрезентативных полей зрения (РПЗ) с большим увеличением. Аденомы и гиперплазия ОЩЖ сопровождаются гиперпродукцией паратиреоидного гормона и часто становятся причиной ПГПТ.
Паратиреоидные микроаденомы порой неотличимы от фокальной гиперплазии ОЩЖ, тем более что они обычно лишены капсулы. При этом другие ОЩЖ, удаленные у пациента с микроаденомой, обычно нормальные. После удаления микроаденомы концентрация кальция в плазме нормализуется.
Основные диагностические критерии онкоцитарной аденомы: не менее 90% онкоцитарных клеток в составе опухоли, неизмененная вторая ОЩЖ, снижение концентрации кальция после операции.
Принято считать, что аденомы ОЩЖ не содержат стромального жира, но это утверждение не всегда справедливо. Вкрапления стромального жира бывают диф-фузно распространены в ткани аденомы или образуют небольшие скопления.
Двойные аденомы ОЩЖ редки. Диагноз двойной аденомы правомерен, если увеличены две железы, гистологические признаки типичны для аденом, другие две ОЩЖ не изменены, отсутствует семейный анамнез гиперпаратиреоза, а после хирургического удаления увеличенных желез наступило стойкое излечение.
Публикации в СМИ
Гиперпаратиреоз
По поводу лечения данного заболевания Вы можете обратиться в Хирургическое отделение №2 Клиники факультетской хирургии им. Н.Н. Бурденко
Гиперпаратиреоз — заболевание эндокринной системы, обусловленное избыточной секрецией ПТГ и характеризующееся выраженным нарушением обмена кальция и фосфора. Различают первичный, вторичный и третичный гиперпаратиреоз • Первичный. Гиперфункция паращитовидных желёз вследствие их гиперплазии или новообразования. Две трети случаев первичного гиперпаратиреоза возникают у женщин в постменопаузе • Вторичный развивается компенсаторно и обычно обнаруживается при ХПН в условиях недостаточности витамина D и длительной гиперфосфатемии или синдроме мальабсорбции в условиях хронической гипокальциемии • Третичный обусловлен развивающейся аденомой паращитовидных желёз на фоне длительно существующего вторичного гиперпаратиреоза • Псевдогиперпаратиреоз (эктопированный гиперпаратиреоз) наблюдают при злокачественных опухолях различной локализации (бронхогенный рак, рак молочной железы и др.); связан со способностью некоторых злокачественных опухолей секретировать ПТГ.
Статистические данные. 1 случай на 1000 населения (первичный гиперпаратиреоз). Преобладающий возраст: 20–50 лет. Преобладающий пол — женский (2,5:1).
Генетические аспекты • Семейный первичный гиперпаратиреоидизм с множественными оссифицирующими фибромами челюсти (*145001, Â ) • Семейный первичный гиперпаратиреоидизм (*145000, Â ) вследствие гиперплазии главных клеток паращитовидных желёз • Врождённый первичный гиперпаратиреоз с гиперкальциурией (239199, r ). Клинически: нефрокальциноз, почечный канальцевый ацидоз, задержка развития, тошнота. Лабораторно: повышенный уровень ПТГ, гиперкальциемия, гиперкальциурия • Врождённый семейный гиперпаратиреоз (#239200, r или Â ) — заболевание вызвано гомозиготностью по мутантному гену кальциевого рецептора паращитовидных желёз, который в гетерозиготном состоянии вызывает семейную гипокальциурическую гиперкальциемию (145980). Клинически: врождённый первичный гиперпаратиреоз, задержка развития, сниженный аппетит, запоры, жажда, гепатомегалия, спленомегалия, полиурия, почечный кальциноз, артериальная гипотензия, множественные переломы, аномалии метафизов, остеопороз, узкая грудь, одышка, анемия. Лабораторно: гиперкальциемия, гипофосфатемия, гиперкальциурия, гиперфосфатурия, аминоацидурия, повышенный уровень паратгормона в сыворотке крови, гиперплазия клеток паращитовидных желёз.
Факторы риска • Возраст старше 50 лет • Женский пол • Ионизирующее излучение.
Этиология и патогенез • Первичный гиперпаратиреоз •• Одиночная аденома паращитовидной железы — 80–90% случаев заболевания; гиперплазия всех четырёх желёз вызывает 10–20% случаев первичного гиперпаратиреоза. Рак паращитовидной железы возникает редко •• ПТГ повышает уровень кальция в крови вследствие стимуляции образования витамина D и превращения его в кальцитриол (важен для всасывания кальция в ЖКТ), увеличения реабсорбции кальция почечными канальцами, снижения реабсорбции фосфата почечными канальцами и мобилизации кальция из костей •• Повышенный уровень циркулирующих ионов кальция ингибирует синтез ПТГ. Считают, что аденома паращитовидной железы способна функционировать автономно, вырабатывая несмотря на высокий уровень кальция сыворотки избыточное количество ПТГ и приводя к первичному гиперпаратиреозу • Вторичный гиперпаратиреоз •• Наиболее часто наблюдают при ХПН с развитием адаптационной гиперплазии и гиперфункции паращитовидных желёз вследствие длительной гипокальциемии. Другие причины: рахит, синдром Фанкони, синдром мальабсорбции •• Нарушение продукции кальцитриола в почках вследствие недостаточности витамина D приводит к нарушению всасывания кальция в ЖКТ и гипокальциемии •• Повреждение почечной паренхимы приводит к гиперфосфатемии •• Резистентность костной и почечной тканей к ПТГ.
Клиническая картина зависит от концентрации кальция в сыворотке крови. Заболевание обычно проявляется в виде лёгкой бессимптомной гиперкальциемии, хотя иногда наблюдают больных с классическими признаками далеко зашедшего поражения почек и костей. При содержании кальция, превышающем 11–12 мг%, появляются неврологические и желудочно-кишечные симптомы. При содержании 14–20 мг% развивается гиперпаратиреоидный гиперкальциемический криз, проявляющийся неукротимой рвотой, жаждой, болями в мышцах и суставах, симптомами острого живота, повышением температуры тела до 40 °C и нарушением сознания. Летальность — 50–60%. Проявления собственно гиперпаратиреоза: • Почечные •• Гиперкальциурия и камни мочевых путей •• Хроническая гиперкальциемия приводит к отложению солей кальция в паренхиме почек (нефрокальциноз), возникает почечная недостаточность •• Полиурия и жажда вследствие гиперкальциурии с повреждением эпителия почечных канальцев и снижением чувствительности рецепторов почечных канальцев к АДГ • Скелетные. Избыток ПТГ повышает резорбцию кости остеокластами и приводит к нарушению метаболизма костей (паратиреоидная остеодистрофия, или болезнь фон Реклингхаузена) • Желудочно-кишечные •• Анорексия •• Похудание •• Запоры •• Тошнота •• Рвота •• Боли в животе •• Часто наблюдают язвенную болезнь и панкреатит • Неврологические и психические •• Эмоциональная лабильность •• Нарушения интеллекта •• Быстрая утомляемость •• Мышечная слабость • Сердечно-сосудистые •• Артериальная гипертензия •• Укорочение интервала Q–T • Суставные и околосуставные •• Артралгия •• Подагра •• Псевдоподагра • Офтальмологические •• Кератопатия •• Конъюнктивит вследствие отложения кальция в конъюнктиве • Кожные — зуд.
Сопутствующая патология. Аденоматоз полиэндокринный семейный.
Возрастные особенности. У пожилых более вероятно наличие вторичного гиперпаратиреоза.
Дифференциальная диагностика • Опухоли (см. Гиперкальциемия при злокачественных опухолях) • Cаркоидоз вызывает гиперкальциемию вследствие выработки гранулематозной тканью кальцитриола. При отсутствии повышенного содержания ПТГ и признаков саркоидоза рекомендуют терапию ex juvantibus. В большинстве случаев саркоидоза наблюдают снижение уровня сывороточного кальция в течение 1 нед после назначения ГК (например, 40 мг преднизолона ежедневно), но при первичном гиперпаратиреозе этого не отмечают • Семейная гипокальциурическая гиперкальциемия (*145980, 3q21–q24, мутация генов HHC1, FHH, Â ). Гиперкальциемия лёгкой или умеренной степени, осложнения (мочевые камни и почечная недостаточность) наблюдают редко •• Уровень ПТГ в норме или слегка повышен, возможна гиперплазия паращитовидных желёз, но субтотальная паратиреоидэктомия не приводит к уменьшению гиперкальциемии •• Ключ к диагностике — семейный характер заболевания и низкая экскреция кальция с мочой •• Из-за неэффективности оперативного вмешательства данное состояние следует исключить у больных с первичным гиперпаратиреозом • Гипервитаминоз D • Молочно-щелочной синдром обусловлен потреблением больших количеств кальция и всасывающихся щёлочей; характеризуется гиперкальциемией, системным алкалозом и поражением почек вследствие нефрокальциноза. Риск возникновения этого синдрома повышается при ежедневном употреблении более 5 г карбоната кальция (или 2 г в пересчёте на кальций), что в 2 раза превышает дозу, рекомендуемую для предупреждения или лечения остеопороза • Другие причины гиперкальциемии •• Гипертиреоз вызывает гиперкальциемию вследствие усиления метаболизма костной ткани •• Тиазидные диуретики уменьшают экскрецию кальция с мочой, но редко вызывают гиперкальциемию; больным гиперпаратиреозом их не назначают •• Длительная иммобилизация может привести к гиперкальциемии вследствие резорбции кости. Проблема особенно часто возникает у детей, прикованных к постели в течение длительного времени (например, в случае наложения корсета при лечении множественных переломов) •• Деформирующий остеит •• Выздоровление после ОПН, обусловленной некрозом скелетных мышц, часто сопровождается гиперкальциемией. В течение первых 2–3 дней после повреждения мышц из-за разрушения миоцитов происходит местное отложение кальция и фосфатов. При нормализации функции почек кальций и фосфаты выходят из участков повреждения мышц и поступают в кровеносное русло, вызывая гиперкальциемию. Это нарушение обычно возникает спустя 2–3 нед после острого повреждения мышц.
Влияние ЛС. Препараты лития, тиазидные диуретики или эргокальциферол могут повышать содержание сывороточного кальция.
Специальные исследования • УЗИ, КТ, МРТ и изотопное сканирование — неинвазивные методы, выявляющие аденомы паращитовидных желёз в 60–80% случаев • Селективная венозная катетеризация — производят забор образцов крови из вен, дренирующих различные области шеи и средостения. Значительное повышение концентрации ПТГ позволяет определить локализацию аденомы. Процедуру проводят больным перед повторной операцией после безуспешной ревизии области шеи.
ЛЕЧЕНИЕ
Тактика ведения. У больных старше 50 лет без клинических симптомов и с уровнем кальция сыворотки не выше 11,4–12 мг% заболевание часто не прогрессирует в течение 10 лет и более. Больные находятся под наблюдением, оперативное лечение рекомендуют при повышении уровня кальция, развитии у больного поражения почек, скелета или других проявлений, характерных для тяжёлого течения заболевания.
Хирургическое лечение — единственно радикальный и эффективный способ.
• Предоперационная подготовка •• Эргокальциферол за 2–3 дня до операции •• При обезвоживании организма — интенсивная регидратация •• Санация мочевых путей • Анестезия — общее обезболивание • Интраоперационная тактика •• В большинстве случаев обнаруживают одиночную аденому, подлежащую удалению •• Удаляют три железы и часть четвёртой •• Удаляют всю ткань паращитовидных желёз с пересадкой части ткани в мышцы предплечья •• Примерно в 10% случаев при первичных ревизиях области шеи не удаётся выявить изменённую ткань паращитовидной железы
• Послеоперационный период •• Обычно протекает сравнительно легко •• Больные выздоравливают в течение нескольких недель.
• Послеоперационные осложнения •• Повреждение возвратного нерва •• Тетания •• ОПН •• Острый панкреатит •• Транзиторная гипокальциемия •• Синдром «голодных костей».
Консервативное лечение показано при наличии противопоказаний к хирургическому лечению, отказе больного от операции или её безуспешности • Повышенное потребление жидкости и физическая активность способствуют снижению уровня кальция в сыворотке крови • Фосфаты в дозах 1–2 г в день перорально. Основное осложнение — внекостная кальцификация (возникает очень редко) • Эстрогены (заместительная терапия в постменопаузальном периоде) снижают умеренно повышенные уровни сывороточного кальция за счёт уменьшения резорбции костей.
Неотложная терапия гиперпаратиреоидного гиперкальциемического криза.
• Форсированный диурез (до 4 л 0,9% р-ра натрия хлорида в/в в сочетании введением фуросемида в/в).
• Бифосфонаты (памидроновая и этидроновая кислоты) вызывают снижение уровня кальция сыворотки крови в течение 1–7 дней •• Памидроновая кислота 60–90 мг в/в 1 р/сут; при необходимости введение повторяют через 7 дней •• Этидроновая кислота 7,5 мг/кг в/в в течение 4 ч 1 р/сут в течение 3–7 дней.
• Нитрат галлия 200 мг/м 2 /сут в виде длительной инфузии в течение 5 дней. Применение ограничивает потенциальная нефротоксичность.
• Кальцитонин 4 ЕД/кг в/м или п/к каждые 12 ч (действует быстрее, более кратковременно, слабее, чем пликамицин, нитрат галлия и памидроновая кислота, однако менее токсичен).
• ГК не влияют на уровень кальция сыворотки больных с гиперпаратиреозом.
Течение и прогноз • Прогноз исключительно благоприятный при первичном гиперпаратиреозе после проведения хирургического лечения • Прогноз не очень благоприятный при вторичном и третичном гиперпаратиреозе (определяется функциональным состоянием почек).
МКБ-10 • E21 Гиперпаратиреоз и другие нарушения паращитовидной [околощитовидной] железы
Код вставки на сайт
Гиперпаратиреоз
По поводу лечения данного заболевания Вы можете обратиться в Хирургическое отделение №2 Клиники факультетской хирургии им. Н.Н. Бурденко
Гиперпаратиреоз — заболевание эндокринной системы, обусловленное избыточной секрецией ПТГ и характеризующееся выраженным нарушением обмена кальция и фосфора. Различают первичный, вторичный и третичный гиперпаратиреоз • Первичный. Гиперфункция паращитовидных желёз вследствие их гиперплазии или новообразования. Две трети случаев первичного гиперпаратиреоза возникают у женщин в постменопаузе • Вторичный развивается компенсаторно и обычно обнаруживается при ХПН в условиях недостаточности витамина D и длительной гиперфосфатемии или синдроме мальабсорбции в условиях хронической гипокальциемии • Третичный обусловлен развивающейся аденомой паращитовидных желёз на фоне длительно существующего вторичного гиперпаратиреоза • Псевдогиперпаратиреоз (эктопированный гиперпаратиреоз) наблюдают при злокачественных опухолях различной локализации (бронхогенный рак, рак молочной железы и др.); связан со способностью некоторых злокачественных опухолей секретировать ПТГ.
Статистические данные. 1 случай на 1000 населения (первичный гиперпаратиреоз). Преобладающий возраст: 20–50 лет. Преобладающий пол — женский (2,5:1).
Генетические аспекты • Семейный первичный гиперпаратиреоидизм с множественными оссифицирующими фибромами челюсти (*145001, Â ) • Семейный первичный гиперпаратиреоидизм (*145000, Â ) вследствие гиперплазии главных клеток паращитовидных желёз • Врождённый первичный гиперпаратиреоз с гиперкальциурией (239199, r ). Клинически: нефрокальциноз, почечный канальцевый ацидоз, задержка развития, тошнота. Лабораторно: повышенный уровень ПТГ, гиперкальциемия, гиперкальциурия • Врождённый семейный гиперпаратиреоз (#239200, r или Â ) — заболевание вызвано гомозиготностью по мутантному гену кальциевого рецептора паращитовидных желёз, который в гетерозиготном состоянии вызывает семейную гипокальциурическую гиперкальциемию (145980). Клинически: врождённый первичный гиперпаратиреоз, задержка развития, сниженный аппетит, запоры, жажда, гепатомегалия, спленомегалия, полиурия, почечный кальциноз, артериальная гипотензия, множественные переломы, аномалии метафизов, остеопороз, узкая грудь, одышка, анемия. Лабораторно: гиперкальциемия, гипофосфатемия, гиперкальциурия, гиперфосфатурия, аминоацидурия, повышенный уровень паратгормона в сыворотке крови, гиперплазия клеток паращитовидных желёз.
Факторы риска • Возраст старше 50 лет • Женский пол • Ионизирующее излучение.
Этиология и патогенез • Первичный гиперпаратиреоз •• Одиночная аденома паращитовидной железы — 80–90% случаев заболевания; гиперплазия всех четырёх желёз вызывает 10–20% случаев первичного гиперпаратиреоза. Рак паращитовидной железы возникает редко •• ПТГ повышает уровень кальция в крови вследствие стимуляции образования витамина D и превращения его в кальцитриол (важен для всасывания кальция в ЖКТ), увеличения реабсорбции кальция почечными канальцами, снижения реабсорбции фосфата почечными канальцами и мобилизации кальция из костей •• Повышенный уровень циркулирующих ионов кальция ингибирует синтез ПТГ. Считают, что аденома паращитовидной железы способна функционировать автономно, вырабатывая несмотря на высокий уровень кальция сыворотки избыточное количество ПТГ и приводя к первичному гиперпаратиреозу • Вторичный гиперпаратиреоз •• Наиболее часто наблюдают при ХПН с развитием адаптационной гиперплазии и гиперфункции паращитовидных желёз вследствие длительной гипокальциемии. Другие причины: рахит, синдром Фанкони, синдром мальабсорбции •• Нарушение продукции кальцитриола в почках вследствие недостаточности витамина D приводит к нарушению всасывания кальция в ЖКТ и гипокальциемии •• Повреждение почечной паренхимы приводит к гиперфосфатемии •• Резистентность костной и почечной тканей к ПТГ.
Клиническая картина зависит от концентрации кальция в сыворотке крови. Заболевание обычно проявляется в виде лёгкой бессимптомной гиперкальциемии, хотя иногда наблюдают больных с классическими признаками далеко зашедшего поражения почек и костей. При содержании кальция, превышающем 11–12 мг%, появляются неврологические и желудочно-кишечные симптомы. При содержании 14–20 мг% развивается гиперпаратиреоидный гиперкальциемический криз, проявляющийся неукротимой рвотой, жаждой, болями в мышцах и суставах, симптомами острого живота, повышением температуры тела до 40 °C и нарушением сознания. Летальность — 50–60%. Проявления собственно гиперпаратиреоза: • Почечные •• Гиперкальциурия и камни мочевых путей •• Хроническая гиперкальциемия приводит к отложению солей кальция в паренхиме почек (нефрокальциноз), возникает почечная недостаточность •• Полиурия и жажда вследствие гиперкальциурии с повреждением эпителия почечных канальцев и снижением чувствительности рецепторов почечных канальцев к АДГ • Скелетные. Избыток ПТГ повышает резорбцию кости остеокластами и приводит к нарушению метаболизма костей (паратиреоидная остеодистрофия, или болезнь фон Реклингхаузена) • Желудочно-кишечные •• Анорексия •• Похудание •• Запоры •• Тошнота •• Рвота •• Боли в животе •• Часто наблюдают язвенную болезнь и панкреатит • Неврологические и психические •• Эмоциональная лабильность •• Нарушения интеллекта •• Быстрая утомляемость •• Мышечная слабость • Сердечно-сосудистые •• Артериальная гипертензия •• Укорочение интервала Q–T • Суставные и околосуставные •• Артралгия •• Подагра •• Псевдоподагра • Офтальмологические •• Кератопатия •• Конъюнктивит вследствие отложения кальция в конъюнктиве • Кожные — зуд.
Сопутствующая патология. Аденоматоз полиэндокринный семейный.
Возрастные особенности. У пожилых более вероятно наличие вторичного гиперпаратиреоза.
Дифференциальная диагностика • Опухоли (см. Гиперкальциемия при злокачественных опухолях) • Cаркоидоз вызывает гиперкальциемию вследствие выработки гранулематозной тканью кальцитриола. При отсутствии повышенного содержания ПТГ и признаков саркоидоза рекомендуют терапию ex juvantibus. В большинстве случаев саркоидоза наблюдают снижение уровня сывороточного кальция в течение 1 нед после назначения ГК (например, 40 мг преднизолона ежедневно), но при первичном гиперпаратиреозе этого не отмечают • Семейная гипокальциурическая гиперкальциемия (*145980, 3q21–q24, мутация генов HHC1, FHH, Â ). Гиперкальциемия лёгкой или умеренной степени, осложнения (мочевые камни и почечная недостаточность) наблюдают редко •• Уровень ПТГ в норме или слегка повышен, возможна гиперплазия паращитовидных желёз, но субтотальная паратиреоидэктомия не приводит к уменьшению гиперкальциемии •• Ключ к диагностике — семейный характер заболевания и низкая экскреция кальция с мочой •• Из-за неэффективности оперативного вмешательства данное состояние следует исключить у больных с первичным гиперпаратиреозом • Гипервитаминоз D • Молочно-щелочной синдром обусловлен потреблением больших количеств кальция и всасывающихся щёлочей; характеризуется гиперкальциемией, системным алкалозом и поражением почек вследствие нефрокальциноза. Риск возникновения этого синдрома повышается при ежедневном употреблении более 5 г карбоната кальция (или 2 г в пересчёте на кальций), что в 2 раза превышает дозу, рекомендуемую для предупреждения или лечения остеопороза • Другие причины гиперкальциемии •• Гипертиреоз вызывает гиперкальциемию вследствие усиления метаболизма костной ткани •• Тиазидные диуретики уменьшают экскрецию кальция с мочой, но редко вызывают гиперкальциемию; больным гиперпаратиреозом их не назначают •• Длительная иммобилизация может привести к гиперкальциемии вследствие резорбции кости. Проблема особенно часто возникает у детей, прикованных к постели в течение длительного времени (например, в случае наложения корсета при лечении множественных переломов) •• Деформирующий остеит •• Выздоровление после ОПН, обусловленной некрозом скелетных мышц, часто сопровождается гиперкальциемией. В течение первых 2–3 дней после повреждения мышц из-за разрушения миоцитов происходит местное отложение кальция и фосфатов. При нормализации функции почек кальций и фосфаты выходят из участков повреждения мышц и поступают в кровеносное русло, вызывая гиперкальциемию. Это нарушение обычно возникает спустя 2–3 нед после острого повреждения мышц.
Влияние ЛС. Препараты лития, тиазидные диуретики или эргокальциферол могут повышать содержание сывороточного кальция.
Специальные исследования • УЗИ, КТ, МРТ и изотопное сканирование — неинвазивные методы, выявляющие аденомы паращитовидных желёз в 60–80% случаев • Селективная венозная катетеризация — производят забор образцов крови из вен, дренирующих различные области шеи и средостения. Значительное повышение концентрации ПТГ позволяет определить локализацию аденомы. Процедуру проводят больным перед повторной операцией после безуспешной ревизии области шеи.
ЛЕЧЕНИЕ
Тактика ведения. У больных старше 50 лет без клинических симптомов и с уровнем кальция сыворотки не выше 11,4–12 мг% заболевание часто не прогрессирует в течение 10 лет и более. Больные находятся под наблюдением, оперативное лечение рекомендуют при повышении уровня кальция, развитии у больного поражения почек, скелета или других проявлений, характерных для тяжёлого течения заболевания.
Хирургическое лечение — единственно радикальный и эффективный способ.
• Предоперационная подготовка •• Эргокальциферол за 2–3 дня до операции •• При обезвоживании организма — интенсивная регидратация •• Санация мочевых путей • Анестезия — общее обезболивание • Интраоперационная тактика •• В большинстве случаев обнаруживают одиночную аденому, подлежащую удалению •• Удаляют три железы и часть четвёртой •• Удаляют всю ткань паращитовидных желёз с пересадкой части ткани в мышцы предплечья •• Примерно в 10% случаев при первичных ревизиях области шеи не удаётся выявить изменённую ткань паращитовидной железы
• Послеоперационный период •• Обычно протекает сравнительно легко •• Больные выздоравливают в течение нескольких недель.
• Послеоперационные осложнения •• Повреждение возвратного нерва •• Тетания •• ОПН •• Острый панкреатит •• Транзиторная гипокальциемия •• Синдром «голодных костей».
Консервативное лечение показано при наличии противопоказаний к хирургическому лечению, отказе больного от операции или её безуспешности • Повышенное потребление жидкости и физическая активность способствуют снижению уровня кальция в сыворотке крови • Фосфаты в дозах 1–2 г в день перорально. Основное осложнение — внекостная кальцификация (возникает очень редко) • Эстрогены (заместительная терапия в постменопаузальном периоде) снижают умеренно повышенные уровни сывороточного кальция за счёт уменьшения резорбции костей.
Неотложная терапия гиперпаратиреоидного гиперкальциемического криза.
• Форсированный диурез (до 4 л 0,9% р-ра натрия хлорида в/в в сочетании введением фуросемида в/в).
• Бифосфонаты (памидроновая и этидроновая кислоты) вызывают снижение уровня кальция сыворотки крови в течение 1–7 дней •• Памидроновая кислота 60–90 мг в/в 1 р/сут; при необходимости введение повторяют через 7 дней •• Этидроновая кислота 7,5 мг/кг в/в в течение 4 ч 1 р/сут в течение 3–7 дней.
• Нитрат галлия 200 мг/м 2 /сут в виде длительной инфузии в течение 5 дней. Применение ограничивает потенциальная нефротоксичность.
• Кальцитонин 4 ЕД/кг в/м или п/к каждые 12 ч (действует быстрее, более кратковременно, слабее, чем пликамицин, нитрат галлия и памидроновая кислота, однако менее токсичен).
• ГК не влияют на уровень кальция сыворотки больных с гиперпаратиреозом.
Течение и прогноз • Прогноз исключительно благоприятный при первичном гиперпаратиреозе после проведения хирургического лечения • Прогноз не очень благоприятный при вторичном и третичном гиперпаратиреозе (определяется функциональным состоянием почек).
МКБ-10 • E21 Гиперпаратиреоз и другие нарушения паращитовидной [околощитовидной] железы