аденокарцинома ободочной кишки код по мкб 10
Злокачественное новообразование ободочной кишки (C18)
Исключено: ректосигмоидного соединения (C19)
[см. примечание 5 в блоке C00-D48]
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Что такое аденокарцинома кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мешечкина В. Г., онколога со стажем в 8 лет.
Определение болезни. Причины заболевания
Аденокарцинома толстой кишки — это самая распространённая форма рака прямой кишки, опухоль развивается в толстой кишке и может метастазировать, как и большинство злокачественных новообразований.
Распространённость аденокарциномы толстой кишки
Факторы риска
Основной фактор риска аденокарциномы толстой кишки — возраст старше 65 лет. Риск развития аденокарциномы толстой кишки также возрастает при наличии некоторых наследственных синдромов:
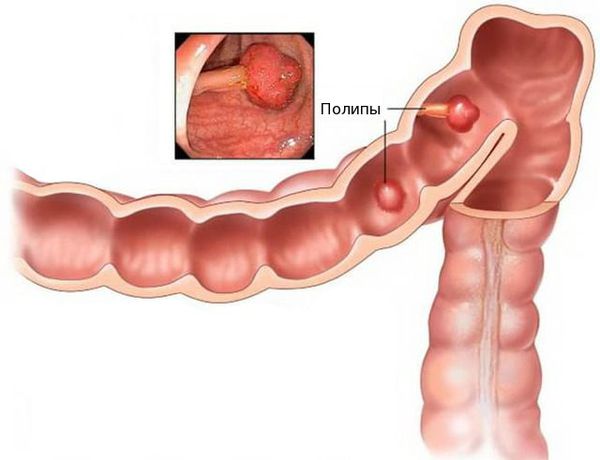
Благоприятным фоном для злокачественного перерождения клеток являются единичные или множественные полипы толстой кишки. Высокий риск перерождения в раковую опухоль имеют аденоматозные полипы. Отказ от их удаления может привести к развитию аденокарциномы.
Хронические воспалительные заболевания толстой кишки, такие как неспецифический язвенный колит и болезнь Крона, также повышают риск развития аденокарциномы.
К дополнительным факторам риска относят:
Симптомы аденокарциномы кишки
Клинические проявления аденокарциномы толстой кишки зависят от расположения опухоли, её типа, темпа роста и наличия сопутствующей патологии. Ранние формы рака являются случайной находкой, так как могут никак себя не проявлять. Их выявляют при эндоскопическом исследовании кишечника по поводу других заболеваний (например, колита, дивертикулита, холецистита, гастрита и др.) или при полостных или гинекологических операциях — аппендэктомии, миомэктомии и кесаревом сечении.
Наиболее частые симптомы аденокарциномы толстой кишки:
Опухоли левого фланка (сигмовидной и прямой кишки, селезёночного угла, нисходящего отдела) чаще манифестируют с запоров, примеси прозрачной или розоватой слизи и тёмной крови в кале, болезненных позывов, отдающих в промежность.
Поиск причины анемии невыясненной этиологии часто приводит к обнаружению рака правой половины толстой кишки.
Патогенез аденокарциномы кишки
Аденокарцинома — это злокачественная опухоль, возникающая из железистых клеток и способная образовывать метастазы (вторичные очаги опухолевого роста). Чаще всего заболевание развивается на фоне длительно существующих полипов, или разрастаний слизистой.
При хроническом повреждении полипов плотными каловыми массами и воспалении развивается дисплазия эпителия (нарушение деления и дифференцировки клеток), переходящая в рак. У кого-то этот процесс может занять десятки лет, у других развивается за два-три года.
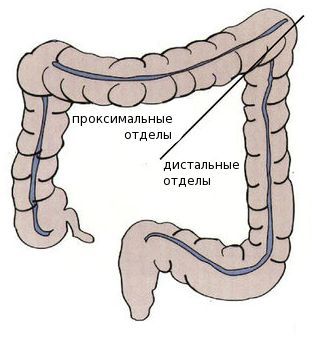
Среди пациентов с раком проксимальных отделов толстой кишки преобладают женщины — вероятно, это связано с наличием гормональных рецепторов эстрогенов в этих отделах. Дистальный рак толстой кишки более характерен для мужчин.
Классификация и стадии развития аденокарциномы кишки
Виды аденокарциномы толстой кишки в зависимости от локализации:
Согласно последней классификации ВОЗ, гистологически выделяют две степени злокачественности аденокарциномы толстой кишки, опираясь на долю железистых структур в составе опухоли: высокую и низкую.
Стадирование новообразований толстой кишки по системе TNM-8 (2017 г.) представлено схемой:
Исходя из этих данных, опухоли присваивают определенную стадию, и далее она уже не меняется. Дальнейшее распространение процесса обозначается как прогрессирование.
Осложнения аденокарциномы кишки
Также среди частых причин осложнений выделяют перфорацию и кровотечение из повреждённой опухоли. Это может явиться первым симптомом заболевания. Часто таких пациентов экстренно оперируют в условиях многопрофильного стационара, а не специализированного учреждения, и только при обследовании органов брюшной полости становится понятна причина перфорации.
Диагностика аденокарциномы кишки
Сбор анамнеза
Помимо описанных выше жалоб, с которыми первично обращаются пациенты, важны данные анамнеза. На первичном осмотре терапевту или онкологу следует отметить наличие наследственных синдромов, ассоциированных с раком толстой кишки, и хронических неспецифических воспалительных процессов толстой кишки, например неспецифического язвенного колита или болезни Крона.
Физикальное обследование
При физикальном обследовании, помимо общего осмотра и пальпации брюшной полости, обязательно проведение ректального пальцевого исследования, выявляющего изменения в области прямой кишки. Это один из самых простых диагностических приёмов, не требующий дополнительной подготовки и оборудования.
Лабораторная диагностика
Лабораторная диагностика включает:
Это анализы необходимы для исключения возможной сопутствующей патологии.
Биопсия
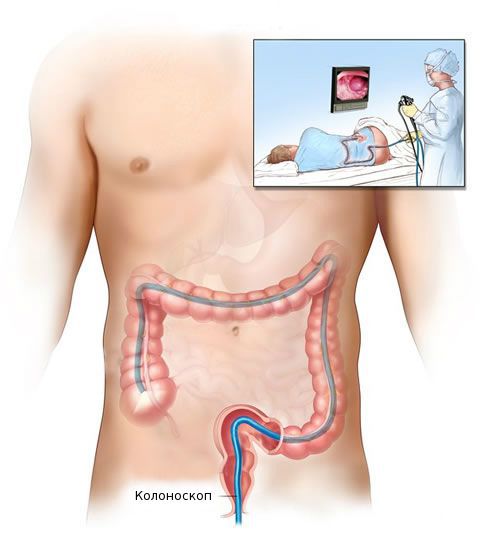
После общеклинического обследования проводят уточняющее исследование (биопсию) для определения гистологической структуры опухоли. Чаще всего биопсия выполняется во время колоноскопии — процедуры, при которой врач с помощи эндоскопа осматривает внутреннюю поверхность толстой кишки.
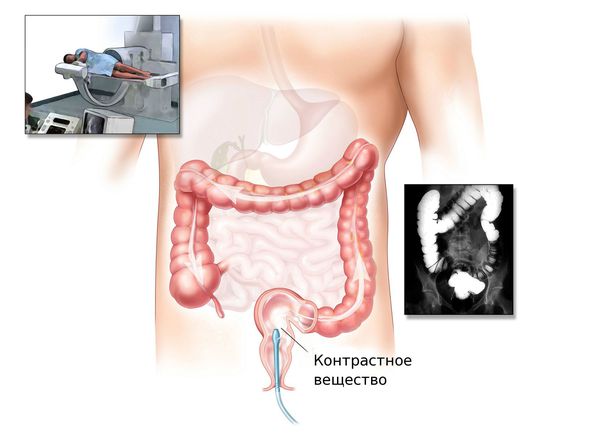
Ирригоскопия и КТ-колонография
При невозможности проведения колоноскопии врач может назначить ирригоскопию или КТ-колонографию.
Ирригоскопия — это рентгенологический метод обследования толстого кишечника с помощью контрастного вещества, вводимого через прямую кишку.
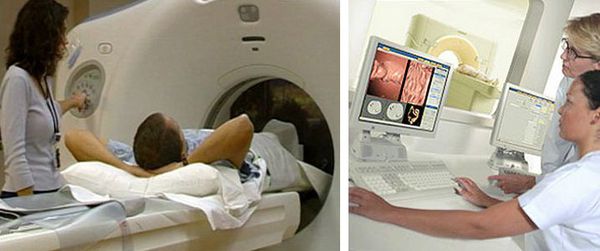
КТ-колонография — разновидность компьютерной томографии, проводимая при помощи компьютерного томографа.
Компьютерная томография (КТ)
КТ органов грудной клетки и брюшной полости с контрастом — стандарт обследования при раке ободочной кишки. Компьютерную томографию проводят для исключения метастазов в лёгких, лимфоузлах средостения, брюшной полости, канцероматоза (переноса раковых клеток из первичного очага), асцита (скопления жидкости в брюшной полости) и вторичного поражения печени.
Магнитно-резонансная томография (МРТ)
МРТ органов брюшной полости с внутривенным контрастированием применяют для планирования операции на печени при её вторичном поражении.
Для точной оценки размеров опухоли перед операцией и правильного стадирования по TNM проводится МРТ малого таза c применением контраста.
Дополнительно, при наличии болевого синдрома или изменений по КТ, проводится остеосцинтиграфия (ОСГ) — исследование состояния костей скелета.
При подозрении на вторичное поражение головного мозга (исходя из жалоб, осмотра и анамнеза) назначается МРТ головного мозга с внутривенным контрастированием.
Позитронно-эмиссионная томография, совмещённая с компьютерной томографией (ПЭТ/КТ)
ПЭТ-КТ не применяется как рутинный метод при первичной диагностике. Обследование проводят при подозрении на вторичные изменения по данным КТ или МРТ для получения дополнительных данных.
Лечение аденокарциномы кишки
Выбор метода лечения аденокарциномы толстой кишки обусловлен стадией онкологического процесса и наличием или отсутствием соматической патологии.
0-I стадия
На ранних стадиях рака ободочной кишки проводятся органосохраняющие операции, например эндоскопическую резекцию слизистой с удалением в подслизистом слое. При поражении краёв резекции, сосудистой, лимфатической или периневральной инвазии (проникновении раковых клеток в периневрий — слои соединительной ткани, образующие оболочку вокруг пучков нервных волокон), как факторах неблагоприятного прогноза, рекомендуется проведение расширенной операции — повторной резекции краёв.
II–III стадия
При резектабельном (c возможностью удаления) локализованном и местнораспространённом раке ободочной кишки II–III стадий на первом этапе предпочтительно оперативное лечение. Объём хирургического вмешательства определяется индивидуально.
Химиотерапия проводится при поражении лимфатических узлов, прорастании опухолью серозной оболочки и соседних органов, наличии факторов риска.
При распространённом раке ободочной кишки с резектабельными или потенциально резектабельными синхронными метастазами в печени или лёгких выполняют R0-резекцию (в пределах здоровых тканей).
Радиочастотная абляция и стереотаксическая лучевая терапия применяются как дополнительные методы к резекции печени и как самостоятельные методы лечения. Действие радиочастотной абляции основано на нагревании с помощью радиоволн поражённых тканей до высоких температур (90–100 °С).
Стереотаксическая лучевая терапия — это один из видов радиохирургии, который состоит в применении высокоточного излучения, воздействующего на опухоли.
При резектабельных очагах рекомендуется их одномоментное хирургическое удаление.
На послеоперационном этапе при резектабельных метастатических очагах показано проведение адъювантной (следующей за операцией) химиотерапии. Также возможно проведение дооперационной химиотерапии до шести циклов, удаление метастазов и первичной опухоли с дальнейшим продолжением химиотерапии до достижения шестимесячной суммарной продолжительности лечения.
IV стадия
Основная цель лечения на IV стадии заболевания — перевод при помощи химиотерапии нерезектабельных метастазов в резектабельные. Хороший эффект даёт добавление к основному лечению таргетной терапии ( целенаправленно воздействующей на специфические мишени в опухолевых клетках) и иммунотерапии.
При проведении нерадикальной резекции возможно продолжение терапии предоперационной комбинацией химиопрепаратов и моноклональных антител (препаратов, избирательно воздействующих на определённую молекулу, от которой зависит развитие болезни ) до достижения суммарной шестимесячной продолжительности лечения.
При генерализованном раке ободочной кишки с нерезектабельными метастазами применяют комбинацию химиопрепаратов. Возможно добавление таргетных препаратов. Цель лечения — максимально долго контролировать развитие заболевания при сохранении качества жизни.
При проведении химиотерапии каждые 1,5-2 месяца оценивают резектабельность опухоли (по данным КТ, МРТ). При преобладании метастатического поражения печени проводят:
Прогноз. Профилактика
Меры профилактики:
Злокачественные новообразования ободочной кишки
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Определение: Рак ободочной кишки — злокачественное новообразование ободочной кишки.
Название протокола: Злокачественные новообразования ободочной кишки.
Код протокола:
Код(ы) МКБ-10:
C 18 Злокачественное новообразование ободочной кишки
Сокращения, используемые в клиническом протоколе:
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: врачи-онкологи, химиотерапевты, хирурги, врачи общей практики, врачи скорой неотложной медицинцской помощи.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация опухолей ободочной кишки: [9]
Т – размеры первичной опухоли и степень ее инвазии в стенку кишки
Тх – недостаточно данных для оценки первичной опухоли
Т0 – первичная опухоль не определяется
Tis – интраэпителиальная – преинвазивная карцинома (carcinoma in situ): внутрислизистая или инвазия в собственную пластинку слизистой оболочки (включает раковые клетки до базальной мембраны или в слизистом слое без распространения в подслизистый слой).
Т1 – опухоль инфильтрирует подслизистую основу
Т2 – опухоль инфильтрирует мышечный слой стенки кишки
Т3 – опухоль инфильтрирует в субсерозную основу или в не покрытые брюшиной ткани вокруг толстой либо прямой кишки
Т4 – опухоль распространяется на соседние органы или структуры/ткани и/или в висцеральную брюшину
Т4а – опухоль прорастает в висцеральную брюшину
Т4b – опухоль прорастает в другие органы или структуры *
N – региональные лимфатические узлы
Nх – недостаточно данных для оценки региональных лимфатических узлов N0 Нет метастазов в региональных лимфатических узлах
N0 – нет признаков метастатического поражения регионарных лимфатических узлов
N1 – метастазы в 1-3 региональных лимфатических узлах
N1а – метастаз в 1 региональном лимфатическом узле
N1b – метастазы в 2-3 региональных лимфатических узлах
N1с – опухолевые депозиты* в подсерозной основе или в не покрытых брюшиной мягких тканях вокруг толстой кишки и прямой кишки без метастазов в региональных лимфатических узлах
N2 – метастазы в 4 и более региональных лимфатических узлах
N2a – метастазы в 4-6 региональных лимфатических узлах
N2b – метастазы в 7 и более региональных лимфатических узлах
* Опухолевые депозиты (сателлиты) — макроскопически или микроскопически выявляемые гнезда или очаги опухолевой ткани в жировой ткани вокруг толстой и прямой кишки, находящейся в области лимфатического дренирования от первичной карциномы, при отсутствии ткани лимфатических узлов в этих участках, подтверждаемом при гистологическом исследовании, могут рассматриваться как прерывистое распространение опухоли, инвазия в венозные сосуды с внесосудистым распространением (V1/2) или полное замещение лимфатических узлов (N1/2). Если такие депозиты выявляют при наличии опухоли, то их следует классифицировать.
Примечание. Опухолевые узлы размерами более 3 мм в диаметре в околоободочной и околопрямокишечной жировой ткани с гистологическим обнаружением остатков лимфоидной ткани узла расцениваются как регионарные метастазы в околоободочных или околопрямокишечных лимфатических узлах. Однако опухолевые узлы до 3 мм в диаметре классифицируются как Т-категория, как перемежающееся распространение Т3.
М – отдаленные метастазы
Мх – недостаточно данных для определения отдаленных метастазов
М0 – нет отдаленных метастазов
М1 – есть отдаленные метастазы
рTNM патоморфологическая классификация
Категории pT, pN и рМ отвечают категориям Т, N и М.
Гистологически должны быть исследованы не менее 12 регионарных лимфатических узлов. Если исследованные лимфоузлы без опухолевого роста, то категория N классифицируются как pN0.
Группировка по стадиям рака ободочной кишки.
| Стадия | TNM | Распространенность | ||
| Стадия 0 | Tis | N0 | M0 | Carcinoma in situ |
| Cтадия I | T1 | N0 | M0 | Слизистая или подслизистая |
| T2 | N0 | M0 | Собственная мышечная оболочка | |
| Cтадия II | T3 | N0 | M0 | Брюшина/ткани вокруг кишки |
| T4 | N0 | M0 | Перфорация или инвазия в другие органы | |
| Cтадия IIIА | Т1, T2 | N1 | M0 | ≤3 пораженных лимфоузлов |
| Cтадия IIIВ | T3, T4 | N1 | M0 | ≤3 пораженных лимфоузлов |
| Cтадия IIIС | Любая T | N2 | M0 | ≥4 пораженных лимфоузлов |
| Cтадия IV | Любая T | Любая N | M1 | Отдаленные метастазы |
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Характеристика скрининга.
· Вид скрининга: Популяционный скрининг
· Методы скрининга: иммунохимическое исследование кала на скрытую кровь – iFOBT-тест, тотальная колоноскопия.
· Интервал: 1 раз в 2 года
· Срок действия: постоянно
· Целевая группа: мужчины и женщины 50, 52, 54, 56, 58, 60, 62, 64, 66, 68, 70 лет, за исключением лиц, состоящих на диспансерном учете по поводу КРР.
Обследование по данной схеме проводится не только в целевой группе, но и при любом подозрении на заболевание.
Методы исследования:
1. Иммунохимическое исследование кала на скрытую кровь – iFOBT, именуемый в дальнейшем гемокульт-тест.
— всем мужчинам и женщинам целевой группы проводят иммунохимическое исследование кала на скрытую кровь экспресс-методом. Это позволяет получить результат в течение 10 минут, без участия медицинского работника. Оценка теста проводится только медицинским работником! Положительная проба должна быть проверена врачом ПМСП.
2. Тотальная колоноскопия.
— при положительном анализе кала на скрытую кровь в условиях ОД или в ДЦ проводится эндоскопическое обследование толстой кишки – тотальная колоноскопия.
3. Патоморфологическое (гистологическое) исследование.
— исследование материала биопсии толстой кишки, полученного в результате эндоскопического исследования проводится патоморфологами по месту взятия в соответствии с общепринятыми международными стандартами и классификацией ВОЗ.
При формировании целевой группы следует учитывать отсутствие тяжелых сопутствующих заболеваний. Под тяжелыми сопутствующими заболеваниями подразумеваются заболевания, которые с высокой вероятностью приведут к смерти в ближайшие 10 лет, например, распространенное ЗН, инфаркт миокарда с застойной сердечной недостаточностью, сахарный диабет с сосудистыми осложнениями, цереброваскулярные заболевания в стадии декомпенсации, хроническая обструктивная болезнь легких с дыхательной недостаточностью, цирроз печени и т.д.
На рисунке представлен алгоритм скрининга КРР.
Колоректальный скрининг входит в перечень ГОБМП и все его этапы являются бесплатными для населения, включая обеспечение лекарственными препаратами для подготовки кишечника к колоноскопическому исследованию.

Рисунок. Схема скрининга КРР в Казахстане.
На подготовительном этапе скрининга средний медицинский работник организации ПМСП/доврачебного кабинета отделения профилактики и социально-психологической помощи организации ПМСП информирует пациентов целевой группы о требованиях к прохождению скрининга: не следует проводить исследование в период менструации, при наличии кровоточащего геморроя, крови в моче или после значительных усилий при дефекации. Результаты теста должны быть доведены до среднего медицинского работника организации ПМСП/доврачебного кабинета отделения профилактики и социально-психологической помощи организации ПМСП в течение 1-3 дней после их получения;
Иммунохимическое (иммунохроматографическое) исследование кала на скрытую кровь (гемокульт-тест, iFOBT)проводится преимущественно в домашних условиях после получения теста и разъяснения правил проведения исследования средним медицинским работником ПМСП:
Для исследования используется небольшая часть стула, помещенного в чистой, сухой емкости; забор материала проводить с использованием наконечника контейнера путем введения в разные места стула; после забора материала закрутить крышку и несколько раз встряхнуть контейнер; нанести 3 капли раствора с взвешенными частицами кала в специальное окошко тест-карты; через 3-10 минут (или как указано производителем теста) провести интерпретацию теста.
Оценка результата теста проводится непосредственно (через 3-10 минут или как указано производителем теста) после проведения исследования самим пациентом, если тест проводится в домашних условиях, либо медицинским работником, если исследование проводится в поликлинике:
— появление двух полосок на уровне Т (тест) и С (контроль) расценивается как положительный результат (наличие крови в кале);
— появление одной полоски на уровне С (контроль) расценивается как отрицательный результат (отсутствие крови в кале);
— появление одной полоски на уровне Т (тест) расценивается как ошибочный результат;
— отсутствие полоски на уровне С (контроль) расценивается как ошибочный результат (в т.ч. вообще отсутствие полосок).
Если тест проводится в домашних условиях, просят пациента или его родственников перерисовать появление полосок с указанием уровней Т и С или сфотографировать на камеру, телефон для подтверждения достоверности результата.
В случае некорректного результата тест следует повторить. Положительный результат гемокульт-теста необходимо подтвердить врачом ПМСП/отделения (кабинета) профилактики и социально-психологической помощи организации ПМСП.
В случае положительного гемокульт-теста пациент направляется на тотальную колоноскопию. При этом врач ПМСП/отделения (кабинета) профилактики и социально-психологической помощи организации ПМСП:
— вносит результаты гемокульт-теста в Журнал учета пациентов, подлежащих колоректальному скринингу;
— информирует пациента о необходимости проведения исследования, методике исследования, подготовке к колоноскопии;
— направляет на тотальную колоноскопию в отделение эндоскопии ОД/КДЦ.
При проведении тотальной колоноскопии врач отделения эндоскопии:
— проводит биопсию образований, слизистой по показаниям;
— проводит одномоментную полипэктомию с клипированием или электрокоагуляцией при выявлении полипов на тонкой ножке при наличии соответствующего инструментария либо «холодную» биопсию при полипах размерами до 0,3-0,5 см;
— вносит результаты (непосредственные после колоноскопии и после получения гистологического заключения) в бланк колоноскопического исследования;
— осуществляет комплекс санитарно-гигиенических мероприятий по безопасному проведению эндоскопических процедур с целью исключения инфицирования лиц, проходящих эндоскопическое исследование.
В случае использования одного эндоскопического аппарата интервал между предыдущим и последующим эндоскопическими исследованиями составляет не менее 20 минут с учетом проведения очистки, дезинфекции высокого уровня, промывки и продувки эндоскопа с использованием аппарата автоматической обработки эндоскопического оборудования.
Медсестра отделения эндоскопии:
— регистрирует проведение исследования в журнале регистрации эндоскопических исследований толстой кишки, выполненных во время скрининга, с указанием даты проведения исследования, фамилии, имени, отчества пациента, возраста, адреса проживания;
— маркирует, регистрирует и направляет взятый биопсийный материал в патоморфологическую лабораторию ОД / патологоанатомическое бюро в соответствии с установленными правилами с указанием на сопроводительном бланке отметки «Материал взят по скринингу»;
— направляет результаты эндоскопического исследования в организацию ПМСП;
— гистологическое исследование биоптата слизистой толстой кишки, которое производится в патоморфологической лаборатории ОД / патологоанатомическом бюро. Морфологическая интерпретация биоптата осуществляется в соответствии с общепринятыми международными стандартами и классификацией Всемирной организации здравоохранения.
Заключительный этап включает в себя постановку на диспансерный учет лиц с выявленной патологией, завершение оформления учетно-отчетной статистической документации.
При отказе пациента от колоноскопии, подписанного пациентом и вклеенного в медицинскую карту амбулаторного пациента, или наличии медицинских противопоказаний к проведению эндоскопического исследования, врач отделения профилактики и социально-психологической помощи организации ПМСП проводит беседу с пациентом, включает в группу риска с контрольным проведением гемокульт-теста, направляет на консультацию к колопроктологу.
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· сбор жалоб и анамнеза;
· общее физикальное обследование;
· пальцевое исследование прямой кишки;
· ирригоскопия;
· тотальная фиброколоноскопия с биопсией опухоли;
· цитологическое исследование;
· гистологическое исследование;
· рентгенография обзорная органов грудной клетки в 2 проекциях;
· ультразвуковое исследование органов брюшной полости, забрюшинного пространства.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· компьютерная томография органов брюшной полости, забрюшинного пространства с контрастированием;
· ФЭГДС;
· рентгеноскопическое исследование желудка с контрастированием;
· экскреторная урография;
· сцинтиграфия костей скелета;
· Исследование блок-препарата опухолевой ткани иммуногистохимическим методом
· молекулярно-генетическое определение мутации гена KRAS;
· ПЭТ.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
· сбор жалоб и анамнеза
· физикальное обследование
· пальцевое исследование прямой кишки;
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови (общий белок, АЛТ, АСТ, мочевина, креатинин, билирубин, глюкоза);
· коагулограмма (ПТИ, Фибриноген, АЧТВ/АПТВ, МНО, этаноловый тест);
· ЭКГ;
· послеоперационное гистологическое исследование
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
· колоноскопия с биопсией опухоли;
· рентгенография обзорная органов грудной клетки в 2 проекциях;
· ультразвуковое исследование органов брюшной полости, забрюшинного пространства;
· КТ ОБП с контрастированием
· Исследование блок-препарата опухолевой ткани иммуногистохимическим методом;
· ;молекулярно-генетическое определение мутации гена KRAS;
· экскреторная урография
· МРТ ОМТ
· ФЭГДС
· Цистоскопия
· Определение чувствительности к противомикробным препаратам выделенных культур ручным методом;
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Диагностические критерии постановки диагноза:
Жалобы и анамнез
· Боли в животе – от тупых, ноющих незначительных болей до сильных, приступообразных;
· Желудочный дискомфорт – потеря аппетита, отрыжка, иногда рвота, чувство тяжести в верхней половине живота;
· Кишечные расстройства – запоры, поносы, чередование запоров с поносами, урчание и вздутие живота;
· Патологические выделения в виде крови, слизи, гноя во время акта дефекации;
· Нарушение общего состояния больных – общее недомогание, повышенная утомляемость, слабость, похудание, лихорадка, бледность кожных покровов;
· Наличие пальпируемой опухоли.
Физикальное обследование:
Данные объективного исследования:
· Осмотр: бледность кожных покровов, ассиметрия живота, видимая перистальтика кишечника, участие передней брюшной стенки в акте дыхания;
· Пальпация живота: пальпаторное обнаружение опухоли, зависит от стадии заболевания, анатомической формы роста, напряжения брюшной стенки, степени заполнения кишечника содержимым.
· Перкуссия живота: притупление над опухолью, «шум плеска», тимпанит по ходу ободочной кишки выше расположения опухоли.
· Пальцевое исследование прямой кишки: возможна пальпация высоко расположенных опухолей прямой кишки и нижнего отрезка сигмовидной кишки, метастатические опухоли в дугласовом пространстве, переход опухоли слепой и сигмовидной кишки на женские половые органы и мочевой пузырь.
Лабораторные исследования:
· общий анализ крови – характерны гипохромная анемия, повышение СОЭ, лейкоцитоз;
· анализ кала на скрытую кровь – положительная реакция;
· коагулограмма – наблюдаются признаки гиперкоагуляции;
· анализ крови на онкомаркеры: АФП, РЭА, СА 242, СА19-9 – повышаются.
Инструментальные исследования:
· Ирригоскопия – информация о локализации новообразования, протяженности поражения, форме роста опухоли, подвижности опухоли. Признаки: изменение рельефа слизистой оболочки, сужение просвета, нарушение гаустрации, дефект наполнения, обтурация просвета;
· Эндоскопическое исследование (фиброколоноскопия) – визуализация злокачественной опухоли, получение материала для гистологического исследования;
· Компьютерная томография, магнитно-резонансная томография – с целью уточнения распространенности опухолевого процесса, выхода опухоли за пределы стенки кишки, выявления отдаленных метастазов в печени и забрюшинных лимфоузлах;
· Рентгеногафия грудной клетки в двух проекциях, при необходимости рентгеновская томография, компьютерная томография – для выявления метастазов в легких;
· ПЭТ – один из наиболее чувствительных и информативных методов выявления «маленьких» опухолей, рецидивов, микрометастазов.
Методы исследования:
1. Иммунохимическое исследование кала на скрытую кровь – iFOBT, именуемый в дальнейшем гемокульт-тест.
— всем мужчинам и женщинам целевой группы проводят иммунохимическое исследование кала на скрытую кровь экспресс-методом. Это позволяет получить результат в течение 10 минут, без участия медицинского работника. Оценка теста проводится только медицинским работником! Положительная проба должна быть проверена врачом ПМСП.
2. Тотальная колоноскопия.
— при положительном анализе кала на скрытую кровь в условиях ОД или в ДЦ проводится эндоскопическое обследование толстой кишки – тотальная колоноскопия.
3. Патоморфологическое (гистологическое) исследование.
— исследование материала биопсии толстой кишки, полученного в результате эндоскопического исследования проводится патоморфологами по месту взятия в соответствии с общепринятыми международными стандартами и классификацией ВОЗ.
При формировании целевой группы следует учитывать отсутствие тяжелых сопутствующих заболеваний. Под тяжелыми сопутствующими заболеваниями подразумеваются заболевания, которые с высокой вероятностью приведут к смерти в ближайшие 10 лет, например, распространенное ЗН, инфаркт миокарда с застойной сердечной недостаточностью, сахарный диабет с сосудистыми осложнениями, цереброваскулярные заболевания в стадии декомпенсации, хроническая обструктивная болезнь легких с дыхательной недостаточностью, цирроз печени и т.д.
На рисунке представлен алгоритм скрининга КРР.
Колоректальный скрининг входит в перечень ГОБМП и все его этапы являются бесплатными для населения, включая обеспечение лекарственными препаратами для подготовки кишечника к колоноскопическому исследованию.

Рисунок. Схема скрининга КРР в Казахстане.
На подготовительном этапе скрининга средний медицинский работник организации ПМСП/доврачебного кабинета отделения профилактики и социально-психологической помощи организации ПМСП информирует пациентов целевой группы о требованиях к прохождению скрининга: не следует проводить исследование в период менструации, при наличии кровоточащего геморроя, крови в моче или после значительных усилий при дефекации. Результаты теста должны быть доведены до среднего медицинского работника организации ПМСП/доврачебного кабинета отделения профилактики и социально-психологической помощи организации ПМСП в течение 1-3 дней после их получения;
Иммунохимическое (иммунохроматографическое) исследование кала на скрытую кровь (гемокульт-тест, iFOBT)проводится преимущественно в домашних условиях после получения теста и разъяснения правил проведения исследования средним медицинским работником ПМСП:
Для исследования используется небольшая часть стула, помещенного в чистой, сухой емкости; забор материала проводить с использованием наконечника контейнера путем введения в разные места стула; после забора материала закрутить крышку и несколько раз встряхнуть контейнер; нанести 3 капли раствора с взвешенными частицами кала в специальное окошко тест-карты; через 3-10 минут (или как указано производителем теста) провести интерпретацию теста.
Оценка результата теста проводится непосредственно (через 3-10 минут или как указано производителем теста) после проведения исследования самим пациентом, если тест проводится в домашних условиях, либо медицинским работником, если исследование проводится в поликлинике:
— появление двух полосок на уровне Т (тест) и С (контроль) расценивается как положительный результат (наличие крови в кале);
— появление одной полоски на уровне С (контроль) расценивается как отрицательный результат (отсутствие крови в кале);
— появление одной полоски на уровне Т (тест) расценивается как ошибочный результат;
— отсутствие полоски на уровне С (контроль) расценивается как ошибочный результат (в т.ч. вообще отсутствие полосок).
Если тест проводится в домашних условиях, просят пациента или его родственников перерисовать появление полосок с указанием уровней Т и С или сфотографировать на камеру, телефон для подтверждения достоверности результата.
В случае некорректного результата тест следует повторить. Положительный результат гемокульт-теста необходимо подтвердить врачом ПМСП/отделения (кабинета) профилактики и социально-психологической помощи организации ПМСП.
В случае положительного гемокульт-теста пациент направляется на тотальную колоноскопию. При этом врач ПМСП/отделения (кабинета) профилактики и социально-психологической помощи организации ПМСП:
— вносит результаты гемокульт-теста в Журнал учета пациентов, подлежащих колоректальному скринингу;
— информирует пациента о необходимости проведения исследования, методике исследования, подготовке к колоноскопии;
— направляет на тотальную колоноскопию в отделение эндоскопии ОД/КДЦ.
При проведении тотальной колоноскопии врач отделения эндоскопии:
— проводит биопсию образований, слизистой по показаниям;
— проводит одномоментную полипэктомию с клипированием или электрокоагуляцией при выявлении полипов на тонкой ножке при наличии соответствующего инструментария либо «холодную» биопсию при полипах размерами до 0,3-0,5 см;
— вносит результаты (непосредственные после колоноскопии и после получения гистологического заключения) в бланк колоноскопического исследования;
— осуществляет комплекс санитарно-гигиенических мероприятий по безопасному проведению эндоскопических процедур с целью исключения инфицирования лиц, проходящих эндоскопическое исследование.
В случае использования одного эндоскопического аппарата интервал между предыдущим и последующим эндоскопическими исследованиями составляет не менее 20 минут с учетом проведения очистки, дезинфекции высокого уровня, промывки и продувки эндоскопа с использованием аппарата автоматической обработки эндоскопического оборудования.
Медсестра отделения эндоскопии:
— регистрирует проведение исследования в журнале регистрации эндоскопических исследований толстой кишки, выполненных во время скрининга, с указанием даты проведения исследования, фамилии, имени, отчества пациента, возраста, адреса проживания;
— маркирует, регистрирует и направляет взятый биопсийный материал в патоморфологическую лабораторию ОД / патологоанатомическое бюро в соответствии с установленными правилами с указанием на сопроводительном бланке отметки «Материал взят по скринингу»;
— направляет результаты эндоскопического исследования в организацию ПМСП;
— гистологическое исследование биоптата слизистой толстой кишки, которое производится в патоморфологической лаборатории ОД / патологоанатомическом бюро. Морфологическая интерпретация биоптата осуществляется в соответствии с общепринятыми международными стандартами и классификацией Всемирной организации здравоохранения.
Заключительный этап включает в себя постановку на диспансерный учет лиц с выявленной патологией, завершение оформления учетно-отчетной статистической документации.
При отказе пациента от колоноскопии, подписанного пациентом и вклеенного в медицинскую карту амбулаторного пациента, или наличии медицинских противопоказаний к проведению эндоскопического исследования, врач отделения профилактики и социально-психологической помощи организации ПМСП проводит беседу с пациентом, включает в группу риска с контрольным проведением гемокульт-теста, направляет на консультацию к колопроктологу.
Дифференциальный диагноз
Лечение
Цели лечения:
· ликвидация опухолевого очага и метастазов;
· достижение полной или частичной регрессии, стабилизации опухолевого процесса.
Тактика лечения:
Общие принципы лечения в зависимости от стадии:
0 стадия:
· Операция.
I cтадия:
· Операция – широкая резекция с наложением анастомоза (объем операции в зависимости от локализации опухоли);
· Наблюдение.
II cтадия:
· Операция – широкая резекция с наложением анастомоза (объем операции в зависимости от локализации опухоли и распространенности опухолевого процесса);
· Послеоперационная химиотерапия или лучевая терапия (при степени местного распространения опухоли, соответствующей Т4, и/или высокий риск, молодой возраст);
· Наблюдение.
III cтадия
· Операция – широкая резекция с наложением анастомоза (объем операции в зависимости от локализации опухоли и распространенности опухолевого процесса);
· Послеоперационная лучевая терапия (при степени местного распространения опухоли, соответствующей Т4);
· Адъювантная химиотерапия;
· Наблюдение.
IV стадия
· Операция (чаще паллиативная; при резектабельной опухоли и наличии солитарных и единичных метастазов в отдаленных органах – операция с одномоментным или отсроченным удалением метастазов);
· После комбинированных операций:
1. послеоперационная химиотерапия или лучевая терапия (химио-лучевая) при степени местного распространения опухоли, соответствующей Т4;
2. Адъювантная химиотерапия (при солитарных и единичных метастазах в отдаленных органах);
3. Наблюдение.
· Симптоматическое лечение.
Примечание: при резектабельной опухоли и наличии одиночных и единичных метастазов в отдаленных органах – циторедуктивная операция с одномоментным или отсроченным удалением метастазов.
Критерии резектабельности метастазов в печени – отсутствие нерезектабельных экстрапеченочных метастазов, функциональная переносимость и отсутствие сопутствующих заболеваний в стадии суб – и декомпенсации), возможность удаления всех метастазов с клиренсом не менее 0,1 см без опухолевого роста и поражение менее 70% или 6 сегментов печени.
Критерии эффективности лечения:
Полный эффект – исчезновение всех очагов поражения на срок не менее 4х недель.
Частичный эффект – большее или равное 50% уменьшение всех или отдельных опухолей при отсутствии прогрессирования других очагов.
Стабилизация – (без изменений) уменьшение менее чем на 50% или увеличение менее чем на 25% при отсутствии новых очагов поражения.
Прогрессирование – увеличение размеров одной или более опухолей более 25% либо появление новых очагов поражения.
Немедикаментозное лечение.
Режим больного при проведении консервативного лечения – общий. В ранний послеоперационный период – постельный или полупостельный (в зависимости от объема операции и сопутствующей патологии). В послеоперационном периоде – палатный.
Диета безшлаковая, после хирургического лечения – №1, затем переход на стол № 2.
Медикаментозное лечение:
Химиотерапия
Патогенетическая тактика:
1) Проведение адъювантной полихимиотерапии после ранее проведённой радикальной операции. Обоснованием необходимости применения химиотерапии при раке ободочной кишки служит тот факт, что в момент выполнения 25–30% хирургических вмешательств, клинически оцениваемых как радикальные, уже имеются субклинические метастазы. В настоящее время фторурацил в комбинации с кальция или натрия фолинатом считается главным (базовым) химиотерапевтическим препаратом при колоректальном раке.
2) Проведение самостоятельной полихимиотерапии при наличии рецидива опухоли или метастазирования (прогрессирование, генерализация процесса).
3) Проведение самостоятельной химиотерапии при IV стадии заболевания (неоперабельные и генерализованные формы).
4) Клиническая тактика: химиотерапия при колоректальном раке применяется в качестве адъювантной терапии после хирургического или комбинированного лечения (операция + лучевая терапия), в комбинации с лучевой терапией и как самостоятельный метод лечения при распространённом процессе.
Адъювантная химиотерапия.
Химиотерапия должна начинаться сразу после восстановления пациента после операции, должна обязательно включать в себя фторпиримидины.
Схемы выбора: Режим клиники Мейо, режим Roswell Park, режим De Gramon, FOLFOX4, FOLFOX6, XELOX, FLOX, XELOX, кселода в монорежиме,тегафур, УФТ (см. «Схемы химиотерапии» );
Лечение в адъювантном периоде должно длиться не менее 6 месяцев и не должно включать в себя иринотекан, бевацизумаб, цетуксимаб.
Химиотерапия метастатического процесса
Выбор схемы химиотерапии для I линии терапии зависит от степени выраженности клинических симптомов: мало выраженные клинические симптомы–монотерапия фторпиримидинами либо оксалиплатин+фторпиримидины, иринотекан ± фторпиримидины; при выраженных клинических симптомах – оксалиплатин+фторпиримидины, иринотекан+фторпиримидины, иринотекан+оксалиплатин, оксалиплатин+иринотекан+фторпиримидины.
Режимы:
клиники Мейо, Roswell Park, De Gramont, Douillard, AIO, FOLFOX4, FOLFOX6, FLOX, XELOX, IFL, mIFL, FOLFIRI, FOLFOX7, mFOLFOX7, XELOX, CAPOX, XELIRI, IROX, FOLFOXIRI, МСАР, UFT/LV, в монорежиме капецитабин, тегафур, УФТ, иринотекан (см. «Схемы химиотерапии» ). 11, (УД А – В).
Примечание. При достижении резектабельности метастаза(ов), первичной или рецидивной опухоли хирургическое лечение может быть выполнено не ранее чем через 3 недели после последнего введения химиопрепаратов.
* В режимах, включающих в себя фторпимидины, наравне с кальция фолинатом возможно применение его биоэквивалента натрия фолината.
Таргетная терапия метастатического процесса
В лечении распространенного рака ободочной кишки, метастатического или рецидивного, оптимальным является сочетание цитостатиков с моноклональными антителами (таргетной терапией).
Анти-EGFR терапия (цетуксимаб): моноклональные антитела к EGFR (эпидермальный факор роста) эффективны в комбинации с химиотерапией или в форме монотерапии только у пациентов с отсутствием мутаций в генах RAS (RAS «дикого» типа).
Анти-VEGF терапия: применение моноклонального антитела к VEGF (эндотелиальный фактор роста) не зависит от мутационного статуса генов семейства RAS.
Ингибитор рецепторов VEGF, FGF, PDGF: пероральный мультикиназный таргетный ингибитор рецепторов VEGF, FGF, PDGF.
Первая линия лекарственной терапии:
RAS «дикого» типа:
цетуксимаб (моноклональное антитело к EGFR) длительно, до прогрессирования заболевания или до неприемлемой токсичности в сочетании с химиотерапией (см. таблица «Режимы сочетания химиотерапии и таргетной терапии с анти-VEGF»)
или
бевацизумаб (моноклональное антитело к VEGF) 5 мг/кг один раз в 2 недели или 7,5 мг/кг один раз в 3 недели в виде внутривенной инфузии, длительно, до прогрессирования заболевания или до неприемлемой токсичности в сочетании с химиотерапией (см. таблица «Режимы сочетания химиотерапии и таргетной терапии с анти-VEGF»).
RAS «мутированного» типа:
бевацизумаб 5 мг/кг один раз в 2 недели или 7,5 мг/кг один раз в 3 недели в виде внутривенной инфузии, длительно, до прогрессирования заболевания или до неприемлемой токсичности в сочетании с химиотерапией (см. таблица «Режимы сочетания химиотерапии и таргетной терапии с анти-VEGF»)
Примечание. При наличае индивидуальных противопоказаний к химиотерапии или таргетной терапии возможно применение либо только химиотерапии, либо только таргетной терапии.
Третья линия лекарственной терапии:
RAS «дикого» типа:
· цетуксимаб, если пациент не получали его в первой и во второй линиях; длительно, до прогрессирования заболевания или до неприемлемой токсичности в сочетании с химиотерапией (см. таблица «Режимы сочетания химиотерапии и таргетной терапии с анти- EGFR»)
или
· бевацизумаб в режиме, как в первой линии, если пациент не получали его в первой и во второй линиях; в режиме, как во второй линии, если пациент не получал бевацизумаб в первой линии
или
· регорафениб (ингибитор рецепторов VEGF, FGF, PDGF) при химиорезистентных формах рака ободочной кишки в монорежиме в дозе 160 мг 1 р/сут перорально, длительно, до прогрессирования.
RAS «мутированного» типа:
· бевацизумаб в режиме, как в первой линии, если пациент не получали его в первой и во второй линиях; в режиме, как во второй линии, если пациент не получал бевацизумаб в первой линии
или
· регорафениб (ингибитор рецепторов VEGF, FGF, PDGF) при химиорезистентных формах рака ободочной кишки в монорежиме в дозе 160 мг 1 р/сут перорально, длительно, до прогрессирования.
Таблица «Режимы сочетания химиотерапии и таргетной терапии с анти-VEGF»12 (УД –А – В):
| Схема химиотерапии | Схема таргетной тарпии |
| FOLFOX | бевацизумаб 5,0мг/кг, в/в, 30-90 минутная инфузия, 1 раз в 2 недели |
| FOLFIRI | |
| FOLFOXIRI | |
| IFL | |
| De Gramon | |
| Rosvell Park | |
| XELOX | бевацизумаб 7,5мг/кг, в/в, 30-90 минутная инфузия, 1 раз в3 недели |
| XELIRI | |
| FLOX |
Примечание. При достижении резектабельности метастаза(ов), первичной или рецидивной опухоли после лечения оперативное лечение может быть выполнено не ранее чем через 6 недель после последнего введения бевацизумаба.
Таблица «Режимы сочетания химиотерапии и таргетной терапии с анти- EGFR»:
Примечание 1. При достижении резектабельности метастаза(ов), первичной или рецидивной опухоли после лечения оперативное лечение не требует отсрочки после последнего введения цетуксимаба.
Примечание 2. Сочетание моноклональных антитела к EGFR и к VEGF ухудшает результаты лечения и допустимо только в рамках специальных исследований.
Таблица «Модификация дозы и введения препаратов»
| Препарат | Функция почек, клиренс креатинина, мл/мин | |||||||
| >60 | 30-60 | 10-30 | ||||||
| Капецитабин | 100% | 75% | отмена | отмена | ||||
| Иринотекан | Редукция дозы не требуется | |||||||
| Нарушение функции печени, билирубин >5 мг% (85,5 мкмоль/л) | ||||||||
| Фторурацил | отмена | |||||||
| Иринотекан | отмена | |||||||
| Кальция фолинат | редукция дозы не требуется | |||||||
| Капецитабин | редукция дозы не требуется | |||||||
| Кожная сыпь, III степень | ||||||||
| Цетуксимаб | Очередное введение откладывается на 1 нед., доза подбирается в зависимости от того, в который раз возникла сыпь III степени: впервые – 250 мг/м 2 во второй раз – 200 мг/м 2 в третий – 150 мг/м 2 в четвертый – отмена Интервал превышает 21 день – терапию отменяют | |||||||
| Гиперчувствительность, степень | ||||||||
| Цетуксимаб | I | II | III | III | ||||
| Уменьшение скорости инфузии на 50% | Прекращение инфузии, затем скорость инфузии должна быть снижена на 50% (см. Примечание) | Немедленное прекращение инфузии Дальнейшее лечение препаратом противопоказано. | ||||||
Примечание: при последующих введениях цетуксимаба скорость инфузии также должна быть 50%; снижение скорости инфузии производится только один раз; при повторном развитии аллергической реакции (на фоне сниженной скорости) – препарат отменяют.
Химиотерапия нейроэндокринных опухолей
Химиотерапия назначается при невозможности хирургического лечения, после циторедуктивных операций.
Функционирующие НЭО G1-G3: аналоги соматостатина (симптоматическая терапия):
Октреотид 0,1 мг п/к 3 раза в сутки в течение короткого периода времени (примерно 2 недели) с целью оценки его эффективности и общей переносимости
затем
Октреотид 20 мг внутримышечно 1раз/28 дней.
Если в течение 3 месяцев обеспечивается адекватный контроль клинических проявлений и биологических маркеров заболевания – октреотид 10 мг внутримышечно 1раз/28 дней.
Если в течение 3 месяцев обеспечивается только частичный контроль клинических проявлений и биологических маркеров заболевания – октреотид 30 мг внутримышечно каждые 4 недели.
Распространенные нейроэндокринные опухоли толстой кишки или с неизвестной локализацией первичной опухоли – октреотид 30 мг внутримышечно 1раз/28 дней до прогрессирования.
Нефункционирующие НЭО
Ki67 20%, G3:
1) карбоплатин/цисплаин+этопозид,
2) темозоломид+бевацизумаб,
3) темозоломид+капецитабин+бевацизумаб,
4) аналоги соматостатина
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях: нет.
Хирургическое вмешательство, оказываемое в стационарных условиях:
Основным методом лечения рака ободочной кишки является хирургический.
Виды хирургических вмешательств:
· правосторонняя гемиколэктомия;
· резекция поперечной ободочной кишки;
· левосторонняя гемиколэктомия;
· резекция сигмовидной кишки;
· частичная резекция толстой кишки.
Принципы радикальной операции:
· Дистальный и проксимальный края отсечения кишки должны быть на достаточном расстоянии от опухоли, чтобы при микроскопическом исследовании они не содержали опухолевых клеток;
· Вместе с опухолью должны быть удалены все регионарные лимфатические узлы.
· Объем и характер хирургического вмешательства зависят от ряда факторов, важнейшими из которых являются локализация опухоли, степень распространенности процесса, наличие или отсутствие осложнений основного заболевания.
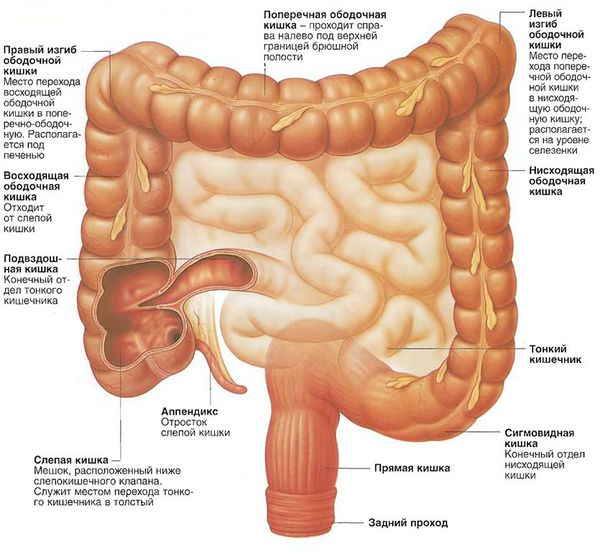
· При расположении опухоли в правой половине ободочной кишки (червеобразный отросток, слепая кишка, восходящая ободочная кишка, печеночный изгиб, правая половина поперечной ободочной кишки) показана правосторонняя гемиколэктомия.
· Если опухоль локализуется в левой половине поперечной ободочной кишки, селезеночном изгибе, нисходящей ободочной кишке, проксимальной части сигмовидной кишки, выполняют левостороннюю гемиколэктомию.
· При небольших опухолях, локализующихся в средней части поперечной ободочной кишки, возможна ее резекция. При расположении опухоли в средней и нижней части сигмовидной кишки показана её резекция.
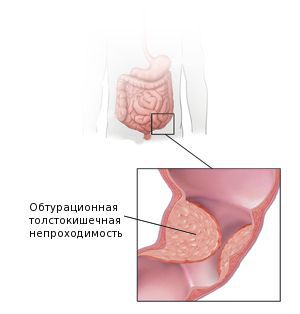
· При осложненном течении опухолевого процесса (кишечная непроходимость, перфорация опухоли и др.) может быть выполнена обструктивная резекция ободочной кишки с последующим возможным восстановлением непрерывности толстой кишки.
· При распространении опухоли толстой кишки в прилежащие органы и ткани, показано проведение комбинированных операций, а при наличии солитарных и единичных метастазов (в печени, легких, яичниках и т.д.) – одномоментное или отсроченное их удаление.
· Критерием радикально выполненной операции является гистологическое заключение об отсутствии злокачественного роста:
– в дистальном и проксимальном краях отсечения кишки;
– по окружности резецированного сегмента кишки (периферический клиренс).
· При нерезектабельных опухолях толстой кишки и множественных метастазах в отдаленных органах по показаниям необходимо выполнение паллиативных операций (формирование обходных анастомозов, наложение колостом).
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне: симптоматическое лечение, паллиативная помощь.
Другие виды, оказываемые на стационарном уровне:
Лучевая терапия:
· Послеоперационная лучевая терапия показана при степени местного распространения колоректального рака, соответствующей Т4 (распространение опухоли на стенки живота), через 3-4 недели после комбинированных операций.
· Лучевая терапия проводится в конвенциальном (стандартном) или конформном режиме облучения в статическом многопольном режиме РОД 2-2,5-3,0Гр до СОД 40–60Гр на зону врастания опухоли. При проведении лучевой терапии возможно применение препаратов, защищающих организм от лучевого повреждения.
· Облучение проводят на гамма-терапевтических аппаратах или линейных ускорителях.
Паллиативная помощь:
· При выраженном болевом синдроме лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися хроническим болевым синдромом», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
· При наличии кровотечения лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися кровотечением», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
Другие виды лечения, оказываемые на этапе скорой медицинской помощи: нет.
Индикаторы эффективности лечения:
· Удовлетворительное состояние при условии отсутствия осложнений и заживления п/о раны.
· Данные, свидетельствующие об отсутствии признаков прогрессирования процесса, полученные клиническими и/или визуализирующими методами исследования, а также повышение качества жизни больного.
Дальнейшее ведение
Наблюдение:
Режим наблюдения:
· первый год – 1 раз в 3 мес.;
· второй год – 1 раз в 6 мес.;
· в последующем, пожизненно – 1 раз в год.
Объем обследования:
· физикальное;
· лабораторное – ОАК, ОАМ, биохичический анализ крови, коагулограмма;
· ирригоскопия (по показаниям);
· тотальная фиброколоноскопия (по показаниям);
· ультразвуковое исследование брюшной полости, забрюшинного пространства;
· рентгенография обзорная органов грудной клетки (1 проекция);
· МРТ, КТ органов брюшной полости и забрюшинного пространства (по показаниям);
· ПЭТ (по показаниям);
· другие методы исследования (экскреторная урография, ФЭГДС и т.д.) и консультации специалистов (гинеколог, уролог и др.) по показаниям.
Препараты (действующие вещества), применяющиеся при лечении
| Бевацизумаб (Bevacizumab) |
| Дакарбазин (Dacarbazine) |
| Интерферон альфа (Interferon alfa) |
| Иринотекан (Irinotecan) |
| Кальция фолинат (Calcium folinate) |
| Капецитабин (Capecitabine) |
| Карбоплатин (Carboplatin) |
| Митомицин (Mitomycin) |
| Оксалиплатин (Oxaliplatin) |
| Октреотид (Octreotide) |
| Регорафениб (Regorafenib) |
| Тегафур (Tegafur) |
| Темозоломид (Temozolomide) |
| Фторурацил (Fluorouracil) |
| Цетуксимаб (Cetuximab) |
| Цисплатин (Cisplatin) |
| Эверолимус (Everolimus) |
| Эпирубицин (Epirubicin) |
| Этопозид (Etoposide) |
Группы препаратов согласно АТХ, применяющиеся при лечении
Госпитализация
Показания для госпитализации.
Показания для экстренной госпитализации:
· острая кишечная непроходимость;
· кишечное кровотечение;
· распад опухоли;
· болевой синдром.
Показания для плановой госпитализации: подозрение или верифицированный рак ободочной кишки, II клиническая группа.
Профилактика
Профилактические мероприятия:
Факторы риска:
· Питание – малошлаковая пища с преобладанием животных жиров, белков и рафинированных углеводов (сахар);
· Малоподвижный образ жизни (гипокинезия, ожирение, возраст старше 50 лет);
· Курение, злоупотребление алкоголем;
· Нестероидные противовоспалительные препараты;
· Хронические воспалитнльные заболевания кишечника (болезнь Крона, неспецифический язвенных колит), нарушение моторики кишечника (запоры);
· Отягощенный семейный анамнез раком желудочно-кишечного тракта: семейный аденоматозный полипоз;
· Злокачественная опухоль в анамнезе;
· Метаболический синдром (сахарный диабет, артериальная гипертензия, увеличение объема живота) у мужчин.
Обнаружение аденоматозных полипов, на фоне которых развивается большинство опухолей, наряду с хорошим прогнозом при ранних стадиях делает колоректальный рак идеальным кандидатом для проведения скрининга.
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1. Кузикеев Марат Анатольевич – доктор медицинских наук, РГП на ПХВ «Казахский научно – исследовательский институт онкологии и радиологии», руководитель центра абдоминальной онкологии;
2. Туманова Асель Кадырбековна – кандидат медицинских наук, РГП на ПХВ «Казахский научно – исследовательский институт онкологии и радиологии», заведующая отделением дневного стационара химиотерапия –1;
3. Табаров Адлет Берикболович – клинический фармаколог, РГП на ПХВ «Больница медицинского центра Управление делами Президента Республики Казахстан», начальник отдела инновационного менеджмента.
Указание на отсутствие конфликта интересов: нет.
Рецензенты: Балтабеков Нурлан Турсунович – доктор медицинских наук, профессор кафедры интернатуры и резидентуры онкологии РГП на ПХВ «Казахский национальный медицинский университет им. С.Д. Асфендиярова».
Указание условий пересмотра протокола:
Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.